Tử vong, biến chứng và chi phí điều trị trẻ sơ sinh tuổi thai cực thấp tại khoa hồi sức sơ sinh bệnh viện Nhi đồng 1
Mục tiêu: Xác định tỉ lệ và nguyên nhân tử vong; tỉ lệ biến chứng trẻ non tháng; thời gian nằm viện và chi
phí điều trị cho trẻ sơ sinh tuổi thai cực thấp tại khoa Hồi sức sơ sinh.
Đối tượng phương pháp: Mô tả hàng loạt ca trên 30 trẻ có tuổi thai ≤ 26 tuần, nhập BV Nhi Đồng 1
(NĐ1) trước 48 giờ tuổi từ 1/10/2017 đến 31/05/2019.
Kết quả: Có 18/30 trẻ tuổi thai ≤ 26 tuần tử vong (60%). Tuổi thai 23 tuần có 1 TH điều trị sống được 9
ngày tuổi. Tuổi thai 24; 25 và 26 tuần có tỉ lệ tử vong lần lượt là 53,9%; 76,8% và 0%. Có 60% trẻ được hỗ trợ
NCPAP sau sanh và trên đường chuyển đến NĐ1. Thân nhiệt trung bình lúc nhập viện là 32,60C ở giờ tuổi 7,6.
Nguyên nhân gây tử vong chính là xuất huyết phổi (7 TH) và nhiễm trùng huyết (4 TH). Biến chứng gây tử
vong cao nhất là khí thủng mô kẽ phổi (5TH). 35,7% trẻ có bệnh phổi mạn nặng và 50% trẻ xuất viện kèm oxy.
Thời gian điều trị (trung vị) cho một trẻ có tuổi thai TB 24,6 tuần - CNLS TB 653g là 96,7 ngày; với chi phí điều
trị TB là 209.327.006 đồng.
Kết luận: Trẻ có tuổi thai cực thấp ≤ 26 tuần nhập BVNĐ1 đã được cứu sống với tỉ lệ sống gần 50%.
Nguyên nhân tử vong chính là xuất huyết phổi và nhiễm trùng. Thời gian nằm viện dài và chi phí điều trị khá
cao. Trẻ xuất viện với tỉ lệ biến chứng bệnh phổi mạn cao. Các trẻ có tuổi thai cực thấp cần được theo dõi dự hậu
lâu dài.

Trang 1

Trang 2

Trang 3

Trang 4
Trang 5

Trang 6

Trang 7

Trang 8
Tóm tắt nội dung tài liệu: Tử vong, biến chứng và chi phí điều trị trẻ sơ sinh tuổi thai cực thấp tại khoa hồi sức sơ sinh bệnh viện Nhi đồng 1

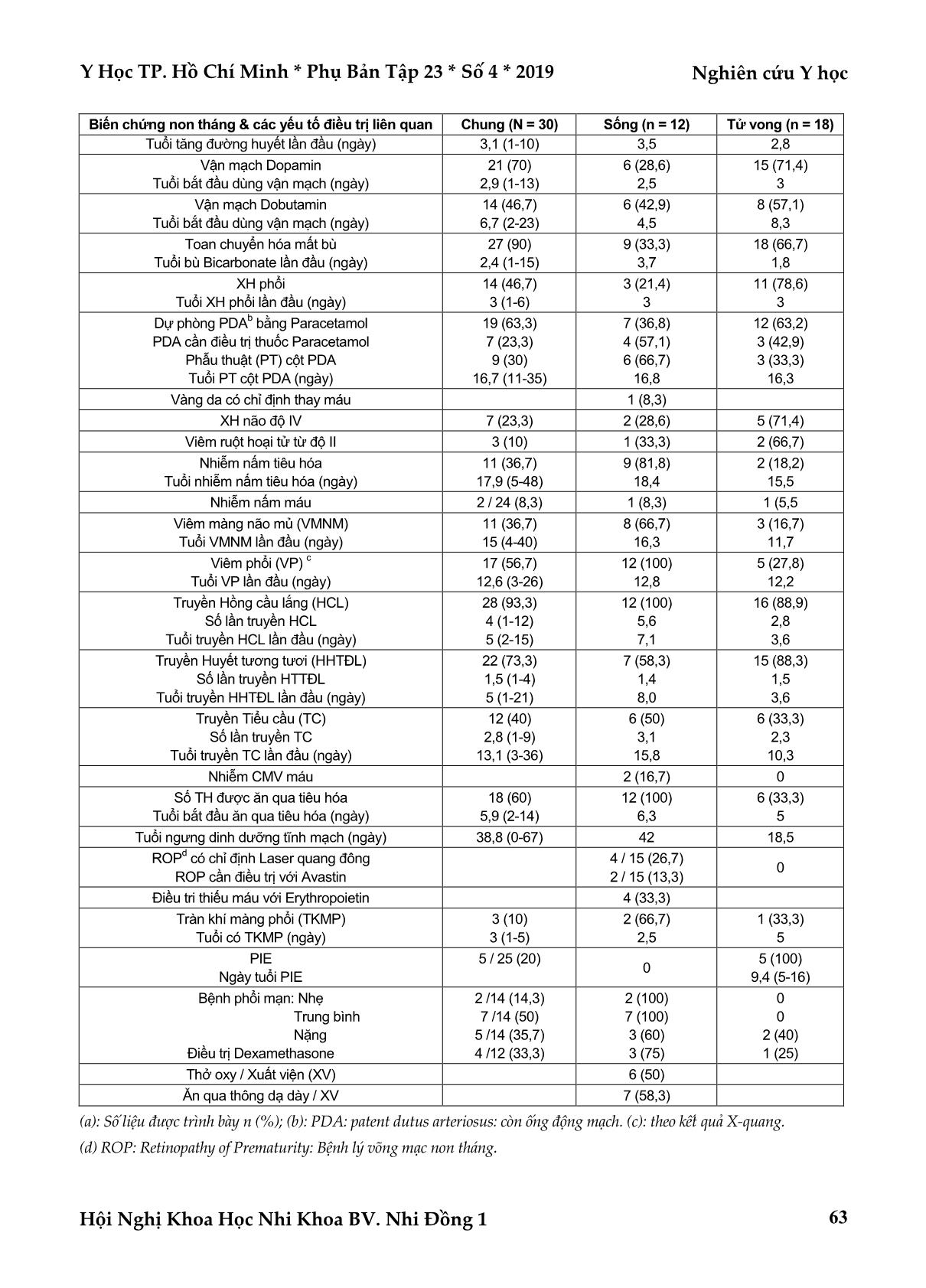
Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 59 TỬ VONG, BIẾN CHỨNG VÀ CHI PHÍ ĐIỀU TRỊ TRẺ SƠ SINH TUỔI THAI CỰC THẤP TẠI KHOA HỒI SỨC SƠ SINH BỆNH VIỆN NHI ĐỒNG 1 Phạm Thị Thanh Tâm*, Nguyễn Thu Tịnh** TÓM TẮT Mục tiêu: Xác định tỉ lệ và nguyên nhân tử vong; tỉ lệ biến chứng trẻ non tháng; thời gian nằm viện và chi phí điều trị cho trẻ sơ sinh tuổi thai cực thấp tại khoa Hồi sức sơ sinh. Đối tượng phương pháp: Mô tả hàng loạt ca trên 30 trẻ có tuổi thai ≤ 26 tuần, nhập BV Nhi Đồng 1 (NĐ1) trước 48 giờ tuổi từ 1/10/2017 đến 31/05/2019. Kết quả: Có 18/30 trẻ tuổi thai ≤ 26 tuần tử vong (60%). Tuổi thai 23 tuần có 1 TH điều trị sống được 9 ngày tuổi. Tuổi thai 24; 25 và 26 tuần có tỉ lệ tử vong lần lượt là 53,9%; 76,8% và 0%. Có 60% trẻ được hỗ trợ NCPAP sau sanh và trên đường chuyển đến NĐ1. Thân nhiệt trung bình lúc nhập viện là 32,60C ở giờ tuổi 7,6. Nguyên nhân gây tử vong chính là xuất huyết phổi (7 TH) và nhiễm trùng huyết (4 TH). Biến chứng gây tử vong cao nhất là khí thủng mô kẽ phổi (5TH). 35,7% trẻ có bệnh phổi mạn nặng và 50% trẻ xuất viện kèm oxy. Thời gian điều trị (trung vị) cho một trẻ có tuổi thai TB 24,6 tuần - CNLS TB 653g là 96,7 ngày; với chi phí điều trị TB là 209.327.006 đồng. Kết luận: Trẻ có tuổi thai cực thấp ≤ 26 tuần nhập BVNĐ1 đã được cứu sống với tỉ lệ sống gần 50%. Nguyên nhân tử vong chính là xuất huyết phổi và nhiễm trùng. Thời gian nằm viện dài và chi phí điều trị khá cao. Trẻ xuất viện với tỉ lệ biến chứng bệnh phổi mạn cao. Các trẻ có tuổi thai cực thấp cần được theo dõi dự hậu lâu dài. Từ khóa: tỉ lệ tử vong, chi phí điều trị, sơ sinh tuổi thai cực thấp, trẻ cực non, hồi sức sơ sinh ABSTRACT MORTALITY AND COST OF TREATMENT FOR EXTREMELY LOW GESTATIONAL AGE NEONATES AT NICU OF CHILDREN’S HOSPITAL 1 IN HOCHIMINH CITY - VIETNAM Pham Thi Thanh Tam, Nguyen Thu Tinh * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 4 - 2019: 59 - 66 Objectives: To determine the rate and causes of mortality; rates of premature birth complications; the median length of stay; and the mean cost of treatment for extremely low gestational age neonates (ELGANs) at NICU. Methods: A case series study. Clinical data were obtained from 30 ELGANs admitted within 48 hours after birth at NICU of Children’s Hospital 1 (CH1) from October 1, 2017 to May 31, 2019. ELGANs are defined as less than or equal to 26 weeks’ gestation age. Results: ELGANs mortality rate was 60% (18 of 30 cases). A tiny neonate with gestational age at 23 weeks was survived until 9 days old. Extremely preterms with gestational age at 24 weeks, 25 weeks and 26 weeks had a mortality rate of 53.9%, 76.8%, and 0%, respectively. NCPAP was applied on 60% of cases after birth immediately and on the transfer way to CH1. The mean body temperature at admission was 32.60C at age of 7.6 hours. The main causes of death were pulmonary hemorrhage (7 cases) and sepsis (4 cases). The highest fatal *Bệnh viện Nhi Đồng 1 **Đại Học Y Dược TP. Hồ Chí Minh Tác giả liên lạc: ThS.BSCK2. Phạm Thị Thanh Tâm ĐT: 084918205626 Email: tamptt@nhidong.org.vn Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 60 complication of prematurity was pulmonary interstitial emphysema (5 cases). There were 35.7% of cases had severe chronic lung disease (CLD) in which 50% of those were needed oxygen support at discharge. The mean duration of treatment for an ELGAN with mean body weight 653 g and mean gestational age of 24 weeks was 96.7 days. The mean cost of treatment was 209,327,006 VND. Conclusions: The survival rate of ELGANs admitted to NICU of CH1 about 50%. The main causes of mortality were pulmonary hemorrhage and sepsis. For ELGANs, the cost of treatment was high and the length of stay was long. The survived newborns were discharged with a high rate of chronic lung disease. ELGANs should be followed up for long-term outcomes. Keywords: mortarity rate, cost of treatment, extremely low gestational age neonates (ELGANs), extremely preterm, NICU ĐẶT VẤN ĐỀ Hằng năm khoa Hồi sức sơ sinh (HSSS) Bệnh viện Nhi đồng 1 (BVNĐ1) tiếp nhận điều trị cho khoảng gần 1.300 trẻ sơ sinh và 2/3 trong số đó là trẻ non tháng - nhẹ cân. Trong những năm gần đây, các trẻ có tuổi thai cực thấp từ các bệnh viện trong thành phố đã được chuyển đến nhiều hơn. Tỉ lệ tử vong của nhóm trẻ dưới 28 tuần tuổi thai nhập khoa HSSS BVNĐ1 năm 2015 là 76,9%(9). Nhóm trẻ này được khuyến cáo điều trị ở các tuyến chăm sóc sơ sinh từ cấp độ III để tăng khả năng được cứu sống(1,3). Tỉ lệ cứu sống của một trẻ 24 tuần tuổi thai tại các nước có thu nhập cao là khoảng 50%, tỉ lệ biến chứng bệnh phổi mạn nặng của nhóm tuổi thai này lên đến 40%(5,6). So với trẻ tuổi thai lớn hơn, để cứu sống một trẻ có tuổi thai cực thấp cần thời gian nằm viện ... bơm surfactant (giờ) 23 (76,7) 10 (43,5) 11,8 (4 - 48) 8 (66,7) 3 (37,5) 8,3 15 (83,3) 7 (46,7) 13,7 Surfactant lần 2: Bơm Surfactant ít xâm lấn 14 (46,7) 3 (21,4) 6 (42,9) 2 (66,7) 8 (57,1) 1 (33,3) Sử dụng kháng sinh bậc 2: Tuổi đổi kháng sinh bậc 2 (ngày) 30 (100) 3,8 (1-14) 12 (100) 5,3 18 (100) 2,9 Tăng đường huyết > 200mg/dl Sử dụng Insulin truyền 11 (36,7) 10 (33,3) 6 (54,5) 5 (50) 5 (45,5) 5 (50) Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 63 Biến chứng non tháng & các yếu tố điều trị liên quan Chung (N = 30) Sống (n = 12) Tử vong (n = 18) Tuổi tăng đường huyết lần đầu (ngày) 3,1 (1-10) 3,5 2,8 Vận mạch Dopamin Tuổi bắt đầu dùng vận mạch (ngày) 21 (70) 2,9 (1-13) 6 (28,6) 2,5 15 (71,4) 3 Vận mạch Dobutamin Tuổi bắt đầu dùng vận mạch (ngày) 14 (46,7) 6,7 (2-23) 6 (42,9) 4,5 8 (57,1) 8,3 Toan chuyển hóa mất bù Tuổi bù Bicarbonate lần đầu (ngày) 27 (90) 2,4 (1-15) 9 (33,3) 3,7 18 (66,7) 1,8 XH phổi Tuổi XH phổi lần đầu (ngày) 14 (46,7) 3 (1-6) 3 (21,4) 3 11 (78,6) 3 Dự phòng PDA b bằng Paracetamol PDA cần điều trị thuốc Paracetamol Phẫu thuật (PT) cột PDA Tuổi PT cột PDA (ngày) 19 (63,3) 7 (23,3) 9 (30) 16,7 (11-35) 7 (36,8) 4 (57,1) 6 (66,7) 16,8 12 (63,2) 3 (42,9) 3 (33,3) 16,3 Vàng da có chỉ định thay máu 1 (8,3) XH não độ IV 7 (23,3) 2 (28,6) 5 (71,4) Viêm ruột hoại tử từ độ II 3 (10) 1 (33,3) 2 (66,7) Nhiễm nấm tiêu hóa Tuổi nhiễm nấm tiêu hóa (ngày) 11 (36,7) 17,9 (5-48) 9 (81,8) 18,4 2 (18,2) 15,5 Nhiễm nấm máu 2 / 24 (8,3) 1 (8,3) 1 (5,5 Viêm màng não mủ (VMNM) Tuổi VMNM lần đầu (ngày) 11 (36,7) 15 (4-40) 8 (66,7) 16,3 3 (16,7) 11,7 Viêm phổi (VP) c Tuổi VP lần đầu (ngày) 17 (56,7) 12,6 (3-26) 12 (100) 12,8 5 (27,8) 12,2 Truyền Hồng cầu lắng (HCL) Số lần truyền HCL Tuổi truyền HCL lần đầu (ngày) 28 (93,3) 4 (1-12) 5 (2-15) 12 (100) 5,6 7,1 16 (88,9) 2,8 3,6 Truyền Huyết tương tươi (HHTĐL) Số lần truyền HTTĐL Tuổi truyền HHTĐL lần đầu (ngày) 22 (73,3) 1,5 (1-4) 5 (1-21) 7 (58,3) 1,4 8,0 15 (88,3) 1,5 3,6 Truyền Tiểu cầu (TC) Số lần truyền TC Tuổi truyền TC lần đầu (ngày) 12 (40) 2,8 (1-9) 13,1 (3-36) 6 (50) 3,1 15,8 6 (33,3) 2,3 10,3 Nhiễm CMV máu 2 (16,7) 0 Số TH được ăn qua tiêu hóa Tuổi bắt đầu ăn qua tiêu hóa (ngày) 18 (60) 5,9 (2-14) 12 (100) 6,3 6 (33,3) 5 Tuổi ngưng dinh dưỡng tĩnh mạch (ngày) 38,8 (0-67) 42 18,5 ROP d có chỉ định Laser quang đông ROP cần điều trị với Avastin 4 / 15 (26,7) 2 / 15 (13,3) 0 Điều tri thiếu máu với Erythropoietin 4 (33,3) Tràn khí màng phổi (TKMP) Tuổi có TKMP (ngày) 3 (10) 3 (1-5) 2 (66,7) 2,5 1 (33,3) 5 PIE Ngày tuổi PIE 5 / 25 (20) 0 5 (100) 9,4 (5-16) Bệnh phổi mạn: Nhẹ Trung bình Nặng Điều trị Dexamethasone 2 /14 (14,3) 7 /14 (50) 5 /14 (35,7) 4 /12 (33,3) 2 (100) 7 (100) 3 (60) 3 (75) 0 0 2 (40) 1 (25) Thở oxy / Xuất viện (XV) 6 (50) Ăn qua thông dạ dày / XV 7 (58,3) (a): Số liệu được trình bày n (%); (b): PDA: patent dutus arteriosus: còn ống động mạch. (c): theo kết quả X-quang. (d) ROP: Retinopathy of Prematurity: Bệnh lý võng mạc non tháng. Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 64 Thời gian nằm viện Trung bình thời gian nằm viện cho một trẻ có tuổi thai cực thấp sống là 96,7±24 ngày (64-138). Chi phí điều trị (CPĐT) CPĐT TB cho 1 trẻ có tuổi thai cực thấp đến xuất viện là 209.327.006 ± 60.101.367 VND (119.897.171 - 326.520.184). Chi phí cho một ngày điều trị là 2.164.705 đồng. BÀN LUẬN Tỉ lệ tử vong Tỉ lệ tử vong của trẻ có tuổi thai cực thấp trong nghiên cứu là 60%. Đây là nhóm trẻ có tuổi thai từ 26 tuần hay nhỏ hơn và tất cả đều suy hô hấp trong 48 giờ đầu sau sanh nên tỉ lệ tử vong rất cao. Tỉ lệ này tương tự như ở tại các đơn vị NICU ở các nước phát triển trên thế giới từ 30–60%, tỉ lệ khác nhau rất nhiều ở các đơn vị NICU(3,6,10). Các trẻ sanh cực non dưới 28 tuần cần phải được chuyển đến các đơn vị chăm sóc cấp độ III để tăng tỉ lệ được cứu sống(1,3). Trong báo cáo của WHO tỉ lệ cứu sống các trẻ 24 tuần tuổi thai ở các nước có thu nhập cao là 50%, trong khi ở các nước có thu nhập trung bình- thấp tỉ lệ cứu sống 50% ở trẻ có tuổi thai trung bình 34 tuần(6). Khảo sát của chúng tôi được thực hiện tại Khoa HSSS BVNĐ 1 TPHCM, nơi có cấp độ chăm sóc tăng cường sơ sinh cấp độ IV (regional NICU) theo phân cấp hiệu chỉnh lần 7 năm 2012 của Học viện Nhi khoa Mỹ, có khả năng xử trí tất cả biến chứng của trẻ non tháng ở mọi tuổi thai(1). Có 1 TH trẻ 23 tuần tuổi thai sống sót được 9 ngày, tử vong do khí thủng mô kẽ phổi, suy hô hấp rất nặng, và xuất huyết não độ IV. Có 7/13 (53,8%) trẻ 24 tuần tuổi thai tử vong, cao hơn tỉ lệ tử vong của nhóm này trước 36 tuần sau kinh chót tại Hàn Quốc năm 2015 (30%)(5). Có 83,3% TH trẻ có tuổi thai cực thấp tử vong trong 28 ngày đầu sau sanh. Không có trẻ 26 tuần tuổi thai nào tử vong trong mẫu nghiên cứu so với tử vong năm 2015, tại cùng khoa, của nhóm trẻ dưới 28 tuần tuổi thai là 76,9%(9). Nguyên nhân tử vong Nguyên nhân gây tử vong cho nhóm trẻ có tuổi thai cực thấp thường nhất là xuất huyết phổi có 7 trường hợp (38,9%), kế đến là sốc nhiễm trùng có 4 trường hợp (22,2%), Có 6 trường hợp còn lại tử vong do phối hợp nhiều biến chứng của trẻ non tháng. Tỉ lệ xuất huyết phổi theo y văn cho nhóm trẻ <1000 g là 11%, yếu tố nguy cơ xuất huyết phổi ở nhóm dân số này được cho liên quan tới tuổi thai nhỏ, cân nặng lúc sanh thấp, Apgar lúc sanh thấp, RDS độ 3-4 có bơm surfactant(4). Tỉ lệ tử vong sau xuất huyết phổi rất cao, có thể lên tới 50 – 80%(7). Qua kết quả phân tích trên, cải thiện các yếu tố hồi sức ban đầu tại phòng sinh có thể cải thiện tỉ lệ xuất huyết phổi và do đó có thể cải thiện tử vong. Giờ tử vong trung bình của nhóm tử vong trong tuần đầu (55,6 %) là 49 ± 5 giờ sau sanh (42–55). Giờ tuổi tử vong trong nhóm này đã được cải thiện hơn so với nghiên cứu nhóm trẻ dưới 28 tuần điều trị cũng tại khoa này vào năm 2015 là trong 24 giờ đầu sau sanh(9). Biến chứng ở trẻ non tháng Giờ tuổi nhập viện để được điều trị đặc hiệu khá trễ, mặc dù thời gian chuyển viện từ BV trong TP. Hồ Chí Minh đến BVNĐ 1 chỉ khoảng 10 – 60 phút. Hy hữu có những TH sau sanh chỉ được chăm sóc giảm nhẹ với hồi sức sau sanh tối thiểu vì thân nhân e ngại về khả năng cứu sống và di chứng lâu dài, nên trẻ được chuyển đến NĐ1 khá muộn khi đã hơn 12 giờ tuổi (khi trẻ vẫn còn sống sót); cá biệt có TH chuyển đến gần 48 giờ tuổi. Điều này đã làm chậm thời gian vàng để trẻ cực non được can thiệp sớm trong 2 giờ đầu sau sanh. Có 53,3% TH trẻ cực non được hỗ trợ hô hấp không xâm lấn bằng thở áp lực dương liên tục qua mũi (NCPAP) ngay sau sanh, trên đường chuyển viện cho đến nhập khoa HSSS. Biện pháp NCPAP đã được WHO khuyến cáo áp dụng cho trẻ non tháng càng sớm càng tốt ngay sau sanh nhằm cải thiện dự hậu(11). Các trẻ cực non này khi có nhu cầu oxy cao do Bệnh màng trong và có chỉ định được điều trị Surfactant thay thế (tỉ lệ 76,7%) đã được áp dụng kỹ thuật bơm surfactant ít xâm lấn (LISA: Less Invasive Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 65 Surfactant Administration) không cần phải đặt ống nội khí quản (43,5% TH). Có 7 TH không có chỉ định surfactant lúc nhập viện do nhu cầu sử dụng oxy chỉ 21%, trong đó có 3 ca kết quả cuối cùng là tử vong. Thân nhiệt trung bình của trẻ lúc nhập viện chỉ có 32,60C, Tần suất hạ thân nhiệt ở thời điểm nhập NICU của trẻ rất non được báo cáo là từ 31–78%. Cứ giảm 10C nhiệt độ đo được ở nách lúc nhập NICU sẽ làm tăng nguy cơ tử vong 28%(5). Thở máy xâm lấn thông thường (CMV) và thở áp lực dương liên tục qua mũi (NCPAP) là 2 biện pháp hỗ trợ hô hấp có thời gian trung bình dài nhất. Trẻ cực non cũng được hỗ trợ không xâm lấn qua chế độ thở rung tần số cao (NHFOV) - lần đầu tiên được áp dụng tại khoa HSSS BVNĐ1 vào năm 2018, và thở áp lực dương đồng bộ nhịp thở (SiPAP, NIPPV). Thở oxy-trộn (oxy-air) cho các trẻ non tháng phụ thuộc oxy để giảm thiểu FiO2 cung cấp cũng đã được áp dụng tại khoa HSSS BVNĐ 1 từ năm 2012(8). Trẻ cực non trong quá trình nằm viện gặp rất nhiều biến chứng như trong y văn, dẫn đến việc điều trị rất phức tạp(10,11). Vì mẫu nghiên cứu nhỏ nên chưa cho thấy sự khác biệt có ý nghĩa thống kê ở các biện pháp điều trị biến chứng non tháng cho cả 2 nhóm sống và tử vong. Biến chứng có tỉ lệ tử vong 100% là khí thủng mô kẽ phổi (PIE) gặp trong 5 TH (16,7%). Cần áp dụng các biện pháp bảo vệ phổi từ ngay sau sanh và trong qúa trình điều trị để phòng ngừa và giảm thiểu biến chứng này. Các biến chứng có tỉ lệ mắc cao nhất theo thứ tự giảm dần là: Nhiễm khuẩn huyết (100%), rối loạn Toan chuyển hóa máu mất bù (90%), viêm phổi (56,7%), xuất huyết phổi (46,7%). Các biến chứng cần can thiệp phẫu thuật như tật còn ống động mạch thất bại điều trị nội (30%), viêm ruột hoại tử từ độ II (10%). Có 93,3% BN có thiếu máu cần truyền hồng cầu lắng trong thời gian điều trị với số lần truyền trung bình là 4 lần, truyền lần đầu trung bình lúc 5 ngày tuổi; cá biệt có TH phải truyền đến 12 lần, do trẻ cần phải thử nhiều xét nghiệm để chẩn đoán theo dõi bệnh với thể tích máu cần cho xét nghiệm quá lớn. Biến chứng bệnh phổi mạn nặng gặp ở 5/14 trẻ (35,7%), có 2 trẻ tử vong. Tỉ lệ bệnh phổi mạn nặng tương tự như nghiên cứu của Jo HS, cho trẻ rất nhẹ cân tại Hàn Quốc(5). Trong 6/12 trẻ có bệnh phổi mạn mức độ trung bình và nặng phải cần oxy lúc xuất viện, có 5 trẻ ngưng được oxy sau xuất viện 1 tuần và 1 trẻ thở oxy tại nhà ngắt quãng cho đến lúc tử vong vào 7 tháng tuổi tại BVNĐ 1 do viêm phổi nặng. Tất cả các trẻ đều có cân nặng lúc xuất viện dưới mức bách phân vị thứ 3 theo biểu đồ tăng trưởng trẻ non tháng của Fenton. Trong nghiên cứu này chúng tôi chưa khảo sát chi tiết bệnh xương chuyển hóa, tầm soát thính lực và di chứng não khi đang nằm viện. Thời gian nằm viện Trẻ đủ tiêu chuẩn xuất viện ở tuổi thai hiệu chỉnh trung bình 38,4 ± 3 tuần, đạt cân nặng trung bình 1,926 ± 206 gram có thời gian điều trị trung bình là 96,7 ± 24 ngày. Thời gian nằm viện này dài hơn so với thời gian nằm điều trị tại khoa trung bình là 76,3 ngày của nhóm trẻ dưới 28 tuần tuổi được cứu sống trong nghiên cứu của Phạm Thị Thanh Tâm năm 2015 tại NICU BVNĐ 1, do mẫu nghiên cứu có tuổi thai thấp hơn và có tỉ lệ cứu sống cao hơn(9). Chi phí (CP) điều trị Kết quả nghiên cứu cho thấy CP để điều trị cho một trẻ có tuổi thai cực thấp nhập khoa trước 48 giờ là đến xuất viện là 209.327.006 Việt Nam đồng, thấp nhất là 119.897.171 và cao nhất là 326.520.184. CP trung bình mỗi ngày điều trị tại khoa là 2.164.705 đồng, không tăng so với nghiên cứu của Phạm Thị Thanh Tâm thực hiện vào năm 2015(8). Vì thời gian điều trị dài nên chi phí tổng cộng tăng. Chi phí này là phần chi phí trực tiếp (viện phí), CP này chưa tính đến chi phí gián tiếp khác. Do đó, để giảm CP thì cần rút ngắn thời gian nằm viện. Tuy nhiên, chúng ta khó có thể rút ngắn thời gian nằm viện nếu trẻ có tuổi thai cực thấp ≤26 tuần tuổi hoặc CNLS ≤750 g mặc dù 50% các trẻ vẫn còn cần hỗ trợ oxy tại nhà sau xuất Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 66 viện, vì nhóm trẻ này phải cần đủ thời gian điều trị tại bệnh viện để xuất viện được an toàn. Đây là bài toán cần cân bằng giữa BS điều trị và nhà quản lý bệnh viện để hoạch định chiến lược, chọn ưu tiên khi nguồn lực về nhân sự, trang thiết bị và kinh phí còn hạn chế. KẾT LUẬN Trẻ có tuổi thai cực thấp từ 24 tuần điều trị tại Bệnh viện Nhi Đồng 1 đã được cứu sống với tỉ lệ sống gần 50%. Nguyên nhân tử vong chính là xuất huyết phổi và nhiễm trùng. Thời gian nằm viện dài và chi phí điều trị khá cao. Xuất viện với tỉ lệ biến chứng bệnh phổi mạn cao. Cần nghiên cứu với cỡ mẫu lớn hơn để xác định các yếu tố liên quan tử vong của nhóm trẻ có tuổi thai cực thấp và cần theo dõi được dự hậu và các biến chứng lâu dài cũng như số lần tái nhập viện và chi phí điều trị cho đến 12 tháng tuổi hay dài hơn là 5 tuổi. TÀI LIỆU THAM KHẢO 1. American Academy of Pediatrics Committee on Fetus and Newborn (2012). "Levels of neonatal care". Pediatrics, 130(3):587- 597. 2. Behrman RE, Butler AS (2007). “Preterm Birth: Causes, Consequences, and Prevention”, in: Behrman RE, Butler AS, Preterm Birth: Causes, Consequences, and Prevention. Institute of Medicine, pp.1-790. 3. Cifuentes J, Bronstein J, Phibbs CS, Phibbs RH, Schmitt SK, Carlo WA (2002). "Mortality in low birth weight infants according to level of neonatal care at hospital of birth". Pediatrics, 109(5):745-751. 4. Ferreira CH, Carmona F, Martinez FE (2014). "Prevalence, risk factors and outcomes associated with pulmonary hemorrhage in newborns". J Pediatr, 90(3):316-322. 5. Jo HS, Cho KH, Cho SI, Song ES, Kim BI (2015). "Recent Changes in the Incidence of Bronchopulmonary Dysplasia among Very-Low-Birth-Weight Infants in Korea". J Korean Med Sci, 30(1):S81-87. 6. Lawn JE, Davidge R, Paul VK, Xylander SV, Johnson J de G, Costello A, et al (2013). "Born Too Soon: Care for the preterm baby". Reproductive Health, 10(1):S1-5. 7. Li L, Yu J, Wang J, Zhang X, Shen H, Yuan X, et al (2008). "A prediction score model for risk factors of mortality in neonate with pulmonary hemorrhage: the experience of single neonatal intensive care unit in Southwest China". Pediatr Pulmonol, 43(10):997-1003. 8. Phạm Lê Mỹ Hạnh, Nguyễn Thu Tịnh, Cam Ngọc Phượng (2012). "Thở oxy trộn qua cannula mũi trong cai oxy trẻ sanh non tại khoa Hồi sức sơ sinh, Bệnh viện Nhi Đồng 1". Y Học TP. Hồ Chí Minh, 16(2):132-136. 9. Phạm Thị Thanh Tâm, Nguyễn Thanh Nguyên (2017). "Tỉ lệ tử vong và chi phí điều trị trẻ sơ sinh non tháng nhẹ cân suy hô hấp tại khoa HSSS-BVNĐ 1". Y học TP. Hồ Chí Minh, 21(4):54-61. 10. Stoll BJ, Hansen NI, Bell EF, Walsh MC, Carlo WA, Shankaran S, et al (2015). "Trends in Care Practices, Morbidity, and Mortality of Extremely Preterm Neonates, 1993-2012". JAMA, 314(10):1039-1051. 11. WHO (2015). WHO Recommendations on Interventions to Improve Preterm Birth Outcomes, in: WHO, WHO Recommendations on Interventions to Improve Preterm Birth Outcomes. World Health Organization, pp.1-98. Ngày nhận bài báo: 20/07/2019 Ngày phản biện nhận xét bài báo: 30/07/2019 Ngày bài báo được đăng: 05/09/2019
File đính kèm:
 tu_vong_bien_chung_va_chi_phi_dieu_tri_tre_so_sinh_tuoi_thai.pdf
tu_vong_bien_chung_va_chi_phi_dieu_tri_tre_so_sinh_tuoi_thai.pdf

