Thái cực quyền cải thiện rối loạn giấc ngủ một bằng chứng tại Bắc Ninh năm 2019
Các biến đổi về giấc ngủ (rối loạn giấc ngủ -
RLGN) xảy ra độc lập hoặc do các bệnh lý đi
kèm khác, RLGN là một trong những vấn đề
chăm sóc sức khỏe phổ biến nhất ở NCT[1]. Có
58% NCT gặp phải các vấn đề về RLGN ít nhất
vài lần mỗi tuần[2]. RLGN ở NCT có thể tác động
trực tiếp và đáng kể tới tình trạng sức khỏe, tăng
mệt mỏi, rối loạn cảm xúc hoặc tâm thần, suy
giảm chức năng nhận thức và chất lượng cuộc
sống[3]. Tuy nhiên, khoảng 85-90% người mất
ngủ (từ nhẹ đến nặng) không báo cáo và khám
chữa y tế chuyên môn[4]. Trong đó ghi nhận nhiều
trường hợp tìm cách tự điều trị bằng các loại
thuốc an thần, một phương pháp điều trị phổ biến
về RLGN hiện nay[5]. Tuy nhiên, phương pháp
này còn nhiều tác dụng phụ như phụ thuộc vào
thuốc, mệt mỏi, buồn ngủ sau giấc ngủ do tác
dụng của thuốc, đau đầu và ảo giác[6].
Sự lựa chọn hàng đầu cho việc cải thiện các
triệu chứng RLGN được xác định là liệu pháp
hành vi nhận thức (CBT), liệu pháp này được
khuyến khích bởi cả American College of
Physicians và European Sleep Research
Society[7]. Liệu pháp CBT thường bao gồm các
thiết lập có giới hạn chủ định về giấc ngủ, vệ sinh
giấc ngủ, liệu pháp nhận thức, thư giãn và giảm
kích thích, được coi là hiệu quả hơn so với
phương pháp sử dụng thuốc điều trị để cải thiện
chất lượng giấc ngủ[8]. Tuy nhiên, việc áp dụng
CBT được cho là rất khó đối với hầu hết các cơ
sở y tế nhỏ, thiếu đội ngũ chuyên sâu có thể luôn
bám sát chương trình sử dụng CBT để điều trị[8].

Trang 1

Trang 2

Trang 3

Trang 4
Trang 5

Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Thái cực quyền cải thiện rối loạn giấc ngủ một bằng chứng tại Bắc Ninh năm 2019

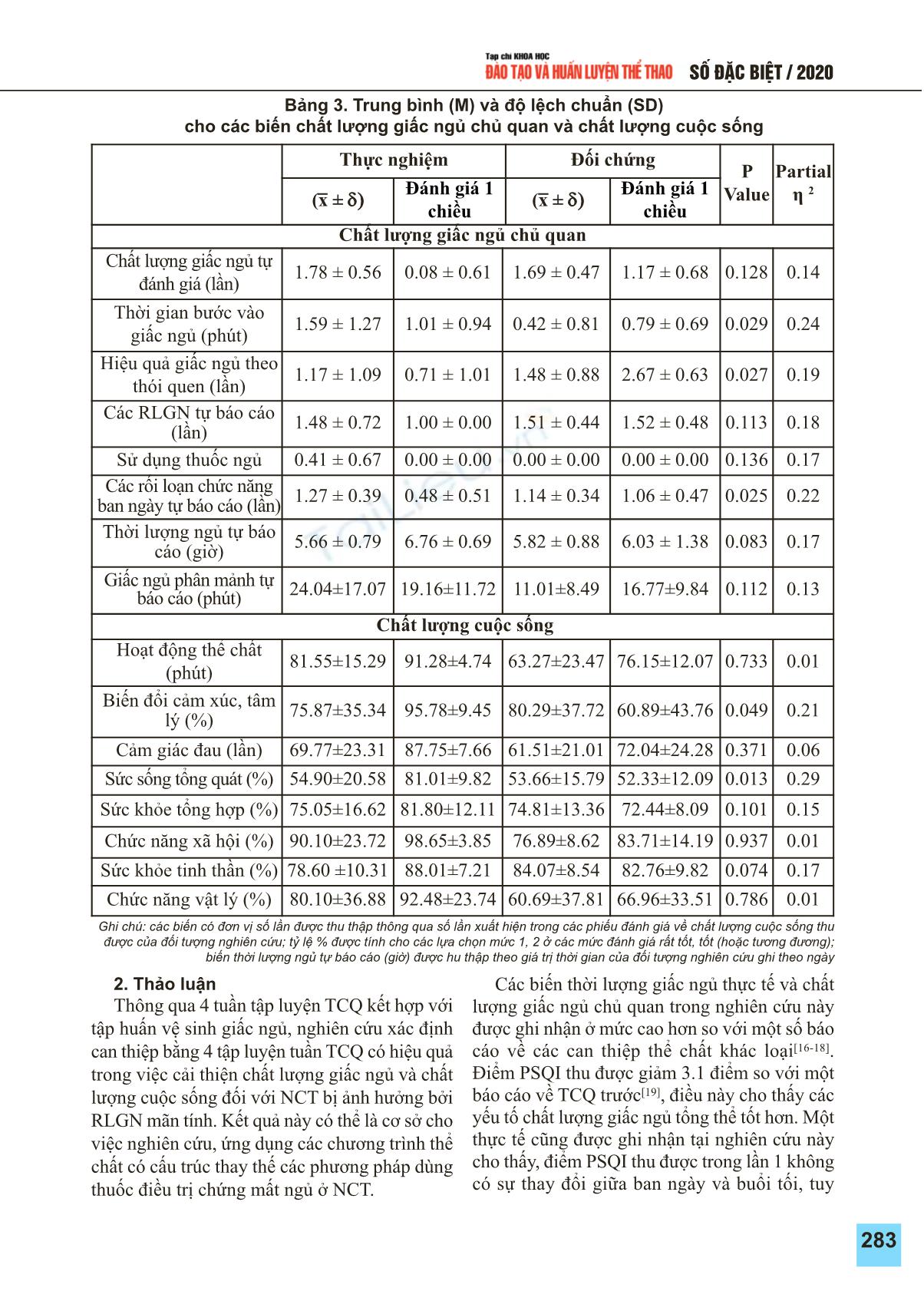
279 Sè §ÆC BIÖT / 2020 THAÙI CÖÏC QUYEÀN CAÛI THIEÄN ROÁI LOAÏN GIAÁC NGUÛ MOÄT BAÈNG CHÖÙNG TAÏI BAÉC NINH NAÊM 2019 Tóm tắt: Sử dụng các phương pháp thực nghiệm để chứng minh tập luyện Thái cực quyền là phương tiện hiệu quả để cải thiện các vấn đề về giấc ngủ ở người cao tuổi (NCT). Kết quả cho thấy, sau 4 tuần tập luyện Thái cực quyền kết hợp với tập huấn vệ sinh giấc ngủ, chất lượng giấc ngủ của NCT tỉnh Bắc Ninh đã được cải thiện cả về chất lượng giấc ngủ và chất lượng cuộc sống đối với NCT bị ảnh hưởng rối loạn giấc ngủ.. Từ khóa: Rối loạn giấc ngủ, mất ngủ, người cao tuổi, thái cực quyền. Tai Chi improves sleep disturbance: An evidence in Bac Ninh in 2019 Summary: The topic has applied experimental methods to demonstrate that Tai Chi exercise is an effective means to reduce sleep problems in the elderly. The results showed that, after 4 weeks practicing Tai Chi, the quality of the elderly’s sleep, who are affected by sleep disturbance, in Bac Ninh province has been improved both in sleep quality and life quality. Keywords: Sleep disturbance, insomnia, the elderly, Tai Chi. *ThS, Khoa GDTC Trường Đại học sư phạm Hà Nội 2 **ThS, Trường Cao đẳng Văn hóa Nghệ thuật Đắk Lắk Lê Xuân Điệp* Đoàn Lê Xuân Hạnh** ÑAËT VAÁN ÑEÀ Các biến đổi về giấc ngủ (rối loạn giấc ngủ - RLGN) xảy ra độc lập hoặc do các bệnh lý đi kèm khác, RLGN là một trong những vấn đề chăm sóc sức khỏe phổ biến nhất ở NCT[1]. Có 58% NCT gặp phải các vấn đề về RLGN ít nhất vài lần mỗi tuần[2]. RLGN ở NCT có thể tác động trực tiếp và đáng kể tới tình trạng sức khỏe, tăng mệt mỏi, rối loạn cảm xúc hoặc tâm thần, suy giảm chức năng nhận thức và chất lượng cuộc sống[3]. Tuy nhiên, khoảng 85-90% người mất ngủ (từ nhẹ đến nặng) không báo cáo và khám chữa y tế chuyên môn[4]. Trong đó ghi nhận nhiều trường hợp tìm cách tự điều trị bằng các loại thuốc an thần, một phương pháp điều trị phổ biến về RLGN hiện nay[5]. Tuy nhiên, phương pháp này còn nhiều tác dụng phụ như phụ thuộc vào thuốc, mệt mỏi, buồn ngủ sau giấc ngủ do tác dụng của thuốc, đau đầu và ảo giác[6]. Sự lựa chọn hàng đầu cho việc cải thiện các triệu chứng RLGN được xác định là liệu pháp hành vi nhận thức (CBT), liệu pháp này được khuyến khích bởi cả American College of Physicians và European Sleep Research Society[7]. Liệu pháp CBT thường bao gồm các thiết lập có giới hạn chủ định về giấc ngủ, vệ sinh giấc ngủ, liệu pháp nhận thức, thư giãn và giảm kích thích, được coi là hiệu quả hơn so với phương pháp sử dụng thuốc điều trị để cải thiện chất lượng giấc ngủ[8]. Tuy nhiên, việc áp dụng CBT được cho là rất khó đối với hầu hết các cơ sở y tế nhỏ, thiếu đội ngũ chuyên sâu có thể luôn bám sát chương trình sử dụng CBT để điều trị[8]. Thái cực quyền (TCQ) là môn võ thuật truyền thống của Trung Quốc. TCQ bao gồm các vận động thể chất chậm rãi kết hợp với sự tập trung tư duy và điều hòa hơi thở (dạng thiền định)[9]. Tác động tổng hợp từ các yếu tố vận động, điều hòa hơi thở và tư duy của TCQ được chứng minh có hiệu quả trong việc cải thiện thể chất, nhận thức và các cảm giác tâm lý, do đó có tác dụng phát triển sức khỏe và chất lượng BµI B¸O KHOA HäC 280 sống[10]. Một số báo cáo về tác dụng cải thiện RLGN của TCQ cũng được tìm thấy và cho rằng: TCQ cải thiện đáng kể chất lượng giấc ngủ ở NCT sau 12 và 24 tuần tập luyện[11]; 2 RCTs (thử nghiệm ngẫu nhiên có kiểm soát) chứng minh TCQ có tác dụng tương đương với CBT trong điều trị các triệu chứng mất ngủ[12,13]. Các RCTs cũng khẳng định TCQ có lợi thế hơn hẳn về mặt khả năng ứng dụng cùng với chi phí điều trị và các hiệu quả tổng hợp về sức khỏe so với CBT ở NCT. Ngoài ra, các mô hình tập luyện TCQ nhóm có thể thúc đẩy người tập duy trì động lực và nhiệt tình để luyện tập lâu dài. Vì vậy, TCQ có thể là một phương pháp cải thiện các RLGN hiệu quả với tính tiện lợi và hiệu quả cao hơn. Tuy nhiên, do đặc thù tổng hợp khác nhau, sự khác biệt về các vấn đề RLGN cũng có thể khác nhau ở mỗi khu vực, vì vậy hiệu quả của các phương pháp tác động cũng có thể khác nhau. Trong giới hạn nghiên cứu này, chúng tôi đánh giá tác động của hoạt động tập luyện TCQ 4 tuần đối với những NCT tự báo cáo mắc các triệu trứng RLGN thuộc khu vực tỉnh Bắc Ninh. Kết quả nghiên cứu là một phần của nghiên cứu tổng thể về tác động của hoạt động tập luyện TCQ đối với sức khỏe và phòng ngừa té ngã cho NCT phía Bắc Việt Nam. Nếu kết quả nghiên cứu chứng minh được giá trị lợi ích thực tế, chúng tôi hy vọng nó được sử dụng làm căn cứ khoa học cho việc phát triển phong trào tập luyện TCQ trong cộng đồng và khuyến nghị sử dụng đối với các chương trình y tế cộng đồng hoặc điều trị dành cho những NCT tương tự. ÑOÁI TÖÔÏNG VAØ PHÖÔNG PHAÙP NGHIEÂN CÖÙU Đối tượng nghiên cứu Đối tượng: 26 người tuổi đảm bảo các yêu cầu: 1) độc lập trong các hoạt động sống hàng ngày; 2) tự đánh giá nhận thức tối thiểu ở mức 3/5; 2) tự đánh giá cảm nhận giấc ngủ với các đặc trưng cơ bản như tính ổn định, t ... gian vận động thể chất tự đánh giá trong ngày của nam = 76.08 (±8.18) và nữ =81.27 (±6.20). 6 trường hợp biến cần điều chỉnh (1 nam, 1 nữ báo nhà có tổ chức tiệc cỗ gây mệt mỏi; 1 nam đi chơi xa không thu được chỉ số trong 1 ngày đêm; 1 nam uống hơn 100ml rượu trong 2 ngày không liên tiếp; và 1 nam, 1 nữ báo mệt mỏi trong ngày). Chất lượng giấc ngủ PSQI: Ghi nhận các tác động đáng kể đối với tất cả các yếu tố liên quan thời gian của nhóm thực nghiệm. Giá trị tại biến ngủ muộn (Partial η2 =0.24, p =0.007) cho thấy thời gian bắt đầu ngủ muộn có ảnh hưởng lớn nhất đến giấc ngủ trong cả 2 nhóm nghiên cứu. Các biến số có mức độ tác động giảm đối với nhóm thực nghiệm: Các rối loạn chức năng ban ngày tự báo cáo (η2 =0.22, p =0.007); hiệu quả giấc ngủ theo thói quen (η2 =0.19, p =0.035); các RLGN tự báo cáo (η2 =0.18, p <0.001); sử dụng thuốc ngủ (η2 =0.11, p = 0.003) và thời lượng ngủ tự báo cáo (η2 =0.17, p =0.049); chất lượng giấc ngủ tự đánh giá (η2 =0.14, p =0.04); sức khỏe tinh thần (η2 =0.17, p =0.035). Chất lượng cuộc sống SF-36: Sau thực nghiệm, kết quả thu được bằng số liệu cho thấy có sự cải thiện đáng kể trong một số biến của SF-36. Các cải thiện lần lượt được thấy theo thứ tự: sức sống tổng quát (η2 =0.29, p =0.049); biến đổi cảm xúc tâm lý (η2 =0.21, p =0.017); sức khỏe tổng hợp (η2 =0.15, p =0.058); cảm giác đau (η2 =0.06, p =0.049); các biến hoạt động thể chất, chức năng vật lý và chức năng xã hội được xem có ý nghĩa một chiều với giấc ngủ tại ngưỡng η2 =0.01 và η2 <0.01, tuy nhiên các tác động cụ thể chưa được tìm ra. Các yếu tố khác: nghiên cứu chưa đánh giá được mối quan hệ cụ thể của RLGN với tăng tỷ lệ nhịp tim tối đa trong tập luyện của đối tượng thực nghiệm, tuy nhiên một hiệu ứng thời gian được ghi nhận đối với thời lượng ngủ thực tế của 4 đối tượng thực nghiệm tại p =0.08. Bảng 2. Các đặc tính cơ bản của giấc ngủ trên đối tượng nghiên cứu Biến Thực nghiệm(x ± d) Đối chứng (x ± d) Ngủ muộn (phút) 20.90 ± 12.6 23.17 ± 11.20 Giấc ngủ ngắn (phút) 43.58 ± 21.6 42.99 ± 27.1 Giấc ngủ đủ (phút) 385.32 ± 71.8 392.11 ± 88.1 Thức tỉnh trong giấc ngủ (phút) 52.13 ± 22.82 54.24 ± 30.23 Hiệu quả giấc ngủ (%) 72.45 ± 10.22 74.36 ± 11.69 Chỉ số phân mảnh (lần) 3.19 ± 1.03 3.47 ± 1.18 Chất lượng giấc ngủ Ngủ muộn (min) 7.12 ± 4.12 8.66 ± 6.18 Giai đoạn N1 (%) 9.89 ± 4.27 9.94 ± 4.73 Giai đoạn N2 (%) 57.26 ± 7.91 56.49 ± 6.86 Giai đoạn N3 (%) 9.95 ± 8.42 12.32 ± 9.98 Ngủ mơ (%) 18.28 ± 4.12 20.13 ± 3.11 Thức dậy (%) 15.59 ± 12.24 13.36 ± 10.61 Thức tỉnh trong giấc ngủ (min) 66.37 ± 41.72 56.33 ± 39.81 Tổng thời gian ngủ (min) 412.77 ± 57.78 432.06 ± 53.68 Hiệu quả giấc ngủ (%) 84.46 ± 8.09 86.32 ± 8.80 Yếu tố kích thích 11.15 ± 5.56 12.76 ± 8.91 Ghi chú: p >0.1; giai đoạn N1-ru ngủ; N2-ngủ nông; N3-ngủ sâu; các biến tỷ lệ được tính theo giá trị từ mức 1, 2 theo phiếu đánh giá chất lượng giấc ngủ chủ quan Pittsburgh (câu 10); các biến Na, N2, N3 được thu thập theo thông tin trả lời tại phiếu đánh giá chất lượng giấc ngủ chủ quan Pittsburgh (các câu 1, 2, 3, 4). 283 Sè §ÆC BIÖT / 2020 Bảng 3. Trung bình (M) và độ lệch chuẩn (SD) cho các biến chất lượng giấc ngủ chủ quan và chất lượng cuộc sống Thực nghiệm Đối chứng P Value Partial η 2(x ± d) Đánh giá 1chiều (x ± d) Đánh giá 1 chiều Chất lượng giấc ngủ chủ quan Chất lượng giấc ngủ tự đánh giá (lần) 1.78 ± 0.56 0.08 ± 0.61 1.69 ± 0.47 1.17 ± 0.68 0.128 0.14 Thời gian bước vào giấc ngủ (phút) 1.59 ± 1.27 1.01 ± 0.94 0.42 ± 0.81 0.79 ± 0.69 0.029 0.24 Hiệu quả giấc ngủ theo thói quen (lần) 1.17 ± 1.09 0.71 ± 1.01 1.48 ± 0.88 2.67 ± 0.63 0.027 0.19 Các RLGN tự báo cáo (lần) 1.48 ± 0.72 1.00 ± 0.00 1.51 ± 0.44 1.52 ± 0.48 0.113 0.18 Sử dụng thuốc ngủ 0.41 ± 0.67 0.00 ± 0.00 0.00 ± 0.00 0.00 ± 0.00 0.136 0.17 Các rối loạn chức năng ban ngày tự báo cáo (lần) 1.27 ± 0.39 0.48 ± 0.51 1.14 ± 0.34 1.06 ± 0.47 0.025 0.22 Thời lượng ngủ tự báo cáo (giờ) 5.66 ± 0.79 6.76 ± 0.69 5.82 ± 0.88 6.03 ± 1.38 0.083 0.17 Giấc ngủ phân mảnh tự báo cáo (phút) 24.04±17.07 19.16±11.72 11.01±8.49 16.77±9.84 0.112 0.13 Chất lượng cuộc sống Hoạt động thể chất (phút) 81.55±15.29 91.28±4.74 63.27±23.47 76.15±12.07 0.733 0.01 Biến đổi cảm xúc, tâm lý (%) 75.87±35.34 95.78±9.45 80.29±37.72 60.89±43.76 0.049 0.21 Cảm giác đau (lần) 69.77±23.31 87.75±7.66 61.51±21.01 72.04±24.28 0.371 0.06 Sức sống tổng quát (%) 54.90±20.58 81.01±9.82 53.66±15.79 52.33±12.09 0.013 0.29 Sức khỏe tổng hợp (%) 75.05±16.62 81.80±12.11 74.81±13.36 72.44±8.09 0.101 0.15 Chức năng xã hội (%) 90.10±23.72 98.65±3.85 76.89±8.62 83.71±14.19 0.937 0.01 Sức khỏe tinh thần (%) 78.60 ±10.31 88.01±7.21 84.07±8.54 82.76±9.82 0.074 0.17 Chức năng vật lý (%) 80.10±36.88 92.48±23.74 60.69±37.81 66.96±33.51 0.786 0.01 Ghi chú: các biến có đơn vị số lần được thu thập thông qua số lần xuất hiện trong các phiếu đánh giá về chất lượng cuộc sống thu được của đối tượng nghiên cứu; tỷ lệ % được tính cho các lựa chọn mức 1, 2 ở các mức đánh giá rất tốt, tốt (hoặc tương đương); biến thời lượng ngủ tự báo cáo (giờ) được hu thập theo giá trị thời gian của đối tượng nghiên cứu ghi theo ngày 2. Thảo luận Thông qua 4 tuần tập luyện TCQ kết hợp với tập huấn vệ sinh giấc ngủ, nghiên cứu xác định can thiệp bằng 4 tập luyện tuần TCQ có hiệu quả trong việc cải thiện chất lượng giấc ngủ và chất lượng cuộc sống đối với NCT bị ảnh hưởng bởi RLGN mãn tính. Kết quả này có thể là cơ sở cho việc nghiên cứu, ứng dụng các chương trình thể chất có cấu trúc thay thế các phương pháp dùng thuốc điều trị chứng mất ngủ ở NCT. Các biến thời lượng giấc ngủ thực tế và chất lượng giấc ngủ chủ quan trong nghiên cứu này được ghi nhận ở mức cao hơn so với một số báo cáo về các can thiệp thể chất khác loại[16-18]. Điểm PSQI thu được giảm 3.1 điểm so với một báo cáo về TCQ trước[19], điều này cho thấy các yếu tố chất lượng giấc ngủ tổng thể tốt hơn. Một thực tế cũng được ghi nhận tại nghiên cứu này cho thấy, điểm PSQI thu được trong lần 1 không có sự thay đổi giữa ban ngày và buổi tối, tuy BµI B¸O KHOA HäC 284 nhiên kết quả lần 2 thu được sau 4 tuần tập luyện của đối tượng thực nghiệm có sự thay đổi lớn, tương tự một báo cáo Benloucif S và cộng sự năm 2004[17], điểm PSQI ban ngày giảm trung bình 3.28 điểm so với buổi tối. Hiệu quả này được xác định do sự tác động của lượng vận động thể chất do chương trình tập luyện tác động tạo ra. Thời lượng ngủ thực tế tăng 1.78 giờ đối với nhóm thực nghiệm cao hơn so với một nghiên cứu về vận động tác động tới chứng mất ngủ không dùng thuốc của Abby C.King và cộng sự năm 2008[16]. Nguyên nhân của sự gia tăng này có thể do các chỉ số giấc ngủ phân mảnh giảm, dẫn đến giấc ngủ thông suốt, vì vậy, tăng thời gian ngủ thực tế, đồng thời yếu tố rối loạn chức năng ban ngày giảm cùng chất lượng giấc ngủ tăng cũng có thể là yếu tố tác động lớn. Biến thời gian bước vào giấc ngủ được ghi nhận giảm thời gian nhưng không có tính liên tục. Sau 4 tuần, tần số xuất hiện của biến trên đối tượng thực nghiệm giảm ở 2 phương diện: 1) không thể vào giấc ngủ quá 25 phút sau khi bắt đầu nằm ngủ trong 1 tuần; 2) trung bình tần số giảm từ 2.09 xuống còn 1.31 lần/ 1 tuần. Tuy nhiên, sự xuất hiện hiện tượng này không có tính quy luật nhất định. Nghiên cứu cho rằng, các triệu chứng mãn tính kéo dài cần có các chương trình tác động dài hơn 4 tuần để đánh giá chính xác tính hiệu quả của phương pháp. Có quan điểm cho rằng hoạt động thể chất có thể cải thiện giấc ngủ thông qua việc cải thiện các biến đổi cảm xúc, tâm lý ở NCT[20]. Trong nghiên cứu này, dưới sự tác động kết hợp giữa luyện tập TCQ với tập huấn phương pháp vệ sinh giấc ngủ, những lợi ích thu được sau 4 tuần tại biến chất lượng giấc ngủ tự báo cáo (tại điểm PQSI) vẫn được duy trì, do đó chúng tôi cho rằng những biến đổi cảm xúc, tâm lý có mối quan hệ không mạnh với chất lượng giấc ngủ. Đối với SF-36, sức sống của nhóm thực nghiệm có tỷ lệ tăng vượt trội 16.53 điểm so với nhóm đối chứng tăng 1.79 điểm. Kết quả này cao hơn 1.53 điểm so với một nghiên cứu về ứng dụng phương pháp thôi miên không dùng thuốc của James K Walsh và cộng sự năm 2007[21]. Có một mối liên hệ tích cực giữa chất lượng giấc ngủ với các ngưỡng nhịp tim tăng dần trong các giai đoạn tập luyện của đối tượng thực nghiệm, tuy nhiên các biến số chỉ có ý nghĩa trong một ngưỡng p =0.058 tại tuần 4 của giai đoạn thực nghiệm. Điều này xảy ra có thể là do cơ chế thích nghi của cơ thể đối với sự thay đổi cường độ vận động dẫn đến tăng cường các chức năng tim mạch để hỗ trợ hấp thụ O2 cho các hoạt động vận động[21]. Điều này cũng cho thấy tác động của các dạng bài tập có ảnh hưởng tốt đến các chỉ số nhịp tim và tăng cường chức năng hấp thụ O2 có thể không có hiệu quả đối với chất lượng giấc ngủ. Còn một số hạn chế trong nghiên cứu này, bao gồm các biến “tự báo cáo”, số lượng mẫu nhỏ, sự khác biệt giới tính trong các mẫu không tiêu chuẩn. Đối với một số biến như thời lượng ngủ thực tế của PSQI cho thấy thời lượng của nam dài hơn nữ trong khi số lượng lại gấp hai lần, do đó số liệu có thể đảm bảo tính tổng quát nhưng thiếu tính cân bằng giới. Tuy nhiên, kết quả nghiên cứu này vẫn được cho là phù hợp vì chứng mất ngủ phổ biến ở phụ nữ hơn nam giới[2]. Đối với các biến “tự báo cáo” về PQSI, chỉ số thu được phụ thuộc vào mức độ nhận thức của đối tượng, tỷ lệ đối tượng không vượt qua mức trình độ văn hóa 10/10 của nghiên cứu chiếm 13.7% do đó các số liệu của biến có thể thiếu tính chính xác tổng quát. Để hạn chế thiếu sót này, trong tập huấn vệ sinh giấc ngủ, nhóm nghiên cứu có bổ xung các kiến thức, kỹ năng nhận biết các vấn đề liên quan hoặc thay đổi của giấc ngủ và trả lời phiếu đối với từng cá nhân. Tuy nhiên, những kết quả thu được từ nghiên cứu này có ý nghĩa về độ xác thực của người tham gia nghiên cứu theo đúng nhận thức của bản thân đối với các vấn đề chất lượng giấc ngủ tổng thể, thời lượng ngủ thực tế, thời gian bước vào giấc ngủ, và chất lượng cuộc sống, là những thước đo chuẩn mực hiện tại về đánh giá thực trạng và điều trị mất ngủ trong thực hành lâm sàng. KEÁT LUAÄN VAØ KIEÁN NGHÒ 1. Kết luận: Giấc ngủ đóng một vai trò quan trọng đối với sức khỏe chung của cơ thể con người. Tuy nhiên, các vấn đề về giấc ngủ ngày càng trở nên nghiêm trọng theo tuổi tác và tỷ lệ mắc bệnh liên quan đến RLGN ngày càng gia tăng. Tập luyện TCQ là một phương tiện hiệu quả để cải thiện các vấn đề về giấc ngủ ở người lớn tuổi. Trong nghiên cứu này, chúng tôi đã chứng minh được hoạt động tập luyện TCQ kết hợp giáo dục vệ sinh giấc ngủ là một phương pháp can thiệp hiệu quả để cải thiện 285 Sè §ÆC BIÖT / 2020 chất lượng giấc ngủ và chất lượng cuộc sống ở NCT bị RLGN khu vực tỉnh Bắc Ninh. 2. Kiến nghị: Kết quả này cho thấy tiềm năng tập luyện TCQ như một phương tiện hiệu quả, an toàn và tiết kiệm chi phí để cải thiện chất lượng giấc ngủ ở NCT bị RLGN, vì vậy cần xem xét phát triển mô hình tập luyện TCQ cộng đồng, đồng thời khuyến nghị như một phương pháp can thiệp trong các chương trình y tế cộng đồng có liên quan. TAØI LIEÄU THAM KHAÛO 1. Rybarczyk Bruce, et al. Cognitive behavioral therapy for insomnia in older adults: background, evidence, and overview of treatment protocol. Clinical Gerontologist, 2013. 36(1): p. 70-93. 2. Ohayon M.M. Epidemiology of insomnia: what we know and what we still need to learn. Sleep Med Rev, 2002. 6(2): p. 97-111. 3. Yang Pei Yu, et al. Exercise training improves sleep quality in middle-aged and older adults with sleep problems: a systematic review. Journal of Physiotherapy, 2012. 58(3): p. 157-163. 4. Mellinger GD, Balter MB, U. EH. Insomnia and its treatment. Prevalence and correlates. Arch Gen Psychiatry, 1985. 42(3): p. 225-32. 5. Misra Arup Kumar and S.P. Kumar., Pharmacotherapy of insomnia and current updates. J Assoc Physicians India, 2017. 65(4): p. 43-47. 6. Ayer AJ, Pathy MS, A. SI. Pharmacokinetic and pharmacodynamic characteristics of trazodone in the elderly. Br J Clin Pharmacol, 1983. 16 (4): p. 371-376. 7. Riemann D, et al. European guideline for the diagnosis and treatment of insomnia. J Sleep Res, 2017. 26(6): p. 675-700. 8. Morin CM. Cognitive Behavioral Therapy for Chronic Insomnia: State of the Science Versus Current Clinical Practices. Ann Intern Med, 2015. 163(3): p. 236-237. 9. Wang F, et al. The effects of tai chi on depression, anxiety, and psychological well- being: a systematic review and meta-analysis. Int J Behav Med, 2014. 21(4): p. 605-17. 10. Solloway M.R, et al. An evidence map of the effect of Tai Chi on health outcomes. Syst Rev, 2016. 5(1): p. 126. 11. Wu W.W, et al. The Effect of a Meditative Movement Intervention on Quality of Sleep in the Elderly: A Systematic Review and Meta- Analysis. J Altern Complement Med, 2015. 21(9): p. 509-19. 12. Irwin M.R, e. al. Cognitive behavioral therapy vs Tai Chi for late life insomnia and inflammatory risk: a randomized controlled comparative efficacy trial. Sleep, 2014. 37(9): p. 1543-52. 13. Michael R Irwin, et al. Tai Chi Chih Compared With Cognitive Behavioral Therapy for the Treatment of Insomnia in Survivors of Breast Cancer: A Randomized, Partially Blinded, Noninferiority Trial. J Clin Oncol, 2017. 35(23): p. 2656-2665. 14. Johns MW. A new method for measuring daytime sleepiness: the Epworth sleepiness scale. Sleep, 1991. 14(6): p. 540-545. 15. McHorney CA, Ware JE, R. AE. The MOS 36-Item Short-Form Health Survey (SF- 36): II Psychometric and clinical tests of validity in measuring physical and mental health constructs. Med Care, 1993. 31(3): p. 247-263. 16. Abby C King, et al. Effects of moderate- intensity exercise on polysomnographic and subjective sleep quality in older adults with mild to moderate sleep complaints. J Gerontol A Biol Sci Med Sci, 2008. 63(9): p. 997-1004. 17. Susan Benloucif, et al. Morning or evening activity improves neuropsychological performance and subjective sleep quality in older adults. Sleep, 2004. 27(8): p. 1542-1551. 18. Irwin M.R, Cole J.C, N. P.M. Comparative meta-analysis of behavioral interventions for insomnia and their efficacy in middle-aged adults and in older adults 55+ years of age. Health Psychol, 2006. 25(1): p. 3-14. 19. Michael R Irwin, Richard Olmstead, S.J. Motivala. Improving sleep quality in older adults with moderate sleep complaints: A randomized controlled trial of Tai Chi Chih. Sleep, 2008. 31(7): p. 1001-1008. 20. P Montgomery, J. Dennis. Physical exercise for sleep problems in adults aged 60+. Cochrane Database Syst Rev, 2002. 2002(4): p. CD003404. 21. James K Walsh, et al. Nightly treatment of primary insomnia with eszopiclone for six months: effect on sleep, quality of life, and work limitations. Sleep, 2007. 30(8): p. 959-968. (Bài nộp ngày 13/10/2020, phản biện ngày 29/10/2020, duyệt in ngày 4/12/2020 Chịu trách nhiệm chính: Lê Xuân Điệp, Email: lexuandiep@hpu2.edu.vn)
File đính kèm:
 thai_cuc_quyen_cai_thien_roi_loan_giac_ngu_mot_bang_chung_ta.pdf
thai_cuc_quyen_cai_thien_roi_loan_giac_ngu_mot_bang_chung_ta.pdf

