Sốc sốt xuất huyết Dengue tại bệnh viện nhi đồng Đồng Nai
Đặt vấn đề: Sốt xuất huyết Dengue là 1 gánh nặng toàn cầu với tỷ lệ mắc bệnh ngày càng gia tăng, trong
đó sốc là biến chứng nguy hiểm thường gặp nhất. Uớc tính, có khoảng 390 triệu ca nhiễm mới và 20.000 ca tử
vong do Dengue mỗi năm, chủ yếu ở trẻ em.
Mục tiêu nghiên cứu: Mô tả các đặc điểm dịch tễ, lâm sàng, cận lâm sàng và điều trị của trẻ sốc Sốt xuất
huyết Dengue (SXHD) được điều trị tại bệnh viện Nhi đồng Đồng Nai.
Phương pháp nghiên cứu: Nghiên cứu hồi cứu, mô tả 800 trường hợp sốc SXHD được điều trị tại bệnh
viện Nhi đồng Đồng Nai trong từ 01/01/2015 đến 30/6/2017.
Kết quả: 800 trường hợp sốc SXHD được đưa vào nghiên cứu có tỷ lệ tử vong là 0,3%. Tuổi trung bình là
9,3 tuổi. Các đặc điểm lâm sàng và cận lâm sàng phù hợp với mô tả của SXHD theo WHO, 20,2 % bệnh nhân
vẫn còn sốt sau khi đã sốc. Ngày vào sốc trung bình là ngày thứ 5. Có 3% bệnh nhân có HCT lúc ngưng dịch lớn
hơn HCT lúc vào sốc. Số bệnh nhân có biểu hiện xuất huyết niêm trên lâm sàng chiếm tỷ lệ 4%. 11,3% bệnh
nhân có CRP >10 mg/l ở thời điểm sốc. 3,6% bệnh nhân có albumin máu <25 g/l, 40,2% bệnh nhân có tăng lactat
máu >2 mmol/l. Hầu hết các bệnh nhân đều hồi phục tốt với dung dịch điện giải hoặc kết hợp với dung dịch cao
phân tử.

Trang 1

Trang 2
Trang 3

Trang 4

Trang 5

Trang 6
Tóm tắt nội dung tài liệu: Sốc sốt xuất huyết Dengue tại bệnh viện nhi đồng Đồng Nai

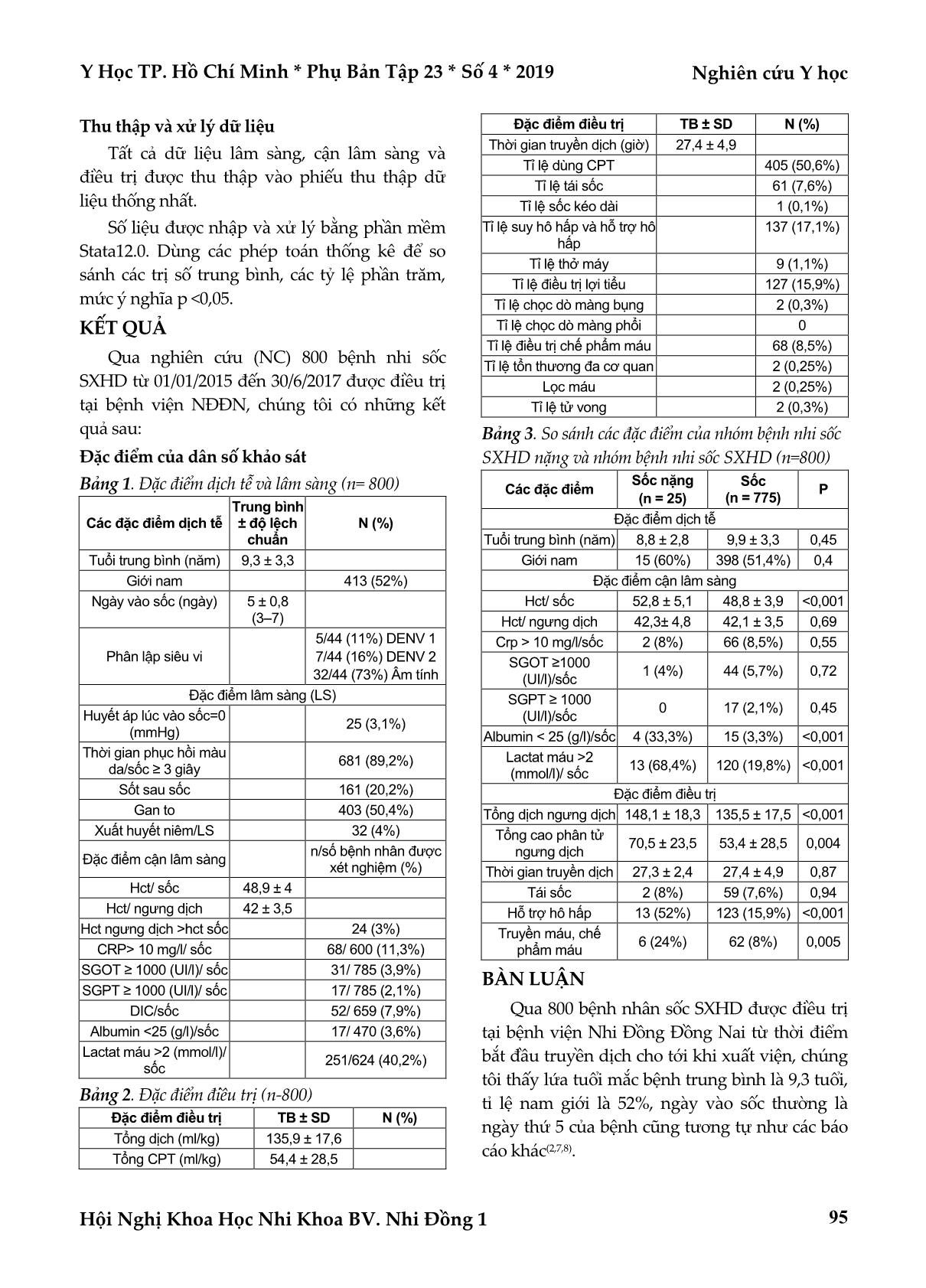
Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 93 SỐC SỐT XUẤT HUYẾT DENGUE TẠI BỆNH VIỆN NHI ĐỒNG ĐỒNG NAI Phạm Thị Kiều Trang*, Nguyễn Trọng Nghĩa*, Trần Diệp Tuấn*, Phùng Nguyễn Thế Nguyên** TÓM TẮT Đặt vấn đề: Sốt xuất huyết Dengue là 1 gánh nặng toàn cầu với tỷ lệ mắc bệnh ngày càng gia tăng, trong đó sốc là biến chứng nguy hiểm thường gặp nhất. Uớc tính, có khoảng 390 triệu ca nhiễm mới và 20.000 ca tử vong do Dengue mỗi năm, chủ yếu ở trẻ em. Mục tiêu nghiên cứu: Mô tả các đặc điểm dịch tễ, lâm sàng, cận lâm sàng và điều trị của trẻ sốc Sốt xuất huyết Dengue (SXHD) được điều trị tại bệnh viện Nhi đồng Đồng Nai. Phương pháp nghiên cứu: Nghiên cứu hồi cứu, mô tả 800 trường hợp sốc SXHD được điều trị tại bệnh viện Nhi đồng Đồng Nai trong từ 01/01/2015 đến 30/6/2017. Kết quả: 800 trường hợp sốc SXHD được đưa vào nghiên cứu có tỷ lệ tử vong là 0,3%. Tuổi trung bình là 9,3 tuổi. Các đặc điểm lâm sàng và cận lâm sàng phù hợp với mô tả của SXHD theo WHO, 20,2 % bệnh nhân vẫn còn sốt sau khi đã sốc. Ngày vào sốc trung bình là ngày thứ 5. Có 3% bệnh nhân có HCT lúc ngưng dịch lớn hơn HCT lúc vào sốc. Số bệnh nhân có biểu hiện xuất huyết niêm trên lâm sàng chiếm tỷ lệ 4%. 11,3% bệnh nhân có CRP >10 mg/l ở thời điểm sốc. 3,6% bệnh nhân có albumin máu <25 g/l, 40,2% bệnh nhân có tăng lactat máu >2 mmol/l. Hầu hết các bệnh nhân đều hồi phục tốt với dung dịch điện giải hoặc kết hợp với dung dịch cao phân tử. Kết luận: Can thiệp điều trị một cách nhanh chóng, thích hợp đã góp phần hạ thấp tỷ lệ tử vong của bệnh. Từ khoá: sốc sốt xuất huyết Dengue ABSTRACT DENGUE HEMORRHAGIC SHOCK AT ĐONG NAI CHILDREN HOSPITAL, VIET NAM Pham Thi Kieu Trang, Nguyen Trong Nghia, Tran Diep Tuan, Phung Nguyen The Nguyen * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 4 - 2019: 93 - 98 Background: Dengue Hemorrhagic Fever (DHF) is a global health burden with geographical spread and increased incidence of disease. Dengue shock syndrome (DSS) is the serious complication that can lead to death in 24-48 hours. Data for many recent years, it is estimated that 390 million Dengue infections occur each year, at least 20,000 deaths, mainly among children. However only a small proportion of cases are reported to World Health Organization(WHO). Objectives: To describe epidemiological, clinical characteristics, investigational parameters and treatment of the patients with DSS at Dong Nai Children Hospital. Methods: We retrospectively, cases series who underwent treatment at PICU- Dong Nai Children Hospital from 01/01/2015 to 30/06/2017. Results: Eight hundred children were enrolled (Mean age was 9.3 years). Clinical and laboratory features were similar to the description about DSS in the publication by WHO. Shock occured after 3-7 days of fever (mean was 5 days) and 20.2% cases with DSS was still fever. The children whose hematocrit levels at the end of infusion was larger than at the onset of shock were 3%. We found 4% cases with severe bleeding. 11.3% children *Đại học Y Dược Thành phố Hồ Chí Minh **Bệnh viện Nhi Đồng 1 Tác giả liên lạc: PGS.TS. Phùng Nguyễn Thế Nguyên ĐT: 0989043858 Email: nguyenphung@ump.edu.vn Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 94 with CRP levels >10 mg/L, 40.2% cases with blood lactate concentration >2 mmol/L and only 3.6% cases with albumin levels <25 g/L in duration of shock. Almost patients had improved outcome after infusion of crystalloid and colloid solution. The overall mortality rate was 0.3%. Conclusion: Appropriate intervention and optimal infusion can decrease mortality rate of the patients with DSS. Key words: dengue shock syndrome ĐẶT VẤN ĐỀ Sốt xuất huyết Dengue (SXHD) là 1 bệnh sốt cấp tính do vi rút Dengue gây ra. Ước tính, có 3 tỷ người trên toàn cầu sống trong khu vực nguy cơ nhiễm Dengue, 390 triệu ca nhiễm (96 triệu ca có triệu chứng) và 20.000 ca tử vong do Dengue mỗi năm(3). Sốc là biến chứng phổ biến nhất của bệnh sốt xuất huyết Dengue, là tình trạng tăng tính thấm thành mạch tạm thời dẫn tới thất thoát huyết tương ra ngoài lòng mạch(15). Không có điều trị đặc hiệu, theo dõi sát lâm sàng, điều trị dịch truyền hợp lý là yếu tố chính quyết định điều trị thành công. Nhiều bệnh nhân đáp ứng tốt với dịch tinh thể đơn thuần, nhưng có những bệnh nhân sốc sâu hoặc sốc kéo dài thường đòi hỏi kết hợp với dịch cao phân tử và có nguy cơ suy hô hấp do rò rỉ huyết tương nhiều. Tỷ lệ tử vong của bệnh thay đổi tùy theo mức độ nghiêm trọng của bệnh, phương tiện theo dõi điều trị và kinh nghiệm điều trị của bác sĩ lâm sàng(1,4,9,17). Mặc dù gánh nặng sốt xuất huyết ngày càng gia tăng trên toàn cầu nhưng chỉ có ít báo cáo hồi cứu nhỏ đã mô tả các đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị của sốc s ... điều trị chống sốc ban đầu tại bệnh viện Nhi đồng Đồng Nai, Chẩn đoán SXHD theo tiêu chuẩn lâm sàng và cận lâm sàng của Tổ chức Y tế Thế giới năm 2009. Tiêu chuẩn loại trừ Sốc SXHD đã điều trị dịch truyền từ tuyến trước, Bệnh nhi được cchuyển viện lên tuyến trên trong quá trình điều trị, Có bệnh lý nền tim bẩm sinh có suy tim, cao áp phổi, suy gan, suy thận, hội chứng thận hư. Định nghĩa các biến số chính Sốc sốt xuất huyết dengue Khi huyếp áp tâm thu giảm theo tuổi hay không đo được hay hiệu áp kẹp ≤20 mmHg và có các biểu hiện của giảm tưới máu như vật vã, bứt rứt hoặc li bì, lạnh đầu chi, da lạnh ẩm, mạch nhẹ, tiểu ít. Sốc sốt xuất huyết dengue Sốc với huyết áp giảm hay kẹp. Sốc sốt xuất huyết dengue nặng Sốc nặng, huyết áp không đo được, mạch không bắt được. Thiết kế nghiên cứu Mô tả hàng loạt ca. Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 95 Thu thập và xử lý dữ liệu Tất cả dữ liệu lâm sàng, cận lâm sàng và điều trị được thu thập vào phiếu thu thập dữ liệu thống nhất. Số liệu được nhập và xử lý bằng phần mềm Stata12.0. Dùng các phép toán thống kê để so sánh các trị số trung bình, các tỷ lệ phần trăm, mức ý nghĩa p <0,05. KẾT QUẢ Qua nghiên cứu (NC) 800 bệnh nhi sốc SXHD từ 01/01/2015 đến 30/6/2017 được điều trị tại bệnh viện NĐĐN, chúng tôi có những kết quả sau: Đặc điểm của dân số khảo sát Bảng 1. Đặc điểm dịch tễ và lâm sàng (n= 800) Các đặc điểm dịch tễ Trung bình ± độ lệch chuẩn N (%) Tuổi trung bình (năm) 9,3 ± 3,3 Giới nam 413 (52%) Ngày vào sốc (ngày) 5 ± 0,8 (3–7) Phân lập siêu vi 5/44 (11%) DENV 1 7/44 (16%) DENV 2 32/44 (73%) Âm tính Đặc điểm lâm sàng (LS) Huyết áp lúc vào sốc=0 (mmHg) 25 (3,1%) Thời gian phục hồi màu da/sốc ≥ 3 giây 681 (89,2%) Sốt sau sốc 161 (20,2%) Gan to 403 (50,4%) Xuất huyết niêm/LS 32 (4%) Đặc điểm cận lâm sàng n/số bệnh nhân được xét nghiệm (%) Hct/ sốc 48,9 ± 4 Hct/ ngưng dịch 42 ± 3,5 Hct ngưng dịch >hct sốc 24 (3%) CRP> 10 mg/l/ sốc 68/ 600 (11,3%) SGOT ≥ 1000 (UI/l)/ sốc 31/ 785 (3,9%) SGPT ≥ 1000 (UI/l)/ sốc 17/ 785 (2,1%) DIC/sốc 52/ 659 (7,9%) Albumin <25 (g/l)/sốc 17/ 470 (3,6%) Lactat máu >2 (mmol/l)/ sốc 251/624 (40,2%) Bảng 2. Đặc điểm điều trị (n-800) Đặc điểm điều trị TB ± SD N (%) Tổng dịch (ml/kg) 135,9 ± 17,6 Tổng CPT (ml/kg) 54,4 ± 28,5 Đặc điểm điều trị TB ± SD N (%) Thời gian truyền dịch (giờ) 27,4 ± 4,9 Tỉ lệ dùng CPT 405 (50,6%) Tỉ lệ tái sốc 61 (7,6%) Tỉ lệ sốc kéo dài 1 (0,1%) Tỉ lệ suy hô hấp và hỗ trợ hô hấp 137 (17,1%) Tỉ lệ thở máy 9 (1,1%) Tỉ lệ điều trị lợi tiểu 127 (15,9%) Tỉ lệ chọc dò màng bụng 2 (0,3%) Tỉ lệ chọc dò màng phổi 0 Tỉ lệ điều trị chế phẩm máu 68 (8,5%) Tỉ lệ tổn thương đa cơ quan 2 (0,25%) Lọc máu 2 (0,25%) Tỉ lệ tử vong 2 (0,3%) Bảng 3. So sánh các đặc điểm của nhóm bệnh nhi sốc SXHD nặng và nhóm bệnh nhi sốc SXHD (n=800) Các đặc điểm Sốc nặng (n = 25) Sốc (n = 775) P Đặc điểm dịch tễ Tuổi trung bình (năm) 8,8 ± 2,8 9,9 ± 3,3 0,45 Giới nam 15 (60%) 398 (51,4%) 0,4 Đặc điểm cận lâm sàng Hct/ sốc 52,8 ± 5,1 48,8 ± 3,9 <0,001 Hct/ ngưng dịch 42,3± 4,8 42,1 ± 3,5 0,69 Crp > 10 mg/l/sốc 2 (8%) 66 (8,5%) 0,55 SGOT ≥1000 (UI/l)/sốc 1 (4%) 44 (5,7%) 0,72 SGPT ≥ 1000 (UI/l)/sốc 0 17 (2,1%) 0,45 Albumin < 25 (g/l)/sốc 4 (33,3%) 15 (3,3%) <0,001 Lactat máu >2 (mmol/l)/ sốc 13 (68,4%) 120 (19,8%) <0,001 Đặc điểm điều trị Tổng dịch ngưng dịch 148,1 ± 18,3 135,5 ± 17,5 <0,001 Tổng cao phân tử ngưng dịch 70,5 ± 23,5 53,4 ± 28,5 0,004 Thời gian truyền dịch 27,3 ± 2,4 27,4 ± 4,9 0,87 Tái sốc 2 (8%) 59 (7,6%) 0,94 Hỗ trợ hô hấp 13 (52%) 123 (15,9%) <0,001 Truyền máu, chế phẩm máu 6 (24%) 62 (8%) 0,005 BÀN LUẬN Qua 800 bệnh nhân sốc SXHD được điều trị tại bệnh viện Nhi Đồng Đồng Nai từ thời điểm bắt đầu truyền dịch cho tới khi xuất viện, chúng tôi thấy lứa tuổi mắc bệnh trung bình là 9,3 tuổi, tỉ lệ nam giới là 52%, ngày vào sốc thường là ngày thứ 5 của bệnh cũng tương tự như các báo cáo khác(2,7,8). Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 96 Chúng tôi nhận thấy trong 44 trường hợp được định týp virus thì kiểu huyết thanh là DENV 1 và DENV - 2, kiểu huyết thanh có sự khác biệt giữa các năm theo như nghiên cứu của các tác giả tại bệnh viện Bệnh nhiệt đới thành phố Hồ Chí Minh, năm 1999 kiểu huyết thanh phổ biến là DENV- 3, 2001 là DENV- 4, 2004 DENV-2, từ 2005 – 2009 kiểu huyết thanh DENV- 1 chiếm ưu thế(16). Như vậy vi rút liên quan tới sốc SXHD dường như là đại diện cho quần thể vi rút ảnh hưởng tới cộng đồng, cho tới nay không có bằng chứng nào cho thấy kiểu huyết thanh cụ thể nào gây bệnh nặng hơn. Các triệu chứng lâm sàng thu thập được đều phù hợp với mô tả thực nghiệm của SXHD. Tuy nhiên có 20,2% bệnh nhân vẫn còn sốt sau khi sốc, trong quá trình truyền dịch, điều này cho thấy sốc có thể xảy ra sớm hơn, trong giai đoạn bệnh nhi còn sốt. Giống như các nghiên cứu khác, hầu hết các bệnh nhân sốt xuất huyết không có tình trạng xuất huyết niêm trong quá trình điều trị. Rất hiếm trường hợp xuất huyết nghiêm trọng, thường chủ yếu từ đường tiêu hóa. Trong nghiên cứu ghi nhận 32 (4%) trường hợp có xuất huyết niêm, trong đó có tính cả các trường hợp ói dịch lợn cợn nâu, lượng không nhiều. Kết quả này không đồng nhất với các nghiên cứu(10) có thể do tiêu chuẩn chọp lựa mẫu của các nghiên cứu khác nhau. Tuy nhiên số bệnh nhân truyền chế phẩm máu trong nghiên cứu của chúng tôi là 68 (8,5%) bệnh nhân, cao hơn số bệnh nhân có biểu hiện xuất huyết niêm trong nghiên cứu là do có những bệnh nhân có diễn tiến không thuận lợi nên được truyền chế phẩm máu theo các rối loạn trên cận lâm sàng. Bệnh nhân có biểu hiện cô đặc máu ở thời điểm sốc với dung tích hồng cầu trung bình thời điểm này là 48,9 %, tương tự như nghiên cứu(7), thời điểm ngưng dịch có dung tích hồng cầu trung bình là 42%, tuy nhiên có 24 bệnh nhân (3%) có dung tích hồng cầu tại thời điểm ngưng dịch cao hơn dung tích hồng cầu tại thời điểm bệnh nhân sốc. Cho đến nay chưa có bằng chứng giải thích thỏa đáng cho hiện tượng này, nhưng điều này cho thấy không phải cứ dung tích hồng cầu tăng là còn tiếp tục thất thoát huyết tương. Có 11,3% bệnh nhân có CRP> 10 mg/l và tất cả các bệnh nhân này đều không phải dùng kháng sinh trong quá trình điều trị và đều hết sốt ở thời điểm xuất viện. Chưa có nghiên cứu về tiên lượng điều trị của CRP ở những bệnh nhân sốc, nhưng trong kết quả nghiên cứu của chúng tôi thấy sự khác biệt không có ý nghĩa thống kê với p tương ứng là 0,25 và 0,19 về tỷ lệ số bệnh nhân suy hô hấp, số bệnh nhân truyền máu, chế phẩm máu giữa nhóm có crp >10 mg/l và nhóm crp <10 mg/l. Nghiên cứu của Chien-Chih Chen trên bệnh nhân người lớn, có ngưỡng dự báo sốc dựa trên CRP khá cao: 30 mg/l với độ nhạy 100%, độ đặc hiệu 76,3%(5). Lactat máu thường tăng trong các trường hợp có suy tim, sốc và tổn thương gan. Trong bệnh nhân SXHD lactat có thể dùng làm dấu hiệu tiên đoán sốc nếu tăng >2 mmol/l(12). Tăng lactat máu trong quá trình điều trị chống sốc cũng được coi là 1 chỉ điểm của điều trị sốc không thích hợp(11). Nghiên cứu của chúng tôi đánh giá lactat máu ở thời điểm sốc chỉ có 40,2% bệnh nhân có tăng lactat máu >2 mmol/l. Theo 1 vài nghiên cứu về albumin máu trên bệnh nhân SXHD, albumin máu giảm có thể coi là là dấu hiệu để xác định tràn dịch màng phổi, màng bụng và nguy cơ SXHD nặng(13), albumin máu cũng có thể dùng để tiên đoán sốc nhưng không dùng để tiên đoán tái sốc(14). Tuy nhiên trong nghiên cứu của chúng tôi có 3,6% bệnh nhân có albumin máu <25 g/l ở thời điểm sốc. Về kết quả điều trị Tổng lượng dịch truyền trung bình trong nghiên cứu của chúng tôi là 135,9 ml với thời gian truyền dịch trung bình là 27,4 giờ. Tương tự như trong nghiên cứu Nhan NT có thể do 2 nghiên cứu làm trong cùng 1 bệnh viện nên dân số giống nhau, cách truyền dịch cũng giống nhau, nhưng lại nhiều hơn nghiên cứu của Lam PK và cộng sự (7). Có 405 (50,6%) bệnh nhân trong NC cần chuyển sang dung dịch Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 97 keo trong quá trình điều trị, tương tự như NC của Phung Khanh Lam nhưng tổng CPT trong NC của chúng tôi là 54,4 ml, cao hơn khá nhiều so với NC của Phung Khanh Lam: 25 ml. Có sự khác biệt này có thể do sự khác biệt trong cách sử dụng dung dịch cao phân tử của 2 NC khác nhau. Với NC của chúng tôi, khi chuyển đổi sang dung dịch cao phân tử sẽ giảm dần liều nhưng sẽ duy trì 2-3 giờ ở mỗi liều, còn trong NC của Đông Thị Hoài Tâm(6) thì sử dụng cao phân tử không kéo dài. Điều này cho thấy việc dùng cao phân tử vẫn còn những ý kiến khác nhau. Khi so sánh về các đặc điểm của nhóm sốc nặng (sốc với hiệu áp = 0 mmHg) và nhóm sốc (hiệu áp > mmHg) chúng tôi thấy giữa 2 nhóm có sự khác biệt không có ý nghĩa thống kê về đặc điểm tuổi trung bình và giới tính, với mức ý nghĩa thống kê tương ứng là 0,45 và 0,4. Các đặc điểm cận lâm sàng thời điểm vào sốc như HCT trung bình, tỷ lệ tăng lactat máu, albumin máu ở nhóm sốc nặng cao hơn ở nhóm sốc, điều này cũng phù hợp với cơ chế sốc là do thất thoát huyết tương, khi huyết tương thất thoát càng nhiều thì dung tích hồng cầu càng cao, dịch trong lòng mạch mất nhiều hơn nên tỷ lệ lactat máu tăng nhiều hơn ở nhóm sốc nặng, dịch thất thoát kéo theo albumin nên tỷ lệ albumin giảm nhiều hơn ở nhóm sốc nặng. Các đặc điểm điều trị như tổng dịch ngưng dịch, tổng cao phân tử ngưng dịch, tỷ lệ hỗ trợ hô hấp, tỷ lệ truyền chế phẩm máu ở nhóm bệnh nhân sốc nặng đều cao hơn nhóm sốc. Điều này cũng dễ hiểu, do nhóm sốc nặng có thất thoát huyết tương nhiều hơn nên cần lượng dịch nhất là cao phân tử nhiều hơn để bù đủ thể tích lòng mạch. Dịch thất thoát ra khỏi lòng mạch sẽ vào khoang màng bụng, màng phổi dẫn đến suy hô hấp nhiều hơn. Tuy nhiên, thời gian truyền dịch và tỷ lệ tái sốc giữa 2 nhóm có sự khác biệt không có ý nghĩa thống kê, cho thấy việc điều trị chống sốc nhanh chóng ban đầu là cần thiết, nhất là đối với những trường hợp sốc nặng. KẾT LUẬN Qua 800 trường hợp sốc SXHD điều trị tại bệnh viện Nhi đồng Đồng Nai từ tháng 01/2015 đến tháng 6/2017 chúng tôi kết luận: Các bệnh nhân có độ tuổi trung bình là 9,3 tuổi. Ngày vào sốc trung bình là ngày thứ 5. Các đặc điểm lâm sàng và cận lâm sàng phù hợp với mô tả của SXHD theo WHO, mặc dù có 20,2% bệnh nhân vẫn còn sốt sau khi đã sốc. Số bệnh nhân có biểu hiện xuất huyết niêm trên lâm sàng chiếm tỷ lệ 4%. Có 3% bệnh nhân có HCT lúc ngưng dịch lớn hơn HCT lúc vào sốc. có 11,3% bệnh nhân có CRP >10 mg/l ở thời điểm sốc. 3,6% bệnh nhân có albumin máu <25 g/l, 40,2% bệnh nhân có tăng lactat máu >2 mmol/l. Hầu hết các bệnh nhân đều hồi phục tốt với dung dịch điện giải hoặc kết hợp với dung dịch cao phân tử. Tỷ lệ tử vong trong nghiên cứu là 0,3%. TÀI LIỆU THAM KHẢO 1. Almas A, Parkash O, Akhter J (2010). "Clinical factors associated with mortality in Dengue infection at a tertiary care center". Southeast Asian J Trop Med Public Health, 41(2):333-340. 2. Anders KL, Nguyet NM, Chau NV, et al (2011). "Epidemiological Factors Associated with Dengue Shock Syndrome and Mortality in Hospitalized Dengue Patients in Ho Chi Minh City, Vietnam". Am J Trop Med Hyg, 84(1):127-134. 3. Bhatt S, Gething PW, Brady OJ, et al (2013). "The global distribution and burden of Dengue", Nature, 496(7446):504-507. 4. Bunnag T, Kalayanarooj S (2011). "Dengue shock syndrome at the emergency room of Queen Sirikit National Institute of Child Health, Bangkok, Thailand". J Med Assoc Thai, 94(3):S57-63. 5. Chen CC, Lee IK, Liu JW, et al (2015). "Utility of C-reactive protein levels for early prediction of Dengue severity in adults". BioMed Research International, pp.e1-6. 6. Đông Thị Hoài Tâm NQT, Nguyễn Thị Cẩm Hường, Nguyễn Minh Dũng, Nguyễn Thị Ngọc Nga, Trần Vĩnh Điệt, Cao Thị Tâm, Phạm Thị Hải Mến (2008). "Sử dụng dung dịch đại phân tử trong điều trị sốc Sốt xuất huyết Dengue ở trẻ em tại bệnh viện Nhiệt Đới". Y học Thành phố Hồ Chí Minh, 12:125-130. 7. Lam PK, Tam DT, Diet TV, et al (2013). "Clinical characteristics of Dengue shock syndrome in Vietnamese children: a 10-year prospective study in a single hospital". Clin Infect Dis, 57(11):1577-1586. 8. L'Azou M, Moureau A, Sarti E, et al (2016). "Symptomatic Dengue in Children in 10 Asian and Latin American Countries". N Engl J Med, 374(12):1155-1166. 9. Liew SM, Khoo EM, Ho BK, et al (2016). "Dengue in Malaysia: Factors Associated with Dengue Mortality from a National Registry". PLoS One, 11(6):e0157631. 10. Phuong CX, Nhan NT, Kneen R, et al (2004). "Clinical diagnosis and assessment of severity of confirmed Dengue infections in Vietnamese children: is the world health organization Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 98 classification system helpful?". Am J Trop Med Hyg, 70(2):172- 179. 11. Puspanjono MT, Latief A, Tumbelaka AR, et al (2007). "Comparison of serial blood lactate level between Dengue shock syndrome and Dengue hemorrhagic fever (evaluation of prognostic value)". Paediatrica Indonesiana, 47(4):150-155. 12. Sirikutt P, Kalayanarooj S (2014). "Serum lactate and lactate dehydrogenase as parameters for the prediction of Dengue severity". J Med Assoc Thai, 97(6):S220-231. 13. Suwarto S, Nainggolan L, Sinto R, et al (2016). "Dengue score: a proposed diagnostic predictor for pleural effusion and/or ascites in adults with Dengue infection". BMC Infect Dis, 16:322. 14. Tatura SNN, Kalensang P, Mandei JM, et al (2017). "Albumin level as a predictor of shock and recurrent shock in chil-dren with Dengue hemorrhagic fever". Crit Care, 20(2):24-29. 15. Usman H, Safitri I, Lum L, et al (2012). "Evidence for the use of intravenous rehydration for treating severe Dengue with plasma leakage in children and adults: a systematic review". Dengue, 36:149. 16. Vu TT, Holmes EC, Duong V, et al (2010). "Emergence of the Asian 1 genotype of Dengue virus serotype 2 in viet nam: in vivo fitness advantage and lineage replacement in South-East Asia". PLoS Negl Trop Dis, 4(7):e757. 17. Wills BA, Dung NM, Loan HT, et al (2005). "Comparison of three fluid solutions for resuscitation in Dengue shock syndrome". New England Journal of Medicine, 353(9):877-889. Ngày nhận bài báo: 20/07/2019 Ngày phản biện nhận xét bài báo: 30/07/2019 Ngày bài báo được đăng: 05/09/2019
File đính kèm:
 soc_sot_xuat_huyet_dengue_tai_benh_vien_nhi_dong_dong_nai.pdf
soc_sot_xuat_huyet_dengue_tai_benh_vien_nhi_dong_dong_nai.pdf

