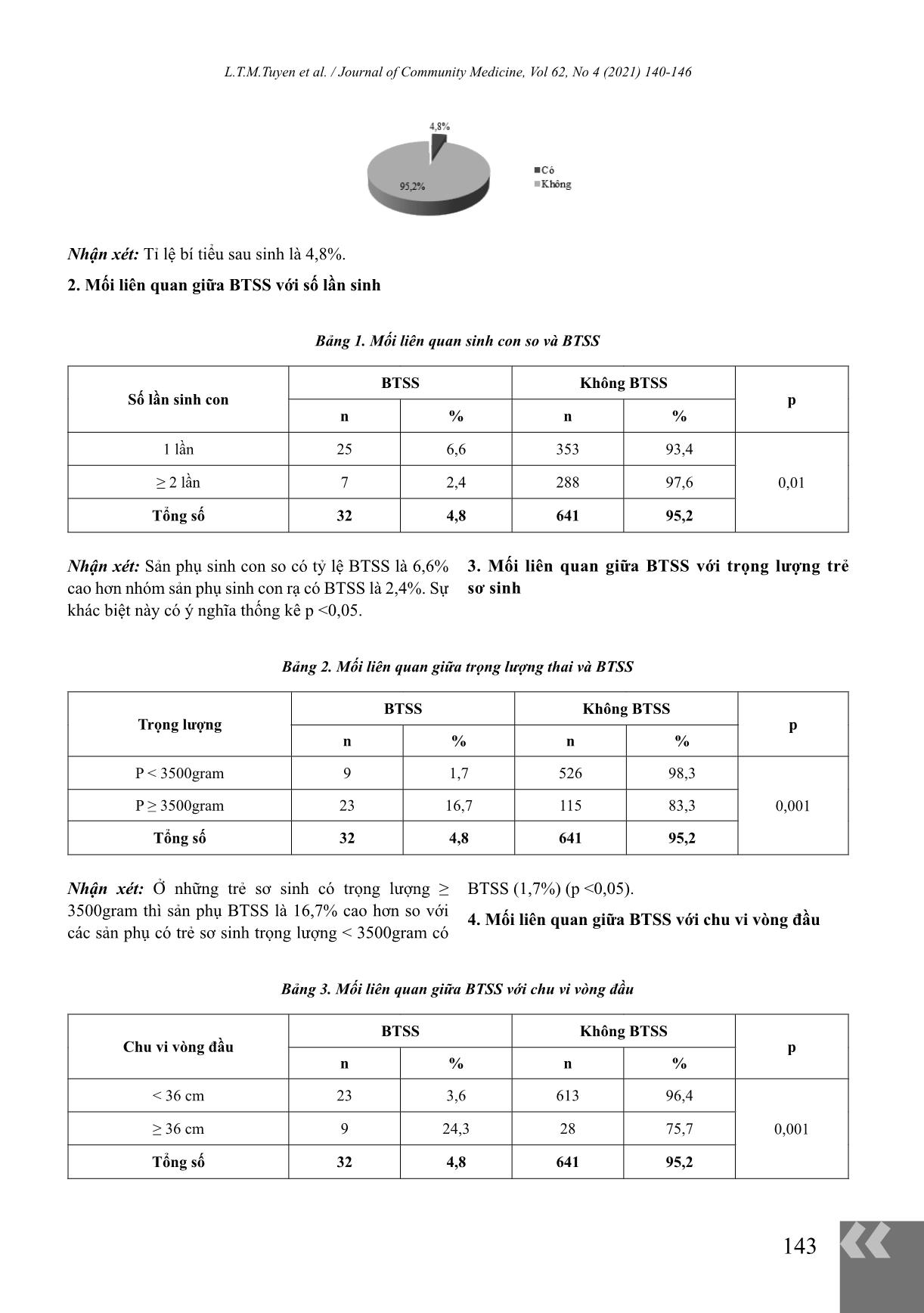
Research on postpartum urinary retentuon and some related factors in vaginal delivery in Da Nang hospital for women and chidren
Objective: To determine the rate of urinary retention after vaginal delivery and evaluation some factors
related to urinary retention after vaginal delivery at Da Nang Hospital For Women And Chidren.
Methods: Cross-sectional study describing 673 women giving birth vaginally, at Da Nang Hospital
For Women And Chidren from March 2018 to the end of September 2018. The pregnant women
in the research group will be examined, interviewed, and refer to the medical records to record the
variables according to the research questionnaire.
Results: Women who are primigravida with postpartum urinary retention rate 6.6%, higher than
2.4% for multigravida who have postpartum urinary retention. In infants with a weight of ≥ 3500
grams, the prevalence of birth urinary retention was 16.7%, higher than that of women with babies
<3500 grams with neonatal urinary retention (1.7%). The rate of postpartum urinary retention among
women who had a baby with a head circumference ≥ 36 cm was 24.3% higher than for women with a
head circumference <36 cm (3.6%). The rate of urinary retention in pregnant women: asisted vaginal
delivery was 50.0%; time of labor in stage 1 lasted ≥ 12 hours was 13.0%; the duration of second stage
labor was 16.4% prolonged, higher than the rate of urinary retention in the group of pregnant women:
vaginal delivery (4.6%); period of labor for stage 1 <12 hours (2.1%); period of labor for stage 2 did
not last long (3.3%). In the group of women who did not exercise early after giving birth, the rate of
urinary retention was 37.5%, higher than this group of women with early movement after birth, 1.3%.
Conclusion: The rate of urinary retention after vaginal delivery is 4.8%. Factors: giving birth in
comparison, giving birth to a large baby with a gestational weight: ≥ 3500 grams, head circumference
≥36 cm, asisted vaginal delivery, long stage 1 labor, long stage 2 labor, early postpartum inactivity
increases the risk of postpartum urinary retention.

Trang 1

Trang 2

Trang 3
Trang 4
Trang 5
Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Research on postpartum urinary retentuon and some related factors in vaginal delivery in Da Nang hospital for women and chidren

140 RESEARCH ON POSTPARTUM URINARY RETENTUON AND SOME RELATED FACTORS IN VAGINAL DELIVERY IN DA NANG HOSPITAL FOR WOMEN AND CHIDREN Le Thi Mong Tuyen1,*, Nguyen Thai Nghia2, Nguyen Thi Tuyen2 Dang Thi Yen2, Doan Ngoc Tu2, Vo Xuan Que Ninh1, Ho Ngoc Bich Thuy2 1General Obstetrics and Gynecology, Da Nang Hospital For Women And Chidren 2Faculty of Medicine, Da Nang University of Medical Technology and Pharmacy Received 26/03/2021 Revised 06/04/2021; Accepted 14/04/2021 ABSTRACT Objective: To determine the rate of urinary retention after vaginal delivery and evaluation some factors related to urinary retention after vaginal delivery at Da Nang Hospital For Women And Chidren. Methods: Cross-sectional study describing 673 women giving birth vaginally, at Da Nang Hospital For Women And Chidren from March 2018 to the end of September 2018. The pregnant women in the research group will be examined, interviewed, and refer to the medical records to record the variables according to the research questionnaire. Results: Women who are primigravida with postpartum urinary retention rate 6.6%, higher than 2.4% for multigravida who have postpartum urinary retention. In infants with a weight of ≥ 3500 grams, the prevalence of birth urinary retention was 16.7%, higher than that of women with babies <3500 grams with neonatal urinary retention (1.7%). The rate of postpartum urinary retention among women who had a baby with a head circumference ≥ 36 cm was 24.3% higher than for women with a head circumference <36 cm (3.6%). The rate of urinary retention in pregnant women: asisted vaginal delivery was 50.0%; time of labor in stage 1 lasted ≥ 12 hours was 13.0%; the duration of second stage labor was 16.4% prolonged, higher than the rate of urinary retention in the group of pregnant women: vaginal delivery (4.6%); period of labor for stage 1 <12 hours (2.1%); period of labor for stage 2 did not last long (3.3%). In the group of women who did not exercise early after giving birth, the rate of urinary retention was 37.5%, higher than this group of women with early movement after birth, 1.3%. Conclusion: The rate of urinary retention after vaginal delivery is 4.8%. Factors: giving birth in comparison, giving birth to a large baby with a gestational weight: ≥ 3500 grams, head circumference ≥36 cm, asisted vaginal delivery, long stage 1 labor, long stage 2 labor, early postpartum inactivity increases the risk of postpartum urinary retention. Keywords: Postpartum urinary retention, pregnant women, vaginal delivery. Journal of Community Medicine, Vol 62, No 4 (2021) 140-146 INSTITUTE OF COMMUNITY HEALTH *Corressponding author Email address: tuyennguyen90.ktyd@gmail.com Phone number: (+84) 979 525 990 ttps://doi.org/10.52163/yhcd.v62i4.122 141 NGHIÊN CỨU TÌNH HÌNH BÍ TIỂU SAU SINH VÀ MỘT SỐ YẾU TỐ LIÊN QUAN Ở SẢN PHỤ SINH ĐƯỜNG ÂM ĐẠO TẠI BỆNH VIỆN PHỤ SẢN – NHI ĐÀ NẴNG Lê Thị Mộng Tuyền1,*, Nguyễn Thái Nghĩa2, Nguyễn Thị Tuyền2 Đặng Thị Yên2, Đoàn Ngọc Tú2, Võ Xuân Quế Ninh1, Hồ Ngọc Bích Thủy2 1Khoa Sản tự nguyện, Bệnh viện Phụ sản - Nhi Đà Nẵng 2Khoa Y, Trường Đại học Kỹ thuật Y - Dược Đà Nẵng Ngày nhận bài: 26 tháng 03 năm 2021 Chỉnh sửa ngày: 06 tháng 04 năm 2021; Ngày duyệt đăng: 14 tháng 04 năm 2021 TÓM TẮT Mục tiêu: Xác định tỷ lệ bí tiểu sau sinh đường âm đạo và đánh giá một số yếu tố liên quan đến bí tiểu sau sinh đường âm đạo tại Bệnh viện Phụ sản-Nhi Đà Nẵng. Phương pháp: Nghiên cứu cắt ngang mô tả 673 sản phụ sinh đường âm đạo, tại khoa Phụ sản Bệnh viện Phụ sản-Nhi Đà Nẵng từ tháng 03/2018 đến hết tháng 09/2018. Các sản phụ ở trong nhóm nghiên cứu sẽ được thăm khám, phỏng vấn, tham khảo bệnh án để ghi nhận các biến số theo phiếu nghiên cứu. Kết quả: Tỉ lệ bí tiểu sau sinh đường âm đạo là 4,8%. Sản phụ sinh con so có tỷ lệ BTSS là 6,6% cao hơn nhóm sản phụ sinh con rạ có BTSS là 2,4%. Ở những trẻ sơ sinh có trọng lượng ≥ 3500gram thì sản phụ có tỷ lệ BTSS là 16,7% cao hơn so với các sản phụ có trẻ sơ sinh trọng lượng < 3500gram có BTSS (1,7%). Tỷ lệ BTSS ở những sản phụ sinh con có chu vi vòng đầu ≥ 36 cm là 24,3% cao hơn sản phụ sinh con có chu vi vòng đầu < 36 cm (3,6%). Tỷ lệ bí tiểu ở những sản phụ: sinh bằng phương pháp thủ thuật là 50,0%; thời gian chuyển dạ giai đoạn 1 kéo dài ≥12 giờ là 13,0%; thời gian chuyển dạ giai đoạn 2 kéo dài là 16,4% cao hơn tỷ lệ bí biểu ở nhóm sản phụ: sinh tự nhiên (4,6%); thời gian chuyển dạ giai đoạn 1<12 giờ (2,1%); thời gian chuyển dạ giai đoạn 2 không kéo dài (3,3%). Ở nhóm sản phụ không vận động sớm sau sinh, tỷ lệ bí tiểu là 37,5% cao hơn nhóm sản phụ này có vận động sớm sau sinh là 1,3%. Kết luận: Tỉ lệ bí tiểu sau sinh đường âm đạo là 4,8%. Các yếu tố: sinh con so, sinh con to với trọng lượng thai: ≥ 3500 gram, chu vi vòng đầu ≥36 cm, sinh thủ thuật, chuyển dạ giai đoạn 1 kéo dài, chuyển dạ giai đoạn 2 kéo dài, không vận động sớm sau sinh làm tăng nguy cơ bí tiểu sau sinh. Từ khoá: Bí tiểu sau sinh, sản phụ, sinh đường âm đạo. *Tác giả liên hệ Email: tuyennguyen90.ktyd@gmail.com Điện thoại: (+84) 979 525 990 ttps://doi.org/10.52163/yhcd.v62i4.122 L.T.M.Tuyen et al. / Journal of Community Medicine, Vol 62, No 4 (2021) 140-146 142 1. ĐẶT VẤN ĐỀ Bí tiểu sau sinh (BTSS) là một trong những biến chứng thường gặp, nhất là các trường hợp sinh đường âm đạo. Bí tiểu sau sinh tuy không gây nguy hiểm cho tính mạng nhưng lại làm cho sản phụ nhiều cảm giác: đau tức bụng và không tiểu được. Bệnh này kéo dài dễ gây nhiễm khuẩn đường tiết niệu [1],[7]. Các công trình nghiên cứu đã đề cập đến một số yếu tố sản khoa có liên quan đến tình trạng bí tiểu sau sinh như: sinh con lần đầu, sinh dụng cụ bằng kềm hay giác hút, chuyển dạ kéo dài, thai to, chu vi vòng đầu sơ sinh lớn, mức độ tổn thương tầng sinh môn, gây mê ngoài màng cứng trong đẻ không đau [2],[7]. Có nhiều nghiên cứu trong và ngoài nước nghiên cứu về tình hình bí tiểu sau sinh. Tỷ lệ bí tiểu sau sinh dao động từ 14,1 – 17,9% tùy tác giả, thay đổi theo các nghiên cứu khác nhau, phụ thuộc và thiết kế nghiên cứu. Yip S.K. nghiên cứu tiền cứu 752 sản phụ sau sinh đường âm đạo có tỷ lệ bí tiểu sau sinh hoàn toàn là 4,9% và tỷ lệ bí tiểu không hoàn toàn là 9,7% [7]. Ở Việt Nam, theo nghiên cứu của Nguyễn Thị Quí Khoa tại Bệnh viện Phụ sản Từ Dũ, bí tiểu sau sinh đường âm đạo chiếm tới 13,5% [2]. Theo nghiên cứu của Hồ Xuân Lãng tại Bệnh viện Trung ương Huế thì tỷ lệ bí tiểu sau sinh là 4,9% [3]. Tại Bệnh viên Phụ sản-Nhi Đà Nẵng, vấn đề bí tiểu sau sinh được ghi nhận khá phổ biến ở phòng hậu sản nhưng chưa có công trình nào nghiên cứu về tình trạng này. Do đó, chúng tôi thực hiện: “Nghiên cứu tình hình bí tiểu sau sinh và một số yếu tố liên quan ở sản phụ sinh đường âm đạo tại Bệnh viện Phụ sản-Nhi Đà Nẵng”. Mục tiêu nghiên cứu Xác định tỷ lệ bí tiểu sau sinh đường âm đạo tại Bệnh viên Phụ sản-Nhi Đà Nẵng và đánh giá một số yếu tố liên quan đến bí tiểu sau sinh đường âm đạo tại Bệnh viện Phụ sản-Nhi Đà Nẵng. 2. PHƯƠNG PHÁP NGHIÊN CỨU Thiết kế nghiên cứu Nghiên cứu mô tả cắt ngang Đối tượng nghiên cứu Sản phụ sinh đường âm đạo, tại khoa Phụ sản, Bệnh viện Phụ sản-Nhi Đà Nẵng từ tháng 03/2018 đến hết tháng 9/2018. Cỡ mẫu: Sử dụng công thức tính cỡ mẫu và phương pháp chọn mẫu ngẫu nhiên đơn. Cỡ mẫu thu thập được là 673 trường hợp. Tiêu chuẩn chọn mẫu: - Sinh đường âm đạo thai đủ tháng (có tuổi thai > 37 tuần theo siêu âm hay kinh cuối). - Các sản phụ này phải được khám toàn diện trước, trong và sau sinh, có xét nghiệm công thức máu. - Có trạng thái tinh thần khỏe mạnh, tình trạng sản phụ cho phép tiến hành phỏng vấn. Tiêu chuẩn loại trừ: - Các bệnh lý gây bí tiểu: Chấn thương cột sống, sỏi bàng quang - niệu đạo, sa bàng quang. - Các rối loạn tiểu tiện có trước khi mang thai. - Sản phụ phải lưu thông tiểu theo chỉ định bệnh lý: Sản giật, tiền sản giật nặng, các trường hợp có choáng, bệnh tim mạch. Các bước tiến hành nghiên cứu: Lấy danh sách các sản phụ sinh đường âm đạo tại khoa Phụ sản Bệnh viện Phụ sản - Nhi Đà Nẵng từ ngày 01/3/2018 đến ngày 30/9/2018. Từ danh sách đó lựa chọn các bà mẹ đáp ứng đủ điều kiện của mẫu nghiên cứu. Sau đó chọn ngẫu nhiên đơn các sản phụ từ danh sách đã được chọn lọc. Các sản phụ ở trong nhóm nghiên cứu sẽ được thăm khám, phỏng vấn, tham khảo bệnh án để ghi nhận các biến số theo phiếu nghiên cứu. BTSS gồm hoàn toàn và không hoàn toàn: sản phụ sau sinh đường âm đạo 6 giờ, mắc tiểu nhưng không tự tiểu được hoặc tiểu được nhưng rất ít, lắc rắc, cầu bàng quang dương tính, lượng nước tiểu trong bàng quang khi thông ≥150 ml. Xử lý số liệu Sử dụng phần mềm SPSS 20.0 để xử lý và tính: tần số, tỷ lệ %, so sánh sự khác biệt giữa các tỷ lệ bằng thuật toán Chi-square. 3. KẾT QUẢ NGHIÊN CỨU 1. Tỉ lệ bí tiểu sau sinh L.T.M.Tuyen et al. / Journal of Community Medicine, Vol 62, No 4 (2021) 140-146 143 Bảng 1. Mối liên quan sinh con so và BTSS Số lần sinh con BTSS Không BTSS p n % n % 1 lần 25 6,6 353 93,4 0,01≥ 2 lần 7 2,4 288 97,6 Tổng số 32 4,8 641 95,2 Bảng 2. Mối liên quan giữa trọng lượng thai và BTSS Trọng lượng BTSS Không BTSS p n % n % P < 3500gram 9 1,7 526 98,3 0,001P ≥ 3500gram 23 16,7 115 83,3 Tổng số 32 4,8 641 95,2 Bảng 3. Mối liên quan giữa BTSS với chu vi vòng đầu Chu vi vòng đầu BTSS Không BTSS p n % n % < 36 cm 23 3,6 613 96,4 0,001≥ 36 cm 9 24,3 28 75,7 Tổng số 32 4,8 641 95,2 Nhận xét: Tỉ lệ bí tiểu sau sinh là 4,8%. 2. Mối liên quan giữa BTSS với số lần sinh Nhận xét: Sản phụ sinh con so có tỷ lệ BTSS là 6,6% cao hơn nhóm sản phụ sinh con rạ có BTSS là 2,4%. Sự khác biệt này có ý nghĩa thống kê p <0,05. 3. Mối liên quan giữa BTSS với trọng lượng trẻ sơ sinh Nhận xét: Ở những trẻ sơ sinh có trọng lượng ≥ 3500gram thì sản phụ BTSS là 16,7% cao hơn so với các sản phụ có trẻ sơ sinh trọng lượng < 3500gram có BTSS (1,7%) (p <0,05). 4. Mối liên quan giữa BTSS với chu vi vòng đầu L.T.M.Tuyen et al. / Journal of Community Medicine, Vol 62, No 4 (2021) 140-146 144 Nhận xét: Tỷ lệ BTSS ở những sản phụ sinh con có chu vi vòng đầu ≥ 36 cm là 24,3% cao hơn sản phụ sinh con có chu vi vòng đầu < 36 cm (3,6%). Sự khác biệt này có ý nghĩa thống kê p <0,05. 5. Mối liên quan giữa BTSS với cách sinh Nhận xét: Tỷ lệ bí tiểu ở những sản phụ sinh bằng phương pháp thủ thuật là 50,0% cao hơn những sản phụ sinh tự nhiên là 4,6% với p<0,05. 6. Mối liên quan giữa BTSS với thời gian chuyển dạ giai đoạn 1 Nhận xét: Khi thời gian chuyển dạ giai đoạn 1 kéo dài ≥12 giờ, sản phụ có BTSS chiếm tỷ lệ là 13,0% cao hơn sản phụ có thời gian chuyển dạ giai đoạn 1 <12 giờ BTSS là 2,1% (p<0,05). 7. Mối liên quan giữa BTSS với thời gian chuyển dạ giai đoạn 2 kéo dài ≥ 30 phút với con rạ và ≥ 60 phút với con so Nhận xét: Tỷ lệ sản phụ BTSS có thời gian chuyển dạ giai đoạn 2 kéo dài là 16,4% cao hơn tỷ lệ này ở sản phụ có thời gian chuyển dạ giai đoạn 2 không kéo dài là 3,3% với p<0,05. 8. Mối liên quan giữa BTSS với vận động sớm sau sinh Bảng 4. Mối liên quan giữa BTSS với cách sinh Cách sinh BTSS Không BTSS p n % n % Tự nhiên 31 4,6 640 95,4 0,003Thủ thuật 1 50,0 1 50,0 Tổng số 32 4,8 641 95,2 Bảng 5. Mối liên quan giữa BTSS với thời gian chuyển dạ giai đoạn1 Thời gian chuyển dạ giai đoạn 1 BTSS Không BTSS p n % n % 0,001 <12 giờ 11 2,1 501 97,9 ≥12 giờ 21 13,0 140 87,0 Tổng số 32 4,8 641 95,2 Bảng 6. Mối liên quan giữa BTSS với thời gian chuyển dạ giai đoạn 2 kéo dài ≥ 30 phút với con rạ và ≥ 60 phút với con so Thời gian chuyển dạ giai đoạn 2 kéo dài BTSS Không BTSS p n % n % 0,001 Có 12 16,4 61 83,6 Không 20 3,3 580 96,7 Tổng số 32 4,8 641 95,2 L.T.M.Tuyen et al. / Journal of Community Medicine, Vol 62, No 4 (2021) 140-146 145 Nhận xét: Có mối liên quan giữa vận động sớm sau sinh với BTSS. Nhóm sản phụ không vận động sớm sau sinh tỷ lệ bí tiểu là 37,5% cao hơn nhóm có vận động sớm là 1,3% (p<0,05). 4. BÀN LUẬN Tỷ lệ bí tiểu sau sinh Các nghiên cứu về BTSS, các tác giả có tiêu chuẩn chẩn đoán và mẫu nghiên cứu khá khác nhau do đó dẫn đến những kêt luận chênh lệch về BTSS. Bảng 7. Mối liên quan giữa BTSS với vận động sớm sau sinh Vận động sớm sau sinh BTSS Không BTSS p n % n % Có 8 1,3 601 98,7 0,001Không 24 37,5 40 62,5 Tổng số 32 4,8 641 95,2 Bảng 8. So sánh tỷ lệ BTSS của các tác giả Tác giả Tiêu chuẩn Mẫu nghiên cứu Tỷ lệ BTSS Cavkaytar.S [4] Không tiểu được 6 giờ sau sinh + Siêu âm thể tích tồn lưu ≥ 150 ml 234 8,1% Kerke.A.N [5] Không tiểu được 6 giờ sau sinh + Siêu âm thể tích tồn lưu ≥ 150 ml 771 10,9% Hồ Xuân Lãng [3] Không tiểu được 6 giờ sau sinh + Thông tiểu ≥ 200ml 1080 4,9% Nghiên cứu này Không tiểu được 6 giờ sau sinh + Thông tiểu ≥ 150 ml hoặc tiểu khó + thông tiểu ≥ 150 ml(sau khi đi tiểu xong) 673 4,8% Với những nghiên cứu có tiêu chuẩn chẩn đoán dựa vào thể tích tồn lưu bàng quang, gồm cả bí tiểu hoàn toàn và không hoàn toàn đều có tỉ lệ BTSS khá cao. Tỉ lệ BTSS trong nghiên cứu của chúng tôi thấp hơn những nghiên cứu này. Tuy nhiên tỷ lệ này lại tương tự với nghiên cứu của Hồ Xuân Lãng, tỷ lệ BTSS là 4,9% [3]. Một số yếu tố liên quan đến BTSS Số lần sinh: Thai kỳ và chuyển dạ là những yếu tố có liên quan đến những thay đổi ở các cơ quan vùng đáy chậu, thay đổi cân bằng của đáy chậu, đặc biệt là trong lần sinh đầu tiên. Đối với những lần sinh sau, sự căng dãn đã được trải qua, do đó tổn thương thần kinh cơ vùng đáy chậu ít hơn trong lần sinh đầu tiên [6]. Nghiên cứu của chúng tôi có 78,1% sản phụ sinh con so có bí tiểu, nghiên cứu của Hồ Xuân Lãng 51,9% [3]. Xét mối liên quan giữa số lần sinh và BTSS cho thấy, sinh con so là 1 yếu tố liên quan đến BTSS (p<0,05). Trong nghiên cứu của Hồ Xuân Lãng cũng có kết quả tương tự với p = 0,003 và Nguyễn Thị Quí Khoa p = 0,006 [2],[3]. Cách sinh: Nghiên cứu này cho thấy sinh thủ thuật là yếu tố liên quan đến BTSS (p<0,05). Nghiên cứu của Hồ Xuân Lãng, Nguyễn Thị Quí Khoa, Kerke cũng cho rằng L.T.M.Tuyen et al. / Journal of Community Medicine, Vol 62, No 4 (2021) 140-146 146 sinh bằng thủ thuật kềm, giác hút đã làm tăng nguy cơ BTSS. Trong các trường hợp sinh bằng thủ thuật đa số là sinh khó, chuyển dạ kéo dài làm tăng nguy cơ tổn thương, phù nề dẫn đến BTSS [2],[3],[5]. Thời gian chuyển dạ. Nghiên cứu cho thấy rằng thời gian chuyển dạ giai đoạn 1 và 2 kéo dài đều là yếu tố nguy cơ cho BTSS. Hồ Xuân Lãng, Nguyễn Thị Quí Khoa, Kerke cũng cho kết quả tương tự [2],[3],[5]. Cavkaytar.S cũng cho kết quả rằng thời gian chuyển dạ giai đoạn 2 kéo dài làm tăng nguy cơ BTSS [4]. Yếu tố này có ý nghĩa tầm soát BTSS hiệu quả. Trọng lượng thai Sinh con to làm cho bàng quang-niệu đạo bị chèn ép khi thai đi xuống trong qua trình sinh, gây tổn thương hệ thống thần kinh quanh bàng quang-niệu đạo dẫn đến BTSS [11]. Trong nghiên cứu này có mối tương quan giữa thai to (>3500 gram) và BTSS với p < 0,05. Theo nghiên cứu của Cavkaytar.S cũng kết luận rằng thai to (≥4000 gram) có liên quan với BTSS với OR 0,04, độ tin cậy 95%, p<0,01 [4]. Chu vi vòng đầu Khi khảo sát mối liên quan giữa BTSS và chu vi vòng đầu thấy rằng, chu vi vòng đầu của nhóm BTSS lớn hơn so với nhóm không BTSS. Và chọn ngưỡng chu vi vòng đầu sơ sinh lớn 36 cm thì đều thấy có mối tương quan với BTSS ở các nghiên cứu của các tác giả: Hồ Xuân Lãng, Nguyễn Thị Quí Khoa [2],[3]. Vận động sớm sau sinh Vận động sớm sau sinh có nhiều lợi ích: tránh bế sản dịch, phòng viêm tắc tĩnh mạch, thúc đẩy quá trình lành vết thương, giảm phù nề vết may TSM. Đa phần sản phụ không hoạt động sớm là do đau nên vấn đề giảm đau ở những thai phụ có nguy cơ cao BTSS như chuyển dạ kéo dài, sinh con to, sinh thủ thuật hay rách TSM. 5. KẾT LUẬN Tỉ lệ bí tiểu sau sinh đường âm đạo là 4,8%. Các yếu tố: sinh con so, sinh con to với trọng lượng thai: ≥ 3500 gram, chu vi vòng đầu ≥36 cm, sinh thủ thuật, chuyển dạ giai đoạn 1 kéo dài, chuyển dạ giai đoạn 2 kéo dài, không vận động sớm sau sinh làm tăng nguy cơ BTSS. TÀI LIỆU THAM KHẢO [1] Department of Obstetrics and Gynecology, Ho Chi Minh City University of Medicine, Obstetrics and Gynecology Volume 1, Ho Chi Minh City Publishing Company, 2008. (in Vietnamese) [2] Khoa NTQ, Postpartum urinary retention and some related factors on pregnant women at Tu Du Hospital, Master's thesis in medicine, Ho Chi Minh City University of Medicine and Pharmacy, 2002. (in Vietnamese) [3] Lang HX, Postpartum urinary retention and related factors in vaginal delivery at Hue Central Hospital, Master thesis in medicine, Hue University of Medicine and Pharmacy, 2006. (in Vietnamese) [4] Cavkaytar S, Kokanalı MK, Baylas A et al., Postpartum urinary retention after vaginal delivery: Assessment of risk factors in a case- control study, J Turk Ger Gynecol Assoc., 2014; 15(3): 140-3. [5] Kekre AN, Vijayanand S, Dasgupta R et al., Postpartum urinary retention after vaginal delivery, Int J Gynaecol Obstet., 2011; 112(2): 112-5. [6] Rizvi RM, Khan ZS, Khan Z, Diagnosis and management of postpartum urinary retention, Int J Gynaecol Obstet., 2005; 91(1): 71-2. [7] Yip SK, Brieger G, Hin LY et al., Urinary retention in the post-partum period. The relationship between obstetric factors and the post-partum post-void residual bladder volume, Acta Obstet Gynecol Scand., 1997; 76(7): 667-72. L.T.M.Tuyen et al. / Journal of Community Medicine, Vol 62, No 4 (2021) 140-146
File đính kèm:
 research_on_postpartum_urinary_retentuon_and_some_related_fa.pdf
research_on_postpartum_urinary_retentuon_and_some_related_fa.pdf

