Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và thái độ xử trí các trường hợp sinh thai to tại khoa sản bệnh viện trường Đại học Y dược Huế
Đặt vấn đề: Thai to có ảnh hưởng lớn cho bà mẹ, trẻ sơ sinh và kết quả mang thai. Mục tiêu: Mô tả đặc
điểm lâm sàng và cận lâm sàng và kết quả xử trí các trường hợp thai to. Đối tượng và phương pháp nghiên
cứu: Gồm các sản phụ và trẻ sinh ra ≥ 3500 gram đối với con so và trên 4000 gram với thai lần hai trở lên tại
khoa Phụ Sản Bệnh viện Trường Đại học Y Dược Huế. Thời điểm chọn bệnh vào nhóm nghiên cứu là sau khi
sinh có kết quả trẻ > 3500/4000 gram, sau đó theo dõi tiếp kết quả thai kỳ và hồi cứu lại các đặc điểm lâm
sàng, cận lâm sàng. Kết quả: Từ tháng 5/2019 đến tháng 4/2020 có 223 sản phụ sinh con có cân nặng ≥ 3500
gram. Cân nặng trung bình của nhóm thai to là 3869,96 ± 315,72(g). Trẻ ≥ 4000 g ramthì tỷ lệ mổ lấy thai là
91,5%, sinh đường âm đạo là 8,5%. Trẻ từ 3500 - < 4000 g thì tỷ lệ mổ lấy thai là 76%, sinh đường âm đạo là
24%. Có 1 trường hợp rách tầng sinh môn phức tạp chiếm 1,1% trong nhóm ≥ 4000 (g). Kết luận: Các yếu tố
liên quan đến thai to: Tuổi mẹ, giới tính thai, số lần sinh, tiền sử sinh con to, chiều cao của mẹ, tăng cân thai
kì. Mổ lấy thai chiếm đa số.

Trang 1

Trang 2
Trang 3
Trang 4

Trang 5

Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và thái độ xử trí các trường hợp sinh thai to tại khoa sản bệnh viện trường Đại học Y dược Huế

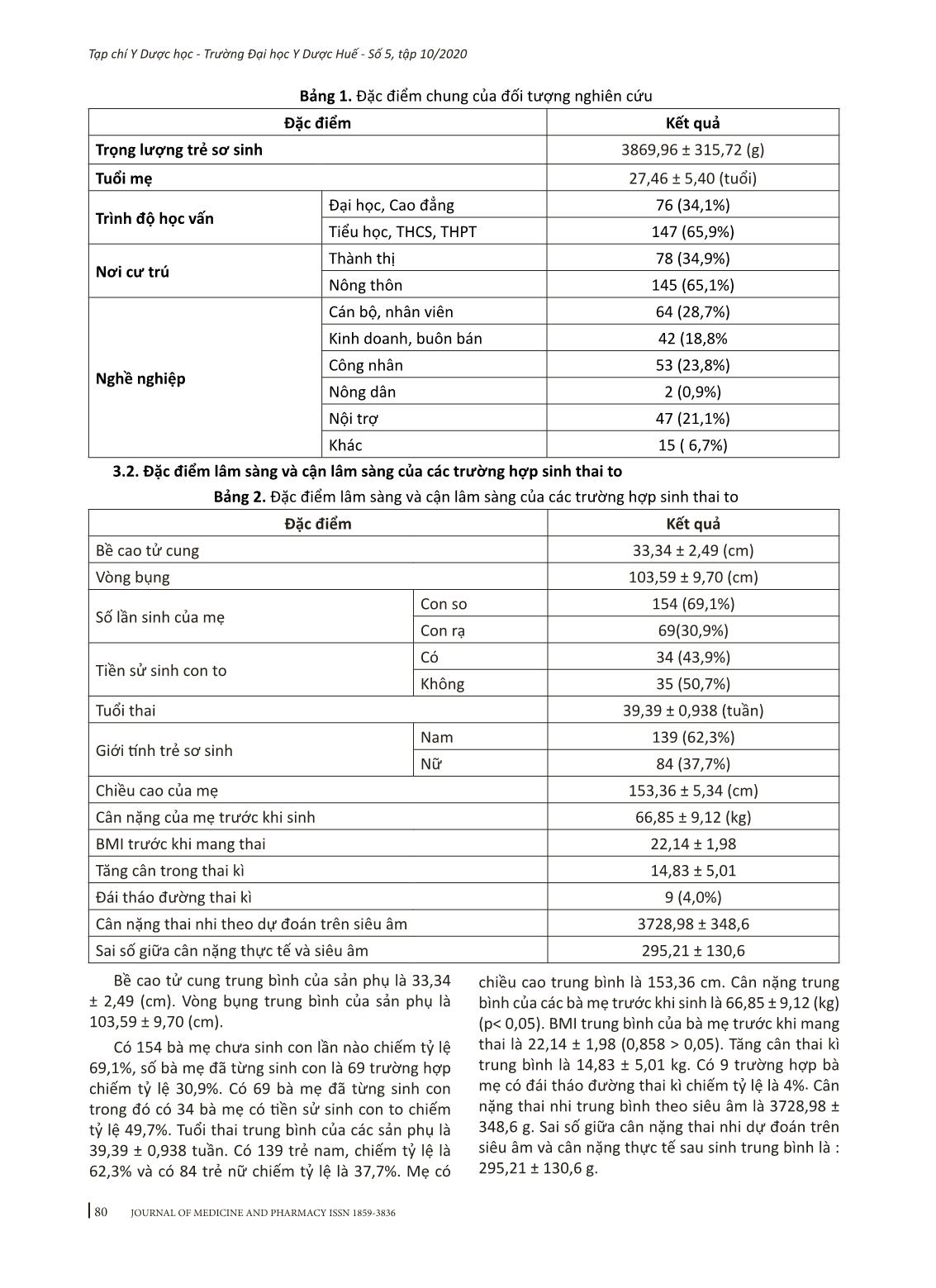
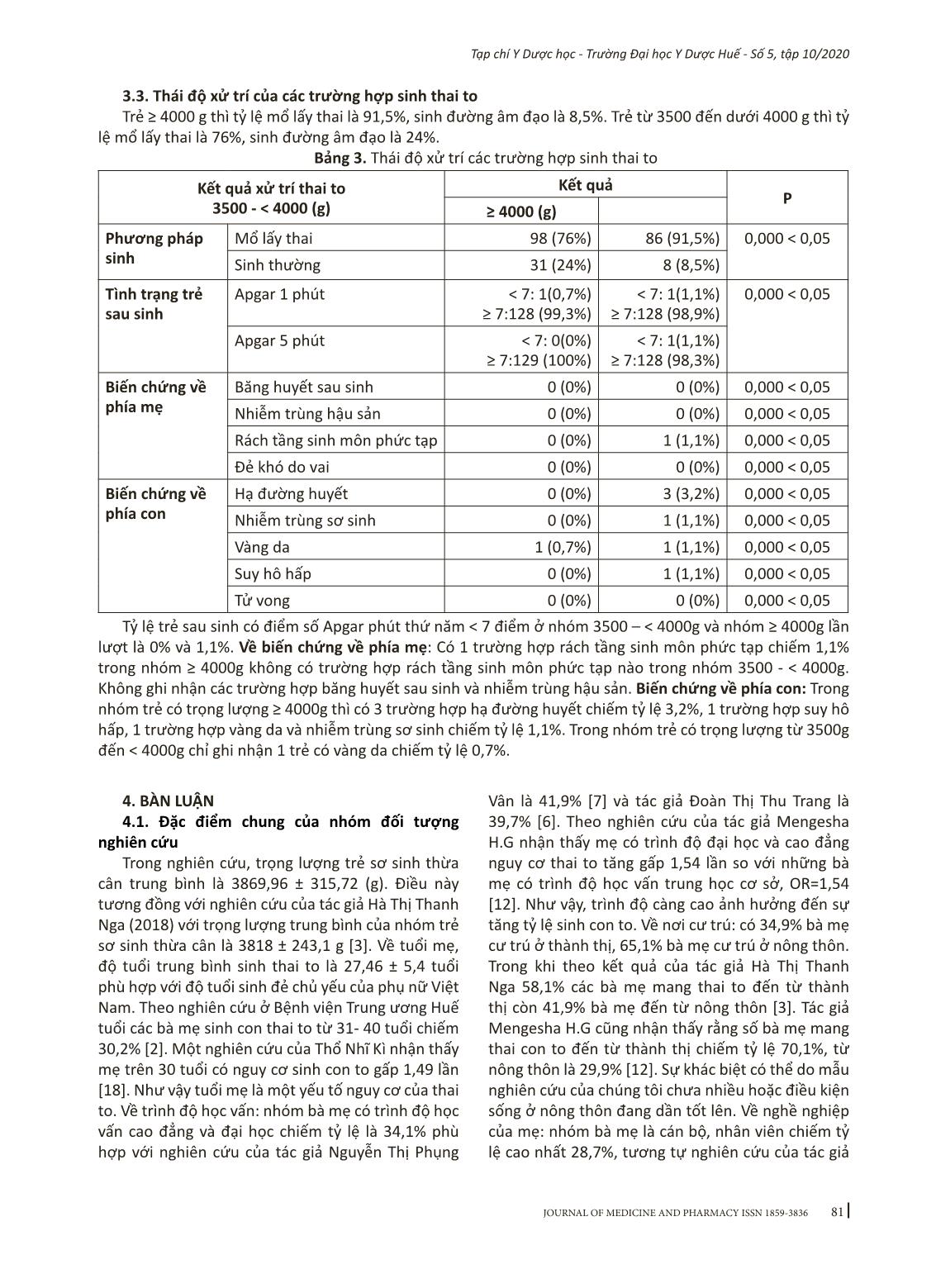
78 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 5, tập 10/2020 Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và thái độ xử trí các trường hợp sinh thai to tại Khoa sản Bệnh viện Trường Đại học Y Dược Huế Trương Thị Linh Giang , Mai Văn Quảng Bộ môn Phụ sản, Trường Đại học Y Dược, Đại học Huế Tóm Tắt: Đặt vấn đề: Thai to có ảnh hưởng lớn cho bà mẹ, trẻ sơ sinh và kết quả mang thai. Mục tiêu: Mô tả đặc điểm lâm sàng và cận lâm sàng và kết quả xử trí các trường hợp thai to. Đối tượng và phương pháp nghiên cứu: Gồm các sản phụ và trẻ sinh ra ≥ 3500 gram đối với con so và trên 4000 gram với thai lần hai trở lên tại khoa Phụ Sản Bệnh viện Trường Đại học Y Dược Huế. Thời điểm chọn bệnh vào nhóm nghiên cứu là sau khi sinh có kết quả trẻ > 3500/4000 gram, sau đó theo dõi tiếp kết quả thai kỳ và hồi cứu lại các đặc điểm lâm sàng, cận lâm sàng. Kết quả: Từ tháng 5/2019 đến tháng 4/2020 có 223 sản phụ sinh con có cân nặng ≥ 3500 gram. Cân nặng trung bình của nhóm thai to là 3869,96 ± 315,72(g). Trẻ ≥ 4000 g ramthì tỷ lệ mổ lấy thai là 91,5%, sinh đường âm đạo là 8,5%. Trẻ từ 3500 - < 4000 g thì tỷ lệ mổ lấy thai là 76%, sinh đường âm đạo là 24%. Có 1 trường hợp rách tầng sinh môn phức tạp chiếm 1,1% trong nhóm ≥ 4000 (g). Kết luận: Các yếu tố liên quan đến thai to: Tuổi mẹ, giới tính thai, số lần sinh, tiền sử sinh con to, chiều cao của mẹ, tăng cân thai kì. Mổ lấy thai chiếm đa số. Từ khóa: Thai to, đái tháo đường thai kì, sinh thường, mổ lấy thai. Abstract Clinical and subclinical characterictis and pregnancy outcome of fetal macrosomia at Obstetric Department at Hue University of Medicine and Pharmacy Hospital Truong Thi Linh Giang, Mai Van Quang Ob/Gyn Department, Hue University of Medicine and Pharmacy, Hue University Background: Fetal macrosomia has a major influence on maternal, neonatal and pregnancy outcomes.Ob- jective: To describe the clinical and subclinical features and the management of fetal macrosomia on pregnancy outcomes. Subjects and methods: Study subjects including pregnant women and babies born ≥ 3500 g with nulliparous and over 4000 grams with primiparous or multiparous at Departement of Obstetrics and Gy- necology in Hue University of Medicine and Pharmacy Hospital. The time of choosing subjects to enter the research group is that after birth, the weight is above 3500/4000 grams, then follow up the pregnancy result and retrospect the clinical and subclinical characteristics. Results: From May 2019 to April 2020, there were 223 pregnant women with the birth weight ≥ 3500 g in this study. The mean neonatal weight for macroso- mia was 3869.96 ± 315.72 (g). The birth weight ≥ 4000 g, the rate of cesarean section was 91.5%, vaginal birth was 8.5%. The birth weight 3500 - under 4000 g, the rate of cesarean section was 76%, vaginal birth was 24%. 1.1% maternal complications was perineal tear. Conclusion:Factors related to fetal macrosomia: Maternal age, gender of fetus, parity, a history of fetal macrosomia, maternal height, pregnancy weight gain. Caesarean section is the majority. Key words: Fetal macrosomia, gestational diabetes mellitus, normal labor, caesarean section. Từ viết tắt: BMI: body mass index, GDM: gestional diabetes mellitus 1. ĐẶT VẤN ĐỀ Thai to được định nghĩa dựa vào trọng lượng trẻ sơ sinh trên đường bách phân vị 90 theo biểu đồ phát triển cân nặng thai nhi hoặc trên 4000 g (ở Châu Âu), còn Việt Nam với con so là ≥ 3500 g, với con rạ là trên 4000 g. Tỷ lệ thai to có sự khác biệt giữa các nước trên thế giới. Tỷ lệ thai to các nước châu Âu như Pháp năm 2017 là 7,95% [22], còn ở châu Phi năm 2018 thì tỷ lệ thai to ≥ 4000 g là 8,0% [10], các quốc gia châu Á như Trung Quốc, tỷ lệ thai to khoảng Địa chỉ liên hệ: Trương Thị Linh Giang, email: ttlgiang@huemed-univ.edu.vn DOI: 10.34071/jmp.2020.5.11 Ngày nhận bài: 21/5/2020; Ngày đồng ý đăng: 5/10/2020 79 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 5, tập 10/2020 11,24% (2015) [11], còn ở Việt Nam, năm 2017, theo nghiên cứu ở Bệnh viện Trung ương Huế trẻ sơ sinh có trọng lượng ≥ 4000 gram chiếm tỷ lệ 5,7% [2]. Thai to làm tăng nguy cơ trong chuyển dạ và ảnh hưởng đến lựa chọn phương pháp sinh vì thường gây chuyển dạ kéo dài, đẻ khó do vai, chảy máu sau sinh, sang chấn cho mẹ. Thai to còn gây nguy hiểm với thai nhi, trẻ sơ sinh gây ra các tình trạng như: chỉ số Appgar thấp, gãy xương đòn, xương cánh tay, hạ đường huyết, suy hô hấp, nhiễm trùng sơ sinh. Hơn nữa, trẻ sơ sinh có cân nặng vượt mức bình thường có nguy cơ mắc bệnh đái tháo đường týp 2, tăng huyết áp và béo phì ở tuổi trưởng thành [13]. Bên cạnh đó, còn các yếu tố liên quan đến thai to như: đái tháo đường, tiền sử sinh con to, béo phì, mẹ tăng cân quá mức trong khi mang thai đã được chỉ ra trong nhiều nghiên cứu [2], [3], [21]. Xuất phát từ tình hình thực tế và tầm quan trọng của vấn đề này, với mục tiêu tìm hiểu các yếu tố liên quan đến th ... trẻ sơ sinh thừa cân là 3818 ± 243,1 g [3]. Về tuổi mẹ, độ tuổi trung bình sinh thai to là 27,46 ± 5,4 tuổi phù hợp với độ tuổi sinh đẻ chủ yếu của phụ nữ Việt Nam. Theo nghiên cứu ở Bệnh viện Trung ương Huế tuổi các bà mẹ sinh con thai to từ 31- 40 tuổi chiếm 30,2% [2]. Một nghiên cứu của Thổ Nhĩ Kì nhận thấy mẹ trên 30 tuổi có nguy cơ sinh con to gấp 1,49 lần [18]. Như vậy tuổi mẹ là một yếu tố nguy cơ của thai to. Về trình độ học vấn: nhóm bà mẹ có trình độ học vấn cao đẳng và đại học chiếm tỷ lệ là 34,1% phù hợp với nghiên cứu của tác giả Nguyễn Thị Phụng Vân là 41,9% [7] và tác giả Đoàn Thị Thu Trang là 39,7% [6]. Theo nghiên cứu của tác giả Mengesha H.G nhận thấy mẹ có trình độ đại học và cao đẳng nguy cơ thai to tăng gấp 1,54 lần so với những bà mẹ có trình độ học vấn trung học cơ sở, OR=1,54 [12]. Như vậy, trình độ càng cao ảnh hưởng đến sự tăng tỷ lệ sinh con to. Về nơi cư trú: có 34,9% bà mẹ cư trú ở thành thị, 65,1% bà mẹ cư trú ở nông thôn. Trong khi theo kết quả của tác giả Hà Thị Thanh Nga 58,1% các bà mẹ mang thai to đến từ thành thị còn 41,9% bà mẹ đến từ nông thôn [3]. Tác giả Mengesha H.G cũng nhận thấy rằng số bà mẹ mang thai con to đến từ thành thị chiếm tỷ lệ 70,1%, từ nông thôn là 29,9% [12]. Sự khác biệt có thể do mẫu nghiên cứu của chúng tôi chưa nhiều hoặc điều kiện sống ở nông thôn đang dần tốt lên. Về nghề nghiệp của mẹ: nhóm bà mẹ là cán bộ, nhân viên chiếm tỷ lệ cao nhất 28,7%, tương tự nghiên cứu của tác giả 82 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 5, tập 10/2020 Phan Thị Minh Thư [5], cán bộ, viên chức chiếm tỷ lệ cao nhất 34,9%. Điều này có thể lý giải là do công việc ổn định, nguồn thu nhập cao, công việc thường ít vận động nhiều. 4.2. Đặc điểm lâm sàng và cận lâm sàng của các trường hợp sinh thai to Bề cao tử cung trung bình của các bà mẹ sinh con to là 33,34 ± 2,49 cm. Kết quả này phù hợp với nghiên cứu của Nguyễn Thị Phụng Vân với bề cao tử cung trung bình là 33,33 cm [7] và nghiên cứu của tác giả Phan Thị Minh Thư với bề cao trung bình là 33,1 ± 2, 2 cm [5]. Ở nhóm thai to, vòng bụng trung bình là 103,59 ± 9,70 cm. Kết quả này cũng tương đồng với nghiên cứu của tác giả Hà Thị Thanh Nga là 102,5 cm và tác giả Nguyễn Thị Phụng Vân với vòng bụng trung bình là 100 ± 5,87 cm [3], [7]. Tỉ lệ sản phụ có tiền sử sinh con to chiếm 43,9%, tương tự kết quả nghiên cứu của Jasim có 34 bà mẹ có tiền sử sinh con to chiếm tỷ lệ 49,7% [18]. Tác giả Jasim và cộng sự (2018) thì nguy cơ sinh con to ở bà mẹ có tiền sử sinh con to gấp 18,3 lần so với bà mẹ không có tiền sử sinh con to [9]. Các kết quả đều nhận thấy rằng nguy cơ sinh con to ở bà mẹ có tiền sử sinh con to là khá cao. Tuổi thai trung bình của các sản phụ là 39,39 ± 0,938 tuần. Kết quả này tương đồng với nghiên cứu của Nguyễn Thị Phụng Vân, Richardson C. (2014) [7], [16]. Về giới tính, có 139 trẻ nam, chiếm tỷ lệ là 62,3% và có 84 trẻ nữ chiếm tỷ lệ là 37,7%. Kết quả này tương đồng với nghiên cứu của tác giả Usta với tỉ lệ trẻ trai là 65,6% và trẻ gái là 34,4% [18]. Tác giả Vinturache cũng cho kết quả tương đồng với trẻ nam: 59,1% và trẻ nữ: 40,9% [19]. Như vậy, giới tính nam làm tăng nguy cơ sinh to. Chiều cao trung bình của các bà mẹ sinh con to là 153,36 cm, tương tự kết quả nghiên cứu của Hà Thị Thanh Nga chiều cao trung bình của sản phụ có thai to là 156,21 ± 5,56 cm [3]. Tác giả Li.Y cũng nhận thấy chiều cao trung bình của nhóm bà mẹ sinh thai to là 162,03 ± 4,13 cm, sự khác biệt có ý nghĩa thống kê (p < 0,012). Như vậy, chiều cao của bà mẹ có mối liên quan với trọng lượng của trẻ. BMI của mẹ trước khi mang thai từ 18,5 - < 23 kg/m2 chiếm tỷ lệ cao nhất 69,5%. BMI ≥ 23 kg/m2 có tỷ lệ là 26%. Kết quả này tương tự như nghiên cứu của tác giả Nguyễn Thị Phụng Vân (BMI ≥ 23 kg/m2: 22,5%) và Hà Thị Thanh Nga (BMI ≥ 23 kg/m2: 20,5%) [3], [7]. Nghiên cứu của tác giả Wang N ở Trung Quốc cũng nhận thấy chỉ số BMI trước khi mang thai ở mức thừa cân và béo phì là 23,8% [20]. Tác giả Yang W và cộng sự cũng ghi nhận những bà mẹ thừa cân và béo phì trước mang thai làm tăng tỷ lệ thai to lên 2,29 lần [21]. Như vậy, BMI trước khi mang thai cũng ảnh hưởng tới sự phát triển của thai. Những bà mẹ tăng ≥ 13 kg chiếm tỷ lệ cao nhất 63,2%, những bà mẹ tăng < 10 kg chiếm tỷ lệ thấp nhất 26,5%, những bà mẹ tăng cân đúng chuẩn chiếm 26,5%. Kết quả này tương đồng với nghiên cứu của Hà Thị Thanh Nga [3]. Tác giả Wang N cũng thừa nhận định tăng cân quá mức trong thai kì làm tăng nguy có thai to OR= 2,884 [20]. Theo kết quả nghiên cứu, có 9 trường hợp bà mẹ có đái tháo đường thai kì chiếm tỷ lệ là 4%. Kết quả này phù hợp với nghiên cứu của tác giả Hà Thị Thanh Nga [3]. Một nghiên cứu ở Thuỵ Điển cũng nhận thấy kết quả tương tự với tỷ lệ thai to có bà mẹ đái tháo đường thai kì là 4,2% [17]. Vì vậy, cần phát hiện sớm đái tháo đường thai kì bằng cách làm test dung nạp đường từ tuần lễ 24 - 28 của thai kỳ và dựa vào các yếu tố nguy cơ như béo phì, tiền sử gia đình. Theo nghiên cứu của chúng tôi, cân nặng thai nhi ước lượng trước sinh bằng siêu âm có cân nặng trung bình là 3728,98 ± 348,6 g thấp hơn so với cân nặng thực tế khi sinh ra là 3869,96 ± 315,72 g. Sai số trung bình là 295,21 ± 130,6(g). Tác giả Lê Lam Hương nhận định sự sai lệch giữa trọng lượng trẻ sơ sinh sau sinh với trọng lượng thai nhi ước tính qua siêu âm là ± 204,4 g [1], còn tác giả Phan Thị Minh Thư nhận thấy sai số trung bình là 229 ± 108g [5]. Mặc dù siêu âm thai nhi cho biết nhiều thông tin hữu ích nhưng không dựa vào siêu âm mà chẩn đoán thai to mà phải có sự kết hợp giữa lâm sàng và cận lâm sàng. 4.3. Thái độ xử trí của các trường hợp sinh thai to Theo nghiên cứu của chúng tôi, trẻ ≥ 4000 g có tỷ lệ mổ lấy thai là 91,5%, sinh đường âm đạo là 8,5%. Kết quả này tương đồng với nghiên cứu của tác giả Hà Thị Thanh Nga (mổ lấy thai: 69,4%, sinh đường dưới: 30,6%) [3] và tác giả Đoàn Thị Thu Trang (mổ lấy thai: 71,5%, sinh đường dưới: 28,5%) [6]. Theo tác giả David Beleg thì tỷ lệ mổ lấy thai ở nhóm sơ sinh thừa cân là 47,9%, trong đó nhóm trẻ < 4000 g thì tỷ lệ mổ lấy thai là 9,3% [15]. Tỷ lệ mổ lấy thai ở nghiên cứu của chúng tôi lớn hơn nghiên cứu nước ngoài là do hạn chế về chiều cao và cân nặng trung bình của phụ nữ Việt Nam và tiền sử sản khoa trước đó. Về tình trạng trẻ sau sinh, tỷ lệ trẻ sau sinh có điểm số Apgar phút thứ nhất < 7 điểm ở nhóm 3500 – < 4000 g và nhóm ≥ 4000 g lần lượt là 0,7% và 1,1% còn tỷ lệ trẻ sau sinh có điểm số Apgar phút thứ năm < 7 điểm ở nhóm 3500 – < 4000 g và nhóm ≥ 4000 g lần lượt là 0% và 1,1%. Theo tác giả Osaikhuwuomwan thì tỷ lệ trẻ sơ sinh thừa cân chỉ số Apgar < 7 ở phút thứ nhất là 10,4% [14], còn tác giả Ezegwui H.U thì tỷ lệ Apgar < 7 điểm ở phút thứ nhất và phút thứ năm lần lượt là 6,8% và 4,8% [8]. Sự khác biệt có thể do nước ngoài có tỷ lệ sinh đường âm đạo cao hơn. Biến chứng về 83 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 5, tập 10/2020 phía mẹ: Có 1 trường hợp rách tầng sinh môn phức tạp chiếm 1,1% trong nhóm ≥ 4000 g. Không ghi nhận các trường hợp băng huyết sau sinh và nhiễm trùng hậu sản. Tác giả Hà Thị Thanh Nga có kết quả 2 trường hợp chảy máu sau sinh (1,4%) và 4 trường hợp rách tầng sinh môn phức tạp (5,8%) [3], tác giả Bùi Thọ Ơn nhận thấy có 18 trường hợp chảy máu sau sinh gặp ở trẻ > 3500 g, chiếm 20,6% các trường hợp chảy máu [4]. Một nghiên cứu khác ở Irac cho thấy tỷ lệ rách tầng sinh môn phức tạp ở nhóm thai to là 3,5% nguy cơ rách tầng sinh môn phức tạp gấp 7,7 lần (p < 0,01) [9]. Những tai biến ở nghiên cứu của chúng tôi thấp hơn các nghiên cứu khác có thể vì sự theo dõi tốt quá trình chuyển dạ và tiên lượng được cuộc đẻ. Biến chứng về phía con: Trong nhóm trẻ có trọng lượng ≥ 4000 g, có 3 trường hợp hạ đường huyết chiếm tỷ lệ 3,2%, 1 trường hợp suy hô hấp, 1 trường hợp vàng da và nhiễm trùng sơ sinh chiếm tỷ lệ 1,1%. Trong nhóm trẻ có trọng lượng 3500 - < 4000 g, ghi nhận 1 trẻ có vàng da chiếm tỷ lệ 0,7%. Tác giả Hà Thị Thanh Nga nhận thấy có 4 trường hợp hạ đường huyết (1,7%), 2 trường hợp suy hô hấp 0,9%, 3 trường hợp nhiễm trùng sơ sinh sớm (1,3%) và 2 trường hợp vàng da (0,9%) [3]. Theo tác giả Babatunde thì các biến chứng suy hô hấp (18,5%), hạ đường huyết (22,2%), vàng da (20,4%), ngạt (10,2%) và nhiễm trùng sơ sinh (11,4%) [10]. 5. KẾT LUẬN Trọng lượng trẻ sơ sinh thừa cân trung bình là 3869,96 ± 315,72 g. Bề cao tử cung trung bình của sản phụ sinh con to là 33,34 ± 2,49 (cm). Vòng bụng trung bình của sản phụ sinh con to là 103,59 ± 9,70 (cm). Tỷ lệ đái tháo đường thai kì là 4%. Các yếu tố liên quan đến thai to: giới tính thai, số lần sinh, chiều cao của mẹ, tăng cân trong thai kì. Phương pháp sinh: Trẻ ≥ 4000 g thì tỷ lệ mổ lấy thai là 91,5%, sinh đường âm đạo là 8,5%. Trẻ từ 3500- < 4000 g thì tỷ lệ mổ lấy thai là 76%, sinh đường âm đạo là 24%. Biến chứng mẹ gồm: 1 trường hợp rách tầng sinh môn phức tạp (1,1%), không ghi nhận băng huyết sau sinh và nhiễm trùng hậu sản. Biến chứng về phía con: Trong nhóm trẻ có trọng lượng ≥ 4000 g thì có 3 trường hợp hạ đường huyết chiếm tỷ lệ 3,2%, 1 trường hợp suy hô hấp,1 trường hợp vàng da và nhiễm trùng sơ sinh chiếm tỷ lệ 1,1%. Trong nhóm trẻ có trọng lượng 3500 - < 4000 g chỉ ghi nhận 1 trẻ có vàng da chiếm tỷ lệ 0,7%. 6. KIẾN NGHỊ Tăng cường quản lý thai nghén, khám thai định kì để phát hiện sớm các yếu tố nguy cơ thai to để có biện pháp dự phòng và điều trị thích hợp. Làm xét nghiệm glucose máu sàng lọc cho sản phụ từ 24-28 tuần tuổi thai. Những sản phụ được chẩn đoán thai to cần được chăm sóc tốt trong quá trình sinh, xử trí tích cực giai đoạn III nhằm dự phòng biến chứng cho mẹ và trẻ sơ sinh. TÀI LIỆU THAM KHẢO 1. Hoàng Thị Thanh Hà (2013), “Nghiên cứu giá trị dự đoán trọng lượng thai và một số đặc điểm bánh rau của thai đủ tháng qua lâm sàng và siêu âm”, Luận văn thạc sỹ y học, Trường Đại học Y Dược Huế. 2. Trần Thị Hoàn và Hoàng Thị Liên Châu (2017), “Nghiên cứu tình hình trẻ sơ sinh thừa cân tại khoa phụ sản Bệnh viện Trung ương Huế”, Tạp chí Phụ sản, 15(3), pp.114-118. 3. Hà Thị Thanh Nga (2018), “Ngiên cứu một số liên quan và kết quả xử trí thai to”, Luận văn Thạc sỹ y học, Trường Đại học Y Dược Huế. 4. Bùi Thọ Ơn (2017), “Nghiên cứu lâm sàng, cận lâm, sàng và kết quả xử trí chảy máu sớm sau sinh tại bệnh viện tỉnh Dắk Lăk”, Luận văn chuyên khoa cấp II, Trường Đại học Y Dược Huế. 5. Phan Thị Minh Thư (2016), “Nghiên cứu kết quả chuyển dạ ở sản phụ có thai to tại khoa Phụ Sản Bệnh viện Trường Đại học Y Dược Huế”, Luận văn tốt nghiệp bác sỹ đa khoa, Trường Đại học Y Dược Huế. 6. Đoàn Thị Thu Trang (2017), “Nghiên cứu tỷ lệ, đặc điểm lâm sàng, cận lâm sàng và đường huyết sau sinh ở trẻ sơ sinh trọng lượng cao tại bệnh viện trường Đại học Y Dược Huế”, Luận văn tốt nghiệp bác sỹ đa khoa, Trường Đại học Y Dược Huế. 7. Nguyễn Thị Phụng Vân (2017), “Nghiên cứu một số yếu tố liên quan và kết quả thai kì ở những thai phụ có thai to tại khoa Sản bệnh viện trường Đại học Y Dược Huế”, Luận văn tốt nghiệp bác sỹ đa khoa, Trường Đại học Y Dược Huế. 8. Ezegwui H., Ikeako L. , Egbuji C. (2011), “Fetal macrosomia: obstetric outcome of 311 cases in UNTH, Enugu, Nigeria”, Nigerian journal of clinical practice, 14(3), pp.322-326. 9. Jasim S. K., Al-Momen H., Majeed B. A. , Hussein M. 84 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 5, tập 10/2020 J. (2018), “Rate of Fetal Macrosomia with Maternal and Early Neonatal Complications in Internally Moved People Affected by Violence”, International Journal of Medical Research & Health Sciences, 7(7),pp.141-146. 10. Kayode-Adedeji B., Egharevba O. , Omoregbee H. (2018), “Prevalence of fetal macrosomia and neonatal complications in a Nigerian suburban hospital: a five year study”, Journal of Pediatric and Neonatal Individualized Medicine (JPNIM), 7(1), pp.111-115. 11. Li Y., Liu Q.-F., Zhang D., Shen Y., Ye K., Lai H.-L., Wang H.-Q., Hu C.-L., Zhao Q.-H. , Li L. (2015), “Weight gain in pregnancy, maternal age and gestational age in relation to fetal macrosomia”, Clinical nutrition research, 4(2), pp.104-109. 12. Mengesha H. G., Wuneh A. D., Weldearegawi B., Selvakumar D. L. (2017), “Low birth weight and macrosomia in Tigray, Northern Ethiopia: who are the mothers at risk?”, BMC pediatrics, 17(1), pp.144-153. 13. Mohammadbeigi A., Farhadifar F., Soufizadeh N., Mohammadsalehi N., Rezaiee M. , Aghaei M. (2013), “Fetal macrosomia: risk factors, maternal, and perinatal outcome”, Annals of medical and health sciences research, 3(3), pp.546-550. 14. Osaikhuwuomwan J., Osemwenkha A. , Orukpe G. (2016), “Macrosomic births in a tertiary public hospital: A survey of maternal characteristics and fetal outcome”, Ethiopian journal of health sciences, 26(1), pp.31-36. 15. Peleg D., Warsof S., Wolf M. F., Perlitz Y. , Shachar I. B. (2015), “Counseling for fetal macrosomia: an estimated fetal weight of 4,000 g is excessively low”, American journal of perinatology, 32(01),pp.71-74. 16. Richardson C. , Trotman H. (2014), “Risk factors for the delivery of macrosomic infants at the University Hospital of the West Indies”, American journal of perinatology, 31(11), pp.927-932. 17. Turkmen S., Johansson S. , Dahmoun M. (2018), “Foetal macrosomia and foetal-maternal outcomes at birth”, Journal of pregnancy, 121(2), pp.112-122. 18. Usta A., Usta C. S., Yildiz A., Ozcaglayan R., Dalkiran E. S., Savkli A. , Taskiran M. (2017), “Frequency of fetal macrosomia and the associated risk factors in pregnancies without gestational diabetes mellitus”, The Pan African Medical Journal, 26, pp.1-8. 19. Vinturache A. E., Chaput K. H. , Tough S. C. (2017), “Pre-pregnancy body mass index (BMI) and macrosomia in a Canadian birth cohort”, The Journal of Maternal-Fetal & Neonatal Medicine, 30(1),pp.109-116. 20. Wang N., Ding Y. , Wu J. (2018), “Effects of pre- pregnancy body mass index and gestational weight gain on neonatal birth weight in women with gestational diabetes mellitus”, Early human development, 124(1), pp.17-21. 21. Yang W., Liu J., Li J., Liu J., Liu H., Wang Y., Leng J., Wang S., Chen H. , Chan J. C. (2019), “Interactive effects of prepregnancy overweight and gestational diabetes on macrosomia and large for gestational age: A population- based prospective cohort in Tianjin, China”, Diabetes research and clinical practice, 154, pp.82-89. 22. Yao I. N. g., Bohoussou P. E. K., Menin M. M., Gianola G., Bazan E. , Dirix P. (2017), “Macrosomia at the Center Hospital of Montelimar (France): 141 Cases Report”, Open Journal of Obstetrics and Gynecology, 7(9), pp.966-972.
File đính kèm:
 nghien_cuu_dac_diem_lam_sang_can_lam_sang_va_thai_do_xu_tri.pdf
nghien_cuu_dac_diem_lam_sang_can_lam_sang_va_thai_do_xu_tri.pdf

