Kết quả ban đầu của chích tĩnh mạch trung tâm dưới hướng dẫn siêu âm ở trẻ em tại khoa cấp cứu bệnh viện Nhi đồng 1
Đặt vấn đề - Mục tiêu: Đặt tĩnh mạch trung tâm là một kỹ năng quan trọng cho cấp cứu nhi khoa, tuy
nhiên vẫn còn là thách thức với các phương pháp truyền thống. Siêu âm hướng dẫn là một phương pháp mới,
nhằm tăng khả năng thành công và cải thiện tính an toàn của tiếp cận mạch máu ở trẻ em.
Phương pháp nghiên cứu: Mô tả tiền cứu hàng loạt ca trên các bệnh nhi từ 1 tháng tuổi đến 16 tuổi được
chích tĩnh mạch trung tâm dưới hướng dẫn siêu âm tại khoa cấp cứu bệnh viện Nhi Đồng 1 từ tháng 1/2018 đến
tháng 12/2018.
Kết quả: Có 66 bệnh nhi với 71 lần chích tĩnh mạch trung tâm dưới hướng dẫn của siêu âm. 74,4% bệnh
nhân dưới 2 tuổi. Dư cân với BMI > 85th percentile chiếm 18,2%. Tỉ lệ thành công là 95,8%. Các chỉ định chích
tĩnh mạch trung tâm chủ yếu là lập đường truyền (79%) và đo áp lực tĩnh mạch trung tâm (24%). Có 3 ca có tai
biến (4,2%). Tỉ lệ thành công với các trường hợp trẻ nhỏ (1 tháng – 2 tuổi), trẻ dư cân lần lượt là 94,3% và
93,3%. Đặc biệt, đa số các trường hợp chích tĩnh mạch trung tâm là các bác sĩ có thâm niên ít (1 – 3 năm) nhưng
tỉ lệ thành công rất cao (98%) khi có sự trợ giúp của siêu âm.
Kết luận: Siêu âm hướng dẫn đã dần thay thế các phương pháp truyền thống trong tiếp cận mạch máu
trung tâm tại khoa Cấp Cứu bệnh viện Nhi đồng 1 và đã có những kết quả ban đầu khả quan.

Trang 1

Trang 2

Trang 3
Trang 4

Trang 5

Trang 6
Tóm tắt nội dung tài liệu: Kết quả ban đầu của chích tĩnh mạch trung tâm dưới hướng dẫn siêu âm ở trẻ em tại khoa cấp cứu bệnh viện Nhi đồng 1

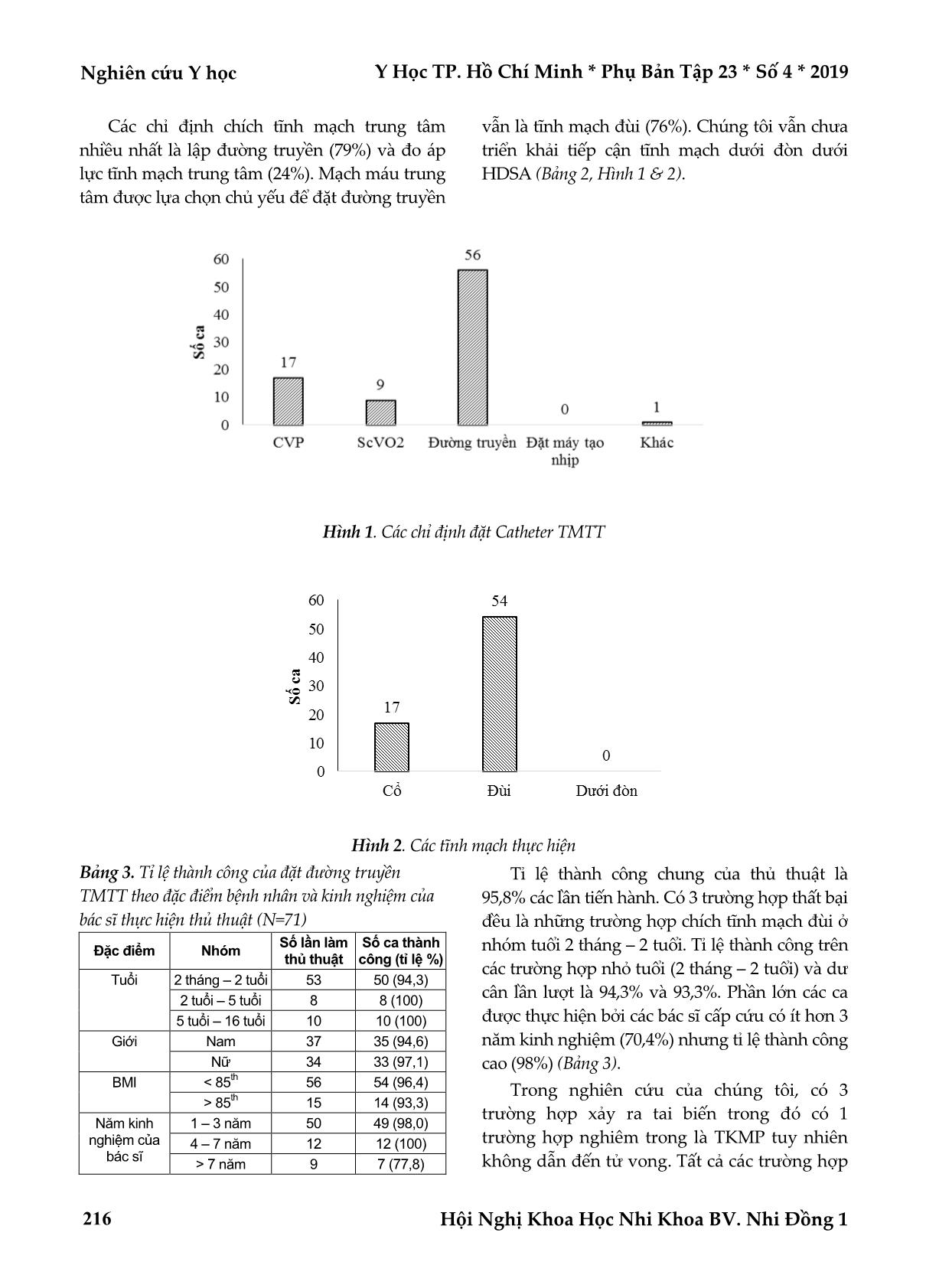
Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 213 KẾT QUẢ BAN ĐẦU CỦA CHÍCH TĨNH MẠCH TRUNG TÂM DƯỚI HƯỚNG DẪN SIÊU ÂM Ở TRẺ EM TẠI KHOA CẤP CỨU BỆNH VIỆN NHI ĐỒNG 1 Trần Văn Định*, Trần Trọng Tín*, Trần Văn Cường*, Trần Minh Hùng*, Ngô Thị Bình*, Đỗ Trung Hiếu*, Trần Thanh Thảo*, Trần Minh Vương*, Đỗ Minh Tâm*, Nguyễn Thị Hạnh Trang* TÓM TẮT Đặt vấn đề - Mục tiêu: Đặt tĩnh mạch trung tâm là một kỹ năng quan trọng cho cấp cứu nhi khoa, tuy nhiên vẫn còn là thách thức với các phương pháp truyền thống. Siêu âm hướng dẫn là một phương pháp mới, nhằm tăng khả năng thành công và cải thiện tính an toàn của tiếp cận mạch máu ở trẻ em. Phương pháp nghiên cứu: Mô tả tiền cứu hàng loạt ca trên các bệnh nhi từ 1 tháng tuổi đến 16 tuổi được chích tĩnh mạch trung tâm dưới hướng dẫn siêu âm tại khoa cấp cứu bệnh viện Nhi Đồng 1 từ tháng 1/2018 đến tháng 12/2018. Kết quả: Có 66 bệnh nhi với 71 lần chích tĩnh mạch trung tâm dưới hướng dẫn của siêu âm. 74,4% bệnh nhân dưới 2 tuổi. Dư cân với BMI > 85th percentile chiếm 18,2%. Tỉ lệ thành công là 95,8%. Các chỉ định chích tĩnh mạch trung tâm chủ yếu là lập đường truyền (79%) và đo áp lực tĩnh mạch trung tâm (24%). Có 3 ca có tai biến (4,2%). Tỉ lệ thành công với các trường hợp trẻ nhỏ (1 tháng – 2 tuổi), trẻ dư cân lần lượt là 94,3% và 93,3%. Đặc biệt, đa số các trường hợp chích tĩnh mạch trung tâm là các bác sĩ có thâm niên ít (1 – 3 năm) nhưng tỉ lệ thành công rất cao (98%) khi có sự trợ giúp của siêu âm. Kết luận: Siêu âm hướng dẫn đã dần thay thế các phương pháp truyền thống trong tiếp cận mạch máu trung tâm tại khoa Cấp Cứu bệnh viện Nhi đồng 1 và đã có những kết quả ban đầu khả quan. Từ khóa: siêu âm hướng dẫn, chích tĩnh mạch trung tâm ABSTRACT INITIAL RESULTS OF ULTRASOUND – GUIDED CENTRAL VENOUS ACCESS IN PEDIATRIC PATIENTS AT EMERGENCY DEPARTMENT IN CHILDREN’S HOSPITAL 1 Tran Van Dinh, Tran Trong Tin, Tran Van Cuong, Tran Minh Hung, Ngo Thi Binh, Do Trung Hieu, Tran Thanh Thao, Tran Minh Vuong, Do Minh Tam, Nguyen Thi Hanh Trang * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 4 - 2019: 213 – 218 Objectives: Placement of a central venous catheter (CVC) is an important skill for pediatric emergency, still challenging with traditional techniques. Ultrasound guidance is a new technique. It has increased the success and improved the safe of central vascular access in pediatric patients. Methods: A prospective case – series study of the pediatric patientsat age from1 month to 16 years, performed ultrasound – guided central venous access at the Emergency department in Children‘s hospital 1 from 1/2018 to 12/2018. Results: Seventy-one ultrasound – guided central venous catheter placement were performed in 66 pediatric patients. 74.4% of patients were less than 2 years of age. The overweight patients with BMI > 85th percentile was 18.2%. The success rates were 95.8%. The indications of the central line placement were mainly intravenous medication (79%) and monitoring central venous pressure (24%). The complications occurred in 4.2% of cases. *Bệnh viện Nhi đồng 1 Tác giả liên lạc: BS.Trần Trọng Tín ĐT: 0933455132 Email: tttin189@gmail.com Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 214 The high success rates in the younger children (1 month – 2 years of age) and in the overweight children were respectively 94.4% and 93.3%. Particularly, 70.4% of procedures were performed by the physicians with limited experience (1 – 3 years of experience) but achieved the high successrate (98%). Conclusion: Ultrasound guidance has gradually replaced the conventional techniques in central venous access at the Emergency department in Children’s hospital 1 and achieved positive initial results. Key words: ultrasound guidance, central venous access ĐẶT VẤN ĐỀ Đặt catheter tĩnh mạch trung tâm (TMTT) có vai trò quan trọng và là một trong những thủ thuật thường thấy trong cấp cứu hồi sức trẻ em, đặc biệt là hồi sức sốc trẻ em. Catheter TMTT thường được dùng để theo dõi áp lực TMTT, làm đường truyền lớn để sử dụng các loại thuốc vận mạch, nuôi ăn tĩnh mạch kéo dài hay lọc thận. Rất nhiều kỹ thuật chích TMTT dựa vào các mốc giải phẫu hay còn gọi kỹ thuật chích mù đã được áp dụng. Ở trẻ em, những kỹ thuật này có tỷ lệ thất bại trong lần chích đầu tiên cao 65,6%, tỷ lệ chích nhầm động mạch 10 – 20% và tỷ lệ tai biến chung có thể lên đến 25%(3,4). Các biến chứng thường gặp bao gồm: chảy máu chỗ chích, chích nhầm động mạch, tràn máu màng bụng, chảy máu sau phúc mạc, tràn khí màng phổi, tràn máu trung thất, tràn máu màng phổi(2). Với nguy cơ gây tai biến cao nên chỉ những bác sĩ rất nhiều kinh nghiêm trong lĩnh vực cấp cứu hồi sức mới có thể thực hiện thành công thủ thuật này. Kỹ thuật chích TMTT dưới hướng dẫn của siêu âm (HDSA) ra đời từ 1984 đã làm thay đổi rất nhiều trong việc hạn chế tai biến, thủ thuật trở nên dễ tiếp cận hơn và có thể thực hiện được bởi những bác sĩ ít kinh nghiệm hơn trước(5). Siêu âm có thể giúp các bác sĩ xác định mốc giải phẫu chính xác trước khi tiến hành thủ thuật (kỹ thuật static) hoặc cung cấp hình ảnh liên tục của mạch máu trong quá trình đặt catheter với mặt cắt ngang hoặc mặt cắt dọc (kỹ thuật dynamic). Hình ảnh siêu âm giúp chúng ta nhìn thấy trực tiếp mạch máu, định hướng kim chích trong suốt quá trình làm thủ thuật. Quan sát được các cấu trúc xung quanh đặc biệt là động mạch, thần kinh nhằm trách gây tổn thương trong khi làm thủ thuật. Đặc biệt với sự xuất hiện ngày càng nhiều những dòng máy siêu âm cầm tay, di động dễ dàng sử dụng thì thủ thuật đặt catheter TMTT ngày càng trở nên phổ biến trong lĩnh vực cấp cứu hồi sức người lớn. Riêng trong lĩnh vực cấp cứu hồi sức trẻ em kỹ thuật này còn sử dụng hạn chế vì nhiều lý do. Chúng tôi quyết định tiến hành nghiên cứu này nhằm khảo sát việc sử dụng siêu âm trong quá trình đặt catheter TMTT ở trẻ em tại khoa cấp cứu bệnh viện Nhi Đồng 1. ĐỐI TƯỢNG - PHƯƠNG PHÁP NGHIÊN CỨU Đối tượng nghiên cứu Tất cả bệnh nhân nhập cấp cứu có đặt TMTT dưới HDSA qua tĩnh mạch cảnh trong, dưới đòn, đùi và > 1 tháng tuổi trong thời gian từ 1-1- 2017 đến 31-12-2017 Tiêu chuẩn chọn vào Trẻ > 1 tháng tuổi, nhập viện vào Khoa Cấp cứu bệnh viện Nhi đồng 1 từ 1/1/2017 đến 31-12- 2017 có đặt catheter TMTT dưới HDSA. Phương pháp nghiên cứu Thiết kế nghiên cứu Mô tả tiền cứu hàng loạt ca. Địa điểm nghiên cứu Khoa Cấp cứu bệnh viện Nhi đồng 1 TP. Hồ Chí Minh. Phương pháp chọn mẫu Chọn tất cả. Phương pháp tiến hành Kĩ thuật đặt Catheter TMTT dưới siêu âm hướng dẫn trực tiếp. Dụng cụ Máy siêu âm với đầu dò Linear, Gel siêu âm vô khuẩn, bọc đầu dò vô khuẩn, catheter TMTT Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 215 kích cỡ phù hợp, thuốc giảm đau và an thần (Lidocaine, Midazolame, Fentanyl). Tiến hành Giải thích cho thân nhân và chuẩn bị bệnh nhân (BN). An thần và giảm đau: - Tê tại chỗ với pomade Lidocaine Prolicaine (Emla) trước tiêm 30 phút - An thần, giảm đau: Midazolame 0,1 – 0,2 mg/kg/lần; Fentanyl 1 – 3 ug/kg/lần. Chuẩn bị tư thế bệnh nhân Dựa vào siêu âm xác định tư thế quay đầu bệnh nhân sao cho khoảng cách giữa tĩnh mạch và động mạch xa nhau nhất. Siêu âm xác định, khẩu kính mạch máu, tương quan tĩnh mạch và động mạch, chiều sâu từ mặt da đến các thành trước và sau của mạch máu và vị trí đâm kim qua da. Rửa tay thủ thuật, mặc phương tiện phòng hộ cá nhân vô khuẩn. Đâm kim một góc 450 so với bề mặt da, ngay giữa đầu dò. Sau khi kim qua da, quan sát đường đi của kim trên màn hình siêu âm. Khi kim đi qua thành trước tĩnh mạch, sẽ thấy máu chảy ra ở đuôi kim là kim đã vào đúng lòng tĩnh mạch. Luồn dây dẫn vào kim. Xoay đầu dò qua trục dọc của tĩnh mạch để xác định chắc chắn dây dẫn vào đúng lòng tĩnh mạch. Rút kim cùng lúc giữ lại dây dẫn sau đó ấn nhẹ nơi tiêm để tránh chảy máu. Rạch da, luồn cây nong qua dây dẫn, vừa xoay và đẩy tới nhẹ nhàng. Sau đó rút cây nong. Luồn catheter TMTT qua dây dẫn và rút dây dẫn cùng lúc giữ chắc catheter để tránh tụt catheter. Kiểm tra catheter nằm trong lòng tĩnh mạch và hoạt động tốt bằng cách gắn ống tiêm chứa Natriclorua 0,9%, rút thấy ống tiêm có máu và nhẹ tay khi bơm đẩy vào. May da, cố định catheter và băng nơi tiêm bằng Tegaderm. Ghi ngày giờ tiêm, chiều dài trong lòng mạch. Chụp XQ để kiểm tra vị trí đầu catheter. Phương pháp thu thập số liệu Tìm kiếm hồ sơ bệnh nhân dựa vào: danh mục báo thủ thuật đặt đường truyền trung tâm cho tất cả bệnh nhân tại cấp cứu và danh mục catheter trung tâm được sử dụng ở sổ y cụ trong thời gian nghiên cứu. Thu thập số liệu của từng bệnh nhân theo bảng thu thập số liệu nghiên cứu Xử lý và phân tích số liệu Số liệu được nhập và xử lý thống kê bằng phần mềm SPSS 20.0. Thống kê mô tả. Biến số định tính: tần số, tỉ lệ phần trăm. Biến số định lượng: số trung bình. Y đức Nghiên cứu được thông qua bởi Hội đồng Bệnh viện Nhi Đồng 1 số 2559/QĐ-BVNĐ 1. KẾT QUẢ Có tất cả 66 bệnh nhi tại khoa Cấp Cứu Nhi Đồng 1 tuổi từ 1 tháng đến 15 tuổi có chỉ định đặt catheter TMTT dưới hướng dẫn của siêu âm với tổng số lần đặt là 71 lần (Bảng 1). Bảng 1. Đặc điểm dân số bệnh nhi được đặt TMTT tại khoa cấp cứu (N=66) Đặc điểm dịch tễ Số ca Tỉ lệ (%) Tuổi 1 tháng – 2 tuổi 49 74,2 2 tuổi – 5 tuổi 8 12,1 5 tuổi – 15 tuổi 9 13,6 Giới Nam 36 54,5 Nữ 30 45,5 BMI > bách phân vị 85 12 18,2 Bảng 2. Đặc điểm về chỉ định và tĩnh mạch được đặt catheter TMTT (N=71) Đặc điểm về chỉ định và tĩnh mạch được thực hiện Số ca Tỉ lệ (%) Chỉ định Đo áp lực tĩnh mạch trung tâm (CVP) 17 24,0 Đo độ bão hòa oxy máu tĩnh mạch trộn (ScVO2) 9 12,7 Thiết lập đường truyền 56 79,0 Đặt máy tạo nhịp 0 0 Khác 1 0,01 Tĩnh mạch được thực hiện Cổ 17 24,0 Đùi 54 76,0 Dưới đòn 0 0 Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 216 Các chỉ định chích tĩnh mạch trung tâm nhiều nhất là lập đường truyền (79%) và đo áp lực tĩnh mạch trung tâm (24%). Mạch máu trung tâm được lựa chọn chủ yếu để đặt đường truyền vẫn là tĩnh mạch đùi (76%). Chúng tôi vẫn chưa triển khải tiếp cận tĩnh mạch dưới đòn dưới HDSA (Bảng 2, Hình 1 & 2). Hình 1. Các chỉ định đặt Catheter TMTT Hình 2. Các tĩnh mạch thực hiện Bảng 3. Tỉ lệ thành công của đặt đường truyền TMTT theo đặc điểm bệnh nhân và kinh nghiệm của bác sĩ thực hiện thủ thuật (N=71) Đặc điểm Nhóm Số lần làm thủ thuật Số ca thành công (tỉ lệ %) Tuổi 2 tháng – 2 tuổi 53 50 (94,3) 2 tuổi – 5 tuổi 8 8 (100) 5 tuổi – 16 tuổi 10 10 (100) Giới Nam 37 35 (94,6) Nữ 34 33 (97,1) BMI < 85 th 56 54 (96,4) > 85 th 15 14 (93,3) Năm kinh nghiệm của bác sĩ 1 – 3 năm 50 49 (98,0) 4 – 7 năm 12 12 (100) > 7 năm 9 7 (77,8) Tỉ lệ thành công chung của thủ thuật là 95,8% các lần tiến hành. Có 3 trường hợp thất bại đều là những trường hợp chích tĩnh mạch đùi ở nhóm tuổi 2 tháng – 2 tuổi. Tỉ lệ thành công trên các trường hợp nhỏ tuổi (2 tháng – 2 tuổi) và dư cân lần lượt là 94,3% và 93,3%. Phần lớn các ca được thực hiện bởi các bác sĩ cấp cứu có ít hơn 3 năm kinh nghiệm (70,4%) nhưng tỉ lệ thành công cao (98%) (Bảng 3). Trong nghiên cứu của chúng tôi, có 3 trường hợp xảy ra tai biến trong đó có 1 trường hợp nghiêm trong là TKMP tuy nhiên không dẫn đến tử vong. Tất cả các trường hợp Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 217 tai biến đều xảy ra ở nhóm tuổi <2 tuổi và được thực hiện bởi bác sĩ dưới 3 năm kinh nghiệm. Tỉ lệ tuân thủ phác đồ heparin hóa catheter trong quá trình sử dụng là không cao, chỉ 25% các trường hợp là được heparin đúng qui định (Bảng 4, 5 và Hình 3). Bảng 4. Các tai biến của quá trình làm thủ thuật Tai biến Số lượng Rỉ máu quanh catheter 0 Hematoma dưới da 2 (2,8%) Tràn dịch màng phổi 0 Tràn khí màng phổi Tràn máu trung thất Tràn khí trung thất 1 (1,4%) 0 0 Bảng 5. Các tai biến của quá trình làm thủ thuật theo đặc điểm bệnh nhân và kinh nghiệm bác sĩ thực hiện thủ thuật (N=71) Đặc điểm Số lần làm thủ thuật Tai biến (Tỉ lệ %) Tuổi 0 – 2 tuổi 53 3 (5,6) 2 – 5 tuổi 8 0 (0) 5 – 16 tuổi 10 0 (0) Giới Nam 37 0 (0) Nữ 34 3 (8,8) BMI < 85 th 56 2 (3,5) > 85 th 15 1 (6,6) Năm kinh nghiệm bác sĩ 1 – 3 năm 50 3 (6) 4 – 7 năm 12 0 (0) > 7 năm 9 0 (0) 57 83.824% 3 4.412% 2 2.941% 2 2.941% 4 5.882% 1100.00% 16.176% Không Ho?i t? R? d?ch T?c Catheter Không rõ Hình 3. Tỉ lệ những trường hợp phải rút catheter sớm và nguyên nhân BÀN LUẬN Trong thời gian nghiên cứu từ tháng 1-2017 đến tháng 12-2017 chúng tôi tiến hành đặt đường truyền TMTT bằng phương pháp Seldinger với HDSA với 71 lần đặt cho 66 bệnh nhân tại khoa cấp cứu có độ tuổi từ 2 tháng đến 16 tuổi. Ở mức độ một nghiên cứu mô tả, chúng tôi bước đầu đánh giá khả năng có thể áp dụng phương pháp này trong việc tiếp cận mạch máu trẻ em. Kết quả từ nghiên cứu này cho thấy tỉ lệ thành công chung lên đến 95,8% các lần đặt catheter TMTT. Trong một nghiên cứu trên trẻ em Millner và cộng sự thành công trong 93,9% các trường hợp chích TMTT với HDSA. Một nghiên cứu gần đây ở trẻ em, khi so sánh với phương pháp chích TMTT truyền thống, tỉ lệ thành công chung của phương pháp chích TMTT dưới HDSA không có sự khác biệt(6). Tuy nhiên, dưới HDSA, tỉ lệ thành công trong lần chích đầu tiên cao hơn, số lần chích thấp hơn(1,3,6). Trong nghiên cứu của chúng tôi, gần ¾ bệnh nhi trong độ tuổi 1 tháng – 2 tuổi, 18,2% bệnh nhi dư cân với BMI trên bách phân vị thứ 85. Đây là những trường hợp tiên lượng đặt đường truyền TMTT khó khăn và có nguy cơ tai biến cao. Tuy nhiên, dưới HDSA, tỉ lệ thành công khá cao với 94,3% cho các trẻ nhỏ (1 tháng – 2 tuổi) và 93,3 % cho các trẻ dư cân. Tỉ lệ thành công của nhóm bác sĩ ít năm kinh nghiệm cũng cao hơn hẳn so với các phương pháp chích mù. Và thực trạng tại khoa cấp cứu bệnh viện Nhi Đồng 1 phần lớn thủ thuật đặt ĐTTT được thực hiện bởi các bác sĩ có ít hơn 3 năm kinh nghiệm với tỉ lệ thành công lên đến 98%. Ignacio và cộng sự cũng chứng minh được Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 218 vai trò của siêu âm trong đặt catheter TMTT ở những bác sĩ ít kinh nghiệm(6). Tai biến chung của phương pháp này thấp hơn so với phương pháp truyền thống(6). Trong nhóm nghiên cứu của chúng tôi tai biến chỉ xảy ra ở nhóm bệnh nhân nhỏ (2 tháng - 2 tuổi) 4,2% và thủ thuật được thực hiện bởi nhóm bác sĩ có ít hơn 3 năm kinh nghiệm. Tỉ lệ tuân thủ phác đồ heparin máu trong lúc sử dụng và chăm sóc catheter của khoa vẫn còn thấp, dẫn đến việc rút catheter sớm trước thời hạn do các nguyên nhân tắc catheter 2,9% , chảy dịch ngược dòng 2,9%. Hạn chế của nghiên cứu Nghiên cứu có cỡ mẫu nhỏ, là nghiên cứu mô tả vì vậy cần có những nghiên cứu lớn hơn trong tương lai nhằm so sánh hiệu quả cũng như mức an toàn của phương pháp cải tiến này so với phương pháp truyền thống là chích mù dựa vào các mốc giãi phẫu tại bệnh viện Nhi Đồng 1 KẾT LUẬN Với HDSA và phương pháp Seldinger chúng ta sẽ cải thiện mức độ chính xác trong quá trình tiếp cận mạch máu ở trẻ em, hạn chế được tai biến khi làm thủ thuật. Với việc máy siêu âm ngày càng phổ biến ở các đơn vị chăm sóc bệnh nhân nặng và việc bác sĩ lâm sàng trực tiếp sử dụng siêu âm như một thước ngắm thì phương pháp này có nhiều khả năng ứng dụng trong công việc lâm sàng. Tại khoa Cấp cứu bệnh viện Nhi Đồng 1, phương pháp HDSA đã dần thay thế các phương pháp truyền thống trong tiếp cận mạch máu trung tâm và đã có những kết quả ban đầu khả quan. TÀI LIỆU THAM KHẢO 1. Bruzoni M, Slater BJ, Wall J, St Peter SD, Dutta S (2013). "A prospective randomized trial of ultrasound- vs landmark- guided central venous access in the pediatric population". J Am Coll Surg, 216(5):939-43. 2. Duesing LA, Fawley JA, Wagner AJ (2016). "Central Venous Access in the Pediatric Population With Emphasis on Complications and Prevention Strategies". Nutr Clin Pract, 31(4):490-501. 3. Froehlich CD, Rigby MR, Rosenberg ES, Li R, Roerig PL, et al (2009). "Ultrasound-guided central venous catheter placement decreases complications and decreases placement attempts compared with the landmark technique in patients in a pediatric intensive care unit". Crit Care Med, 37(3):1090-6. 4. Karapinar B, Cura A (2007). "Complications of central venous catheterization in critically ill children". Pediatr Int, 49(5):593-9. 5. Legler D, Nugent M (1984). "Doppler localization of the internal jugular vein facilitates central venous cannulation". Anesthesiology, 60(5):481-2. 6. Oulego-Erroz I, Gonzalez-Cortes R, Garcia-Soler P, Balaguer- Gargallo M, Frias-Perez M, et al (2018). "Ultrasound-guided or landmark techniques for central venous catheter placement in critically ill children". Intensive Care Med, 44(1):61-72. Ngày nhận bài báo: 20/07/2019 Ngày phản biện nhận xét bài báo: 30/07/2019 Ngày bài báo được đăng: 05/09/2019
File đính kèm:
 ket_qua_ban_dau_cua_chich_tinh_mach_trung_tam_duoi_huong_dan.pdf
ket_qua_ban_dau_cua_chich_tinh_mach_trung_tam_duoi_huong_dan.pdf

