Hội chứng thận hư nguyên phát kháng steroid ở trẻ em: theo dõi lâu dài và các yếu tố nguy cơ của bệnh thận giai đoạn cuối
Đặt vấn đề: Hội chứng thận hư (HCTH) nguyên phát kháng steroid ở trẻ em là một trong những nguyên
nhân thường gặp nhất tiến triển tới bệnh thận giai đoạn cuối (BTGĐC). Nhiều chiến lược điều trị được áp dụng
nhưng chưa có chọn lựa tối ưu để chữa khỏi bệnh.
Đối tượng và phương pháp nghiên cứu: Nghiên cứu đoàn hệ hồi cứu này bao gồm 142 trẻ có HCTH
nguyên phát kháng steroid được điều trị tại khoa Thận Nội tiết bệnh viện Nhi Đồng 1 từ tháng 8 năm 2005 đến
tháng 2 năm 2019. Các biểu hiện lâm sàng lúc khởi bệnh, chẩn đoán mô bệnh học thận, điều trị và diễn tiến bệnh
được hồi cứu. Kết cục được phân tích là tiến tới BTGĐC. Tỷ lệ khả năng sống không BTGĐC được tính theo
Kaplan-Meier, kiểm định log-rank để so sánh các đường cong sống còn và phân tích tỷ lệ nguy cơ Cox để xác
định các yếu tố khác nhau trên sống còn của thận.
Kết quả: Tuổi trung vị lúc khởi bệnh là 4,54 tuổi (từ 1,03 đến 14,14 tuổi), tỷ lệ nam/nữ là 1,73/1. Biểu hiện
ban đầu của HCTH gồm phù 100%, cao huyết áp 11,3%, tiểu máu 36,6% và giảm độ lọc cầu thận phỏng đoán <
60ml/phút/1,73m2 7,8%. Kháng steroid sớm chiếm 45,8%. Sinh thiết thận ghi nhận 72,5% là sang thương tối
thiểu và 27,5% là xơ hóa cầu thận khu trú từng phần. Trong 133 ca được điều trị cyclosporin, 69,2% lui bệnh
hoàn toàn, 22,6% lui bệnh một phần và 8,3% không lui bệnh sau 6 tháng điều trị. Trong 22 ca kháng cyclosporin,
tacrolimus lần lượt gây lui bệnh ban đầu hoàn toàn, một phần và không lui bệnh ở 18,2%, 40,9% và 40,9%. Điều
trị kết hợp tacrolimus, mycophenolate mofetil và prednisone có thể gây đáp ứng thuận lợi ban đầu ở 6/10 ca
kháng tacrolimus (40% lui bệnh hoàn toàn và 20% lui bệnh một phần). Ở lần tái khám sau cùng, thời gian theo
dõi trung vị 50,6 tháng (từ 12 đến 162,2 tháng), 7 bệnh nhân (4,9%) đạt đến BTGĐC. Tỷ lệ sống không suy
thận lần lượt là 96% lúc 5 năm, 89,1% lúc 10 năm. Phân tích đơn biến chứng minh cao huyết áp, tiểu máu,
kháng steroid sớm và kháng với các thuốc ức chế miễn dịch là các yếu tố nguy cơ của BTGĐC. Hồi quy tỷ lệ
nguy cơ Cox xác nhận những bệnh nhân kháng với các thuốc ức chế miễn dịch có khả năng phát triển BTGĐC
nhiều hơn 19,83 lần những bệnh nhân đáp ứng với các thuốc ức chế miễn dịch.
Kết luận: Kháng với các thuốc ức chế miễn dịch được chứng minh là yếu tố nguy cơ duy nhất của BTGĐC
ở trẻ bị HCTH nguyên phát kháng steroid.

Trang 1

Trang 2

Trang 3

Trang 4
Trang 5

Trang 6

Trang 7

Trang 8
Tóm tắt nội dung tài liệu: Hội chứng thận hư nguyên phát kháng steroid ở trẻ em: theo dõi lâu dài và các yếu tố nguy cơ của bệnh thận giai đoạn cuối

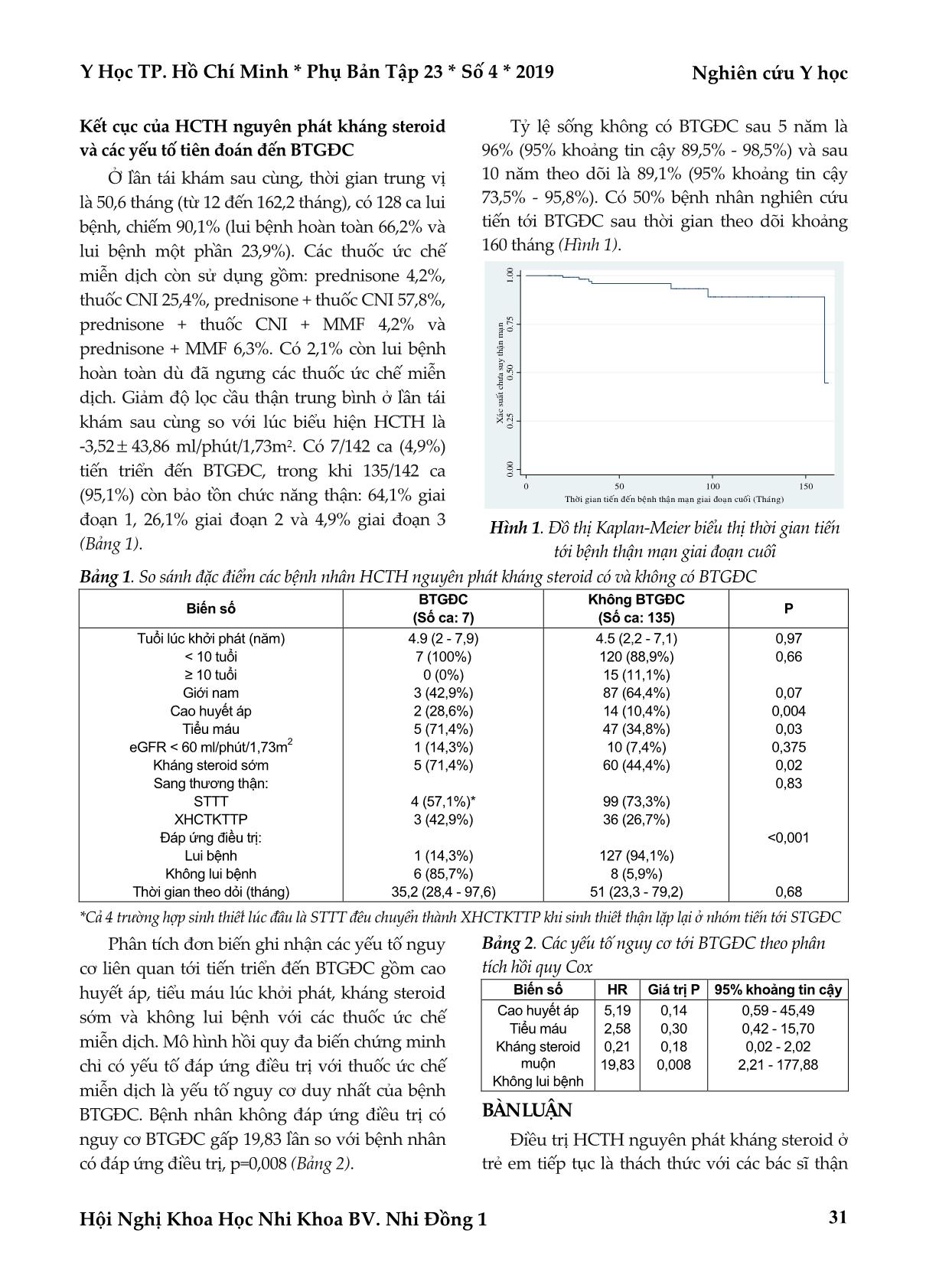
Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 27 HỘI CHỨNG THẬN HƯ NGUYÊN PHÁT KHÁNG STEROID Ở TRẺ EM: THEO DÕI LÂU DÀI VÀ CÁC YẾU TỐ NGUY CƠ CỦA BỆNH THẬN GIAI ĐOẠN CUỐI Nguyễn Đức Quang*, Vũ Huy Trụ*, Thân Thị Thúy Hiền*, Lê Minh Cường*, Võ Thị Thanh Trang* TÓM TẮT Đặt vấn đề: Hội chứng thận hư (HCTH) nguyên phát kháng steroid ở trẻ em là một trong những nguyên nhân thường gặp nhất tiến triển tới bệnh thận giai đoạn cuối (BTGĐC). Nhiều chiến lược điều trị được áp dụng nhưng chưa có chọn lựa tối ưu để chữa khỏi bệnh. Đối tượng và phương pháp nghiên cứu: Nghiên cứu đoàn hệ hồi cứu này bao gồm 142 trẻ có HCTH nguyên phát kháng steroid được điều trị tại khoa Thận Nội tiết bệnh viện Nhi Đồng 1 từ tháng 8 năm 2005 đến tháng 2 năm 2019. Các biểu hiện lâm sàng lúc khởi bệnh, chẩn đoán mô bệnh học thận, điều trị và diễn tiến bệnh được hồi cứu. Kết cục được phân tích là tiến tới BTGĐC. Tỷ lệ khả năng sống không BTGĐC được tính theo Kaplan-Meier, kiểm định log-rank để so sánh các đường cong sống còn và phân tích tỷ lệ nguy cơ Cox để xác định các yếu tố khác nhau trên sống còn của thận. Kết quả: Tuổi trung vị lúc khởi bệnh là 4,54 tuổi (từ 1,03 đến 14,14 tuổi), tỷ lệ nam/nữ là 1,73/1. Biểu hiện ban đầu của HCTH gồm phù 100%, cao huyết áp 11,3%, tiểu máu 36,6% và giảm độ lọc cầu thận phỏng đoán < 60ml/phút/1,73m2 7,8%. Kháng steroid sớm chiếm 45,8%. Sinh thiết thận ghi nhận 72,5% là sang thương tối thiểu và 27,5% là xơ hóa cầu thận khu trú từng phần. Trong 133 ca được điều trị cyclosporin, 69,2% lui bệnh hoàn toàn, 22,6% lui bệnh một phần và 8,3% không lui bệnh sau 6 tháng điều trị. Trong 22 ca kháng cyclosporin, tacrolimus lần lượt gây lui bệnh ban đầu hoàn toàn, một phần và không lui bệnh ở 18,2%, 40,9% và 40,9%. Điều trị kết hợp tacrolimus, mycophenolate mofetil và prednisone có thể gây đáp ứng thuận lợi ban đầu ở 6/10 ca kháng tacrolimus (40% lui bệnh hoàn toàn và 20% lui bệnh một phần). Ở lần tái khám sau cùng, thời gian theo dõi trung vị 50,6 tháng (từ 12 đến 162,2 tháng), 7 bệnh nhân (4,9%) đạt đến BTGĐC. Tỷ lệ sống không suy thận lần lượt là 96% lúc 5 năm, 89,1% lúc 10 năm. Phân tích đơn biến chứng minh cao huyết áp, tiểu máu, kháng steroid sớm và kháng với các thuốc ức chế miễn dịch là các yếu tố nguy cơ của BTGĐC. Hồi quy tỷ lệ nguy cơ Cox xác nhận những bệnh nhân kháng với các thuốc ức chế miễn dịch có khả năng phát triển BTGĐC nhiều hơn 19,83 lần những bệnh nhân đáp ứng với các thuốc ức chế miễn dịch. Kết luận: Kháng với các thuốc ức chế miễn dịch được chứng minh là yếu tố nguy cơ duy nhất của BTGĐC ở trẻ bị HCTH nguyên phát kháng steroid. Từ khóa: hội chứng thận hư nguyên phát, kháng steroid, điều trị, kết cục thận, bệnh thận mạn giai đoạn cuối, trẻ em ABSTRACT CHILDHOOD STEROID-RESISTANT IDIOPATHIC NEPHROTIC SYNDROME: LONG-TERM FOLLOW-UP AND RISK FACTORS FOR END-STAGE RENAL DISEASE Nguyen Duc Quang, Vu Huy Tru, Than Thi Thuy Hien, Le Minh Cuong, Vo Thi Thanh Trang * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 4 - 2019: 27 - 34 Objectives: Childhood steroid-resistant idiopathic nephrotic syndrome (SRINS) is one of the most common causes of progression to end-stage renal diseases (ESRD). Many therapeutic strategies have been tried but the *Bệnh viện Nhi Đồng 1 Tác giả liên lạc: ThS.BS. Nguyễn Đức Quang ĐT: 0908106434 Email: drquang73@yahoo.com Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 28 optimal option to cure the disease has not been available. Methods: This retrospective cohort study included 142 children with SRINS treated at Department of Nephrology and Endocrinology, Children Hospital 1 from August 2005 to February 2019. Their clinical presentations, renal histopathology diagnoses, treatment and disease courses were reviewed. The analyzed outcome was the progression to ESRD. Renal survival probability rates were calculated according to Kaplan- Meier, log-rank test to compare survival curves and Cox proportional hazards analysis to determine various factors on renal survival. Results: Median age at onset was 4.54 years (ranged from 1.03 to 14.14) with male to female ratio was 1.73/1. First presentations of nephrotic syndrome encompassed edema 100%, hypertension 11.3%, hematuria 36.6% and eGFR < 60ml/min/1,73m2 7.8%. Early steroid-resistance was observed in 45.8%. Initial renal biopsy showed minimal change disease in 72.5% and focal segmental glomerulosclerosis in 27.5% of remaining cases. Of 133 cases treated with cyclosporin, 69.2% achieved complete remission, 22.6% partial remission and 8.3% no remission after the initial six-month period. Tacrolimus induced initial complete remission, partial remission and no remission in 18.2%, 40.9% and 40.9% of 22 cases with cyclosporin-resistance, respectively. Therapeutic strategy combined ... 50% bệnh nhân nghiên cứu tiến tới BTGĐC sau thời gian theo dõi khoảng 160 tháng (Hình 1). 0 .0 0 0 .2 5 0 .5 0 0 .7 5 1 .0 0 X aù c su aát c h ö a su y th aän m a ïn 0 50 100 150 Thôøi gian tieán ñeán beänh thaän maïn giai ñoaïn cuoái (Thaùng) Hình 1. Đồ thị Kaplan-Meier biểu thị thời gian tiến tới bệnh thận mạn giai đoạn cuối Bảng 1. So sánh đặc điểm các bệnh nhân HCTH nguyên phát kháng steroid có và không có BTGĐC Biến số BTGĐC (Số ca: 7) Không BTGĐC (Số ca: 135) P Tuổi lúc khởi phát (năm) < 10 tuổi ≥ 10 tuổi Giới nam Cao huyết áp Tiểu máu eGFR < 60 ml/phút/1,73m 2 Kháng steroid sớm Sang thương thận: STTT XHCTKTTP Đáp ứng điều trị: Lui bệnh Không lui bệnh Thời gian theo dỏi (tháng) 4.9 (2 - 7,9) 7 (100%) 0 (0%) 3 (42,9%) 2 (28,6%) 5 (71,4%) 1 (14,3%) 5 (71,4%) 4 (57,1%)* 3 (42,9%) 1 (14,3%) 6 (85,7%) 35,2 (28,4 - 97,6) 4.5 (2,2 - 7,1) 120 (88,9%) 15 (11,1%) 87 (64,4%) 14 (10,4%) 47 (34,8%) 10 (7,4%) 60 (44,4%) 99 (73,3%) 36 (26,7%) 127 (94,1%) 8 (5,9%) 51 (23,3 - 79,2) 0,97 0,66 0,07 0,004 0,03 0,375 0,02 0,83 <0,001 0,68 *Cả 4 trường hợp sinh thiết lúc đầu là STTT đều chuyển thành XHCTKTTP khi sinh thiết thận lặp lại ở nhóm tiến tới STGĐC Phân tích đơn biến ghi nhận các yếu tố nguy cơ liên quan tới tiến triển đến BTGĐC gồm cao huyết áp, tiểu máu lúc khởi phát, kháng steroid sớm và không lui bệnh với các thuốc ức chế miễn dịch. Mô hình hồi quy đa biến chứng minh chỉ có yếu tố đáp ứng điều trị với thuốc ức chế miễn dịch là yếu tố nguy cơ duy nhất của bệnh BTGĐC. Bệnh nhân không đáp ứng điều trị có nguy cơ BTGĐC gấp 19,83 lần so với bệnh nhân có đáp ứng điều trị, p=0,008 (Bảng 2). Bảng 2. Các yếu tố nguy cơ tới BTGĐC theo phân tích hồi quy Cox Biến số HR Giá trị P 95% khoảng tin cậy Cao huyết áp Tiểu máu Kháng steroid muộn Không lui bệnh 5,19 2,58 0,21 19,83 0,14 0,30 0,18 0,008 0,59 - 45,49 0,42 - 15,70 0,02 - 2,02 2,21 - 177,88 BÀN LUẬN Điều trị HCTH nguyên phát kháng steroid ở trẻ em tiếp tục là thách thức với các bác sĩ thận Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 32 nhi. Nhiều phác đồ điều trị tích cực bằng các thuốc ức chế miễn dịch khác nhau như methylprednisolone, dexamethasone, cyclophosphamide, thuốc CNI, MMF, rituximab đã được báo cáo với các kết quả khác nhau, nhưng chưa có phác đồ nào hoàn toàn đạt được khỏi bệnh và chặn đứng diễn tiến tới BTGĐC. Phân tích hệ thống y văn đã xuất bản, tổ chức KDIGO đã đưa ra các khuyến cáo thực hành lâm sàng dựa trên chứng cứ, trong đó thuốc CNI là chọn lựa hàng đầu để điều trị các bệnh nhân này(6). Nghiên cứu quan sát của Niaudet trên 65 trẻ HCTH kháng steroid được điều trị bằng cyclosporine uống 150 – 200 mg/m2/ngày kết hợp với prednisone 30 mg/m2/ngày trong 1 tháng và cách ngày trong 5 tháng: 42 % lui bệnh hoàn toàn và 6% lui bệnh một phần, 52% không lui bệnh với điều trị kết hợp. Ở lần thăm khám sau cùng (trung bình 38 tháng), BTGĐC xảy ra ở 20% trường hợp (13 bệnh nhân: 1 lui bệnh một phần và 12 không lui bệnh)(8). Trong 3 thử nghiệm ngẫu nhiên có nhóm chứng (gồm 49 trẻ), KDIGO báo cáo tỷ lệ lui bệnh tổng cộng trong 6 tháng đầu với điều trị cyclosporin là 69% (31% lui bệnh hoàn toàn và 38% lui bệnh một phần) cao hơn có ý nghĩa so với nhóm chứng là 0 - 16%(6). Cyclosporin (150 mg/m2/ngày, uống) cũng được chứng minh có hiệu quả hơn cyclophosphamide (500 mg/m2/tháng, TTM): sau 24 tuần, lui bệnh hoàn toàn và một phần ở 2/15 (13%) và 7/15 (46%) bệnh nhân trong nhóm cyclosporine so với 1/17 (5%) và 2/17 (11%) bệnh nhân trong nhóm cyclophosphamide, (p <0,05)(11). Chúng tôi ghi nhận sau 6 tháng điều trị cyclosporin, tỷ lệ lui bệnh hoàn toàn, lui bệnh một phần và không lui bệnh lần lượt là 69,2%, 22,6% và 8,3%. Tỷ lệ lui bệnh tổng cộng với điều trị cyclosporin trong nghiên cứu của chúng tôi có cao hơn, có lẽ do chúng tôi đã cố gắng loại trừ trong tiêu chí chọn bệnh các trường hợp HCTH nguyên phát có nhiều khả năng do đột biến gien mà thường không đáp ứng với điều trị cyclosporin(3). Tương tự, tỷ lệ đáp ứng sau 6 tháng điều trị tacrolimus trong nghiên cứu của chúng tôi cũng cao với lui bệnh hoàn toàn, lui bệnh một phần và không lui bệnh lần lượt là 66,7%, 33,3% và 0%. Chúng tôi không ghi nhận sự khác biệt có ý nghĩa thống kê trong tỷ lệ đáp ứng ban đầu giữa cyclosporin và tacrolimus (p=0,73). Tương tự, hiệu quả gây lui bệnh của tacrolimus và cyclosporin lúc 6 tháng và 12 tháng là không có khác biệt trong một nghiên cứu ngẫu nhiên có nhóm chứng, không mù trên 41 trẻ HCTH kháng steroid. Tuy nhiên, tỷ lệ tái phát cao hơn có ý nghĩa ở những bệnh nhân được điều trị cyclosporin so với tacrolimus, p=0,01(4). Ngược lại, Wang W lại báo cáo tacrolimus có hiệu quả hơn cyclosporin trong điều trị các trẻ bị HCTH kháng steroid (p=0,001), mặc dù không có sự khác biệt có ý nghĩa trong số lượng các đợt tái phát giữa 2 nhóm điều trị (năm thứ nhất: p=0,88; năm thứ hai: p=0,26)(15). Kết quả tương tự cũng được Shah SSH báo cáo khi tiến hành nghiên cứu bán thực nghiệm trên 84 bệnh nhi HCTH kháng steroid: lui bệnh hoàn toàn và một phần trong nhóm tacrolimus là 41 (97,6%) và 1 (2,4%) so với nhóm cyclosporine là 34 (80,95%) và 8 (19,05%) với p=0,014(12). Mặc dù cả tacrolimus và cyclosporin kéo dài sự sống của ghép tạng đặc cùng loài, tacrolimus dường như có tác động ức chế miễn dịch vượt trội và cũng là một thuốc tiềm năng ức chế cytokines vượt trội hơn(2). Trong 22 ca HCTH kháng cyclosporin của chúng tôi, điều trị tacrolimus gây lui bệnh hoàn toàn 18,2% và lui bệnh một phần 40,9%. Tái phát HCTH là một vấn đề thường gặp, chiếm 70% các trường hợp đáp ứng điều trị với CNI khi giảm liều hoặc ngưng thuốc. Thời gian điều trị tối ưu vẫn chưa biết nhưng trong thực hành thông thường, các tác giả thường kéo dài thời gian điều trị CNI hơn 12 tháng để ngăn ngừa tái phát dù hiệu quả lâu dài trên nguy cơ tái phát, độc thận và chức năng thận vẫn chưa rõ(6). Trong nghiên cứu của chúng tôi, 75,4% trường hợp tái phát sau Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 33 lui bệnh ban đầu với cyclosporin trong khoảng thời gian điều trị trung vị 25,2 (khoảng tứ vị 15,6 - 55,6) tháng và 55,6% trường hợp tái phát sau lui bệnh ban đầu với tacrolimus trong khoảng thời gian điều trị trung vị là 17 (khoảng tứ vị 14,8 - 56,2) tháng. Do đó, điều trị HCTH kháng steroid cần kéo dài nhằm duy trì lui bệnh lâu dài và quản lý tái phát sau điều trị dẫn nhập. Tác dụng phụ quan trọng nhất của điều trị CNI kéo dài là độc tính trên thận không hồi phục được chúng tôi ghi nhận ở 4 ca (3,3%) điều trị cyclosporin và 3 ca (8,6%) điều trị tacrolimus. Trong nghiên cứu của Choudhry, độc thận kéo dài do cyclosporin là 10% và do tacrolimus là 4,7%(4). Chọn lựa điều trị cho các trường hợp HCTH kháng steroid không đáp ứng với điều trị CNI vẫn chưa có hướng dẫn có chứng cớ đủ mạnh. Theo KDIGO, MMF, corticosteroid liều cao hoặc kết hợp các thuốc này có thể xem xét để điều trị dân số này(6). Một thử nghiệm ngẫu nhiên có nhóm chứng gồm 138 bệnh nhân (93 trẻ em) có HCTH nguyên phát kháng steroid và XHCTKTTP: lui bệnh hoàn toàn hoặc một phần trong 46% trường hợp điều trị cyclosporine so với 33% trường hợp điều trị MMF và dexamethasone liều cao. Tuy nhiên, sự khác biệt là không có ý nghĩa, có lẽ do cỡ mẫu nghiên cứu nhỏ đã cản trở việc phát hiện sự khác biệt của một hiệu quả điều trị trung bình(5). Hiệu quả của MMF cũng được chứng minh là kém hơn tacrolimus trong duy trì lui bệnh trẻ HCTH kháng steroid trong một nghiên cứu ngẫu nhiên có nhóm chứng, nhãn mở. Bệnh nhân lui bệnh hoàn toàn hoặc một phần sau 6 tháng điều trị bằng tacrolimus được phân ngẫu nhiên thành 2 nhóm: 44,8% nhóm điều trị MMF so với 90,3% nhóm điều trị tacrolimus có kết cục thuận lợi (lui bệnh kéo dài, tái phát không thường xuyên) lúc 12 tháng, có ý nghĩa thống kê(13). Một nghiên cứu quan sát kết hợp cyclosporin 5mg/kg/ngày, MMF 30 mg/kg/ngày và prednisone giảm liều cho 23 trẻ HCTH kháng steroid và cyclosporin đã được báo cáo. Tỷ lệ lui bệnh hoàn toàn và một phần sau 6 tháng điều trị lần lượt là 47,82% và 8,7%. Lui bệnh do MMF kết hợp với cyclosporin trong một số lượng đáng kể HCTH kháng steroid và cyclosporin và lui bệnh được duy trì với cyclosporin liều thấp(10). Trong 10 ca HCTH kháng cyclosporine và tacrolimus của chúng tôi, điều trị kết hợp tacrolimus với MMF và prednisone có tỷ lệ lui bệnh ban đầu sau 6 tháng là 60% (lui bệnh hoàn toàn 40% và lui bệnh một phần 20%). Chúng tôi chỉ sử dụng MMF kết hợp prednisone cho các trường hợp có dấu hiệu ngộ độc mạn với CNI hoặc các trường hợp lệ thuộc CNI để duy trì lui bệnh mà không dựa vào CNI. Tỷ lệ sống không BTGĐC của HCTH kháng steroid sau 5 năm, 10 năm và 15 năm trong một số nghiên cứu đoàn hệ là khác nhau tùy vào dân số nghiên cứu: 78%, 58% và 53% trong 78 trẻ châu Âu(7); 71,5%, 58,45 và 55,3% trong 136 trẻ em Brazil(17); 74%, 58% và 48% trong 1354 trẻ từ một trang web quốc tế về HCTH nguyên phát kháng steroid(14). Trong nghiên cứu của chúng tôi, tỷ lệ sống không BTGĐC lúc 5 năm là 96% và 10 năm là 89,1%. 50% bệnh nhân nghiên cứu tiến tới BTGĐC sau thời gian theo dõi khoảng 160 tháng. Mặc dù phân tích đơn biến ghi nhận các yếu tố nguy cơ liên quan tiến triển đến BTGĐC gồm cao huyết áp, tiểu máu lúc khởi phát, kháng steroid sớm và không lui bệnh với các thuốc ức chế miễn dịch, chỉ có yếu tố đáp ứng điều trị với thuốc ức chế miễn dịch là yếu tố nguy cơ duy nhất của BTGĐC trong mô hình hồi quy đa biến Cox. Đáp ứng với thuốc ức chế miễn dịch là yếu tố tiên đoán mạnh nhất cho kết cục thận thuận lợi(14,17). Nguy cơ STGĐC tăng 150% ở những bệnh nhân có chẩn đoán do gien và giảm gần 87% ở những bệnh nhân lui bệnh hoàn toàn và gần 50% ở những người lui bệnh một phần do đáp ứng điều trị ức chế miễn dịch tích cực trong năm đầu(14). Zagury A cũng nhận thấy những bệnh nhân kháng cyclosporin có khuynh hướng phát triển BTGĐC gấp 4,3 lần những bệnh nhân đáp ứng Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 34 cyclosporin(17). Dù đạt được lui bệnh ngắn hạn với điều trị CNI, một tỷ lệ đáng kể bệnh nhân vẫn có thể tiến triển đến BTGĐC, liên quan với các đợt tái phát của tổn thương thận cấp(1). KẾT LUẬN Nghiên cứu của chúng tôi góp phần hiểu biết thêm về điều trị HCTH nguyên phát kháng steroid ở trẻ em Việt Nam, nhấn mạnh tầm quan trọng của đáp ứng với điều trị ức chế miễn dịch để làm chậm tiến triển đến BTGĐC. Dù có một số hạn chế như thiết kế hồi cứu, đơn trung tâm, chưa thực hiện phân tích đột biến gien gây bệnh liên quan tới HCTH, nghiên cứu này có thể là tiền đề cho các nghiên cứu tiền cứu tiếp theo, so sánh các thuốc ức chế miễn dịch khác nhau trong điều trị HCTH nguyên phát kháng steroid, nhằm đạt được hiệu quả điều trị tối ưu và giảm được nguy cơ tiến triển đến BTGĐC. TÀI LIỆU THAM KHẢO 1. Beins NT, Dell KM (2015). “Long-term outcomes in children with steroid-resistant nephrotic syndrome treated with calcineurines inhibitors”. Front Pediatr, 3:104 – 109. 2. Bhimma R, Adhikari M, Asharam K, Connolly C (2006). “Management of steroid-resistant focal segmental glomerulosclerosis in children using tacrolimus”. Am J Nephrol, 26(6):544–551. 3. Buscher AK, Kranz B, Buscher R, et al (2010). “Immunosuppression and renal outcome in congenital and pediatric steroid resistant nephrotic syndrome”. Clin J Am Soc Nephrol, 5:2075– 2084. 4. Choudhry S, Bagga A, Hari P, et al (2009). “Efficacy and safety of tacrolimus versus cyclosporine in children with steroid- resistant nephrotic syndrome: a randomized controlled trial”. Am J Kidney Dis, 53(5):760–769. 5. Gipson DS, Trachtman H, Kaskel FJ, et al (2011). “Clinical trial of focal segmental glomerulosclerosis in children and young adults”. Kidney Int, 80(8):868–878. 6. Lombel RM, Hodson EM, Gipson DS (2013). “Treatment of steroid resistant nephrotic syndrome in children: new guidelines from KDIGO”. Pediatr Nephrol, 28(3):409–414. 7. Mekahli D, Liutkus A, Ranchin B, et al (2009). “Long-term outcome of idiopathic steroid-resistant nephrotic syndrome: A multicenter study”. Pediatr Nephrol, 24:1525–1532. 8. Niaudet P (1994). “Treatment of childhood steroid-resistant idiopathic nephrosis with a combination of cyclosporine and prednisone. French Society of Pediatric Nephrology”. J Pediatr, 125(6 Pt 1):981–986. 9. Niaudet P, Boyer O (2016). “Idiopathic nephrotic syndrome in children: clinical aspects”, in: Ellis D. Avner, William E. Harmonm, Patric Niaudet. Pediatric Nephrology, pp.839–882. Verlag Berlin Heidelberg, Berlin. 10. Nikibakhsh AA, Mahmoodzadeh H, Karamyyar M, et al (2011). “Treatment of steroid and cyclosporine-resistant idiopathic nephrotic syndrome in children”. International Journal of Nephrology, doi: 10.4061/2011/930965. 11. Plank C, Kalb V, Hinkes B, et al (2008). “Cyclosporine A is superior to cyclophosphamide in children with steroid-resistant nephrotic syndrome – a randomized controlled multicentre trial by the Arbeitsgemeinschaft fur Padiatrische Nephrologie”. Pediatr Nephrol, 23(9):1483 – 1493. 12. Shah SSH, Hafeez F (2016). “Comparision of efficacy of tacrolimus versus cyclosporine in childhood steroid-resistant nephrotic syndrome”. Journal of the College of Physicians and Surgeons Pakistan, 26(7):589 – 593. 13. Sinha A, Gupta A, Kalaivani M, et al (2017). “Mycophenolate mofetil is inferior to tacrolimus in sustaining remission in children with idiopathic steroid –resistant nephrotic syndrome”. Kidney International, pp.248-257. 14. Trautmann A, Schnaidt S, Lipska-Zietkiewicz BS, et al (2017). “Long-term outcome of Steroid-resistant nephrotic syndrome in children”. J Am Soc Nephrol, 28:3055–3065. 15. Wang W, Xia Y, Mao J, et al (2012). “Treatment of tacrolimus or cyclosporine A in children with idiopathic nephrotic syndrome”. Pediatr Nephrol, 27(11):2073–2079. 16. Yap HK, Resontoc LPR, Ng KH (2015). “Chronic kidney disease staging”, in: Yap HK, Liu ID, Ng KH. Pediatric Nephrology, pp.311–313. Children's Kidney Centre, Singapore 17. Zagury A, Oliveira AL, Montalvao JA, et al (2013). “Steroid- resistant idiopathic nephrotic syndrome in children: Long-term follow-up and risk factors for end-stage renal disease”. J Bras Neurol, 35(3):191–199. Ngày nhận bài báo: 20/07/2019 Ngày phản biện nhận xét bài báo: 30/07/2019 Ngày bài báo được đăng: 05/09/2019
File đính kèm:
 hoi_chung_than_hu_nguyen_phat_khang_steroid_o_tre_em_theo_do.pdf
hoi_chung_than_hu_nguyen_phat_khang_steroid_o_tre_em_theo_do.pdf

