Hội chứng thận hư khó điều trị ở trẻ em: Cập nhật và thực tiễn lâm sàng
Hội chứng thận hư kháng trị (Hội chứng thận hư lệ thuộc liều cao, hội chứng thận hư tái phát thường
xuyên, hội chứng thận hư kháng steroid) là một bệnh lý phức tạp, có tỷ lệ dẫn đến bệnh thận mãn giai đoạn cuối
cao nên là một thách thức cho các Bác sĩ thận Nhi trong việc tiếp cận chẩn đoán và chọn lựa phác đồ điều trị phù
hợp cho từng bệnh nhân. Các nghiên cứu cập nhật trên thế giới và các kinh nghiệm điều trị hiện nay của bệnh lý
này tại bệnh viện Nhi Đồng 1 cung cấp một số nhận định như sau: (a)Phác đồ điều trị prednisone cần từ 4-6
tuần mỗi ngày, sau đó là uống 6 tuần cách ngày; (b)Đối với các trường hợp hội chứng thận hư tái phát thường
xuyên nên bắt đầu điều trị prednisone mỗi ngày từ 5-7 ngày khi có triệu chứng nhiễm trùng hô hấp trên; (c) Đối
với các hội chứng thận hư tái phát thường xuyên, các khuyến cáo và kinh nghiệm lâm sàng nên lựa chọn
cyclosporine (có hiện tượng tái phát sau ngưng Cyclosporine) hoặc MMF (ít tác dụng phụ hơn)

Trang 1

Trang 2

Trang 3
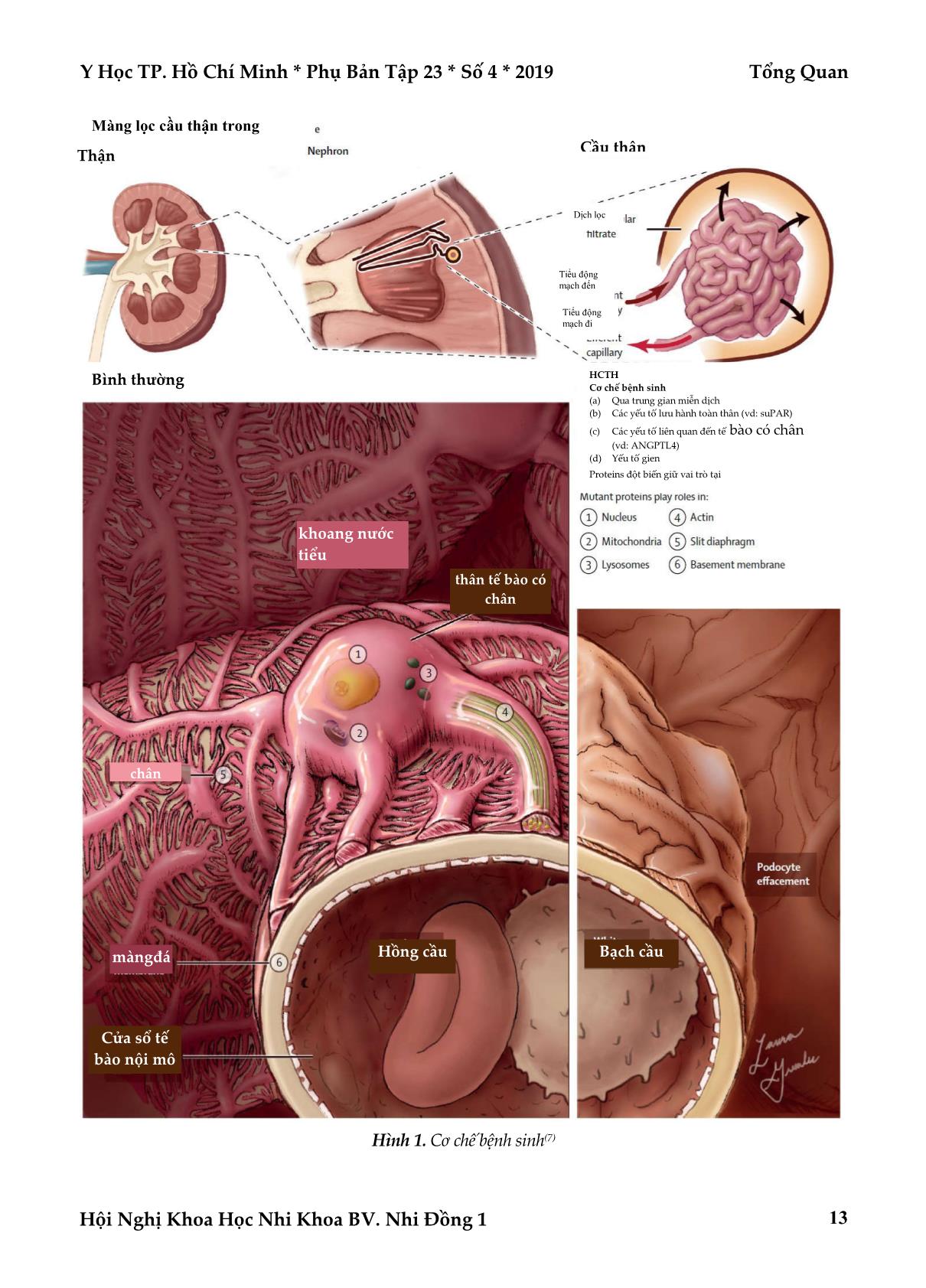
Trang 4
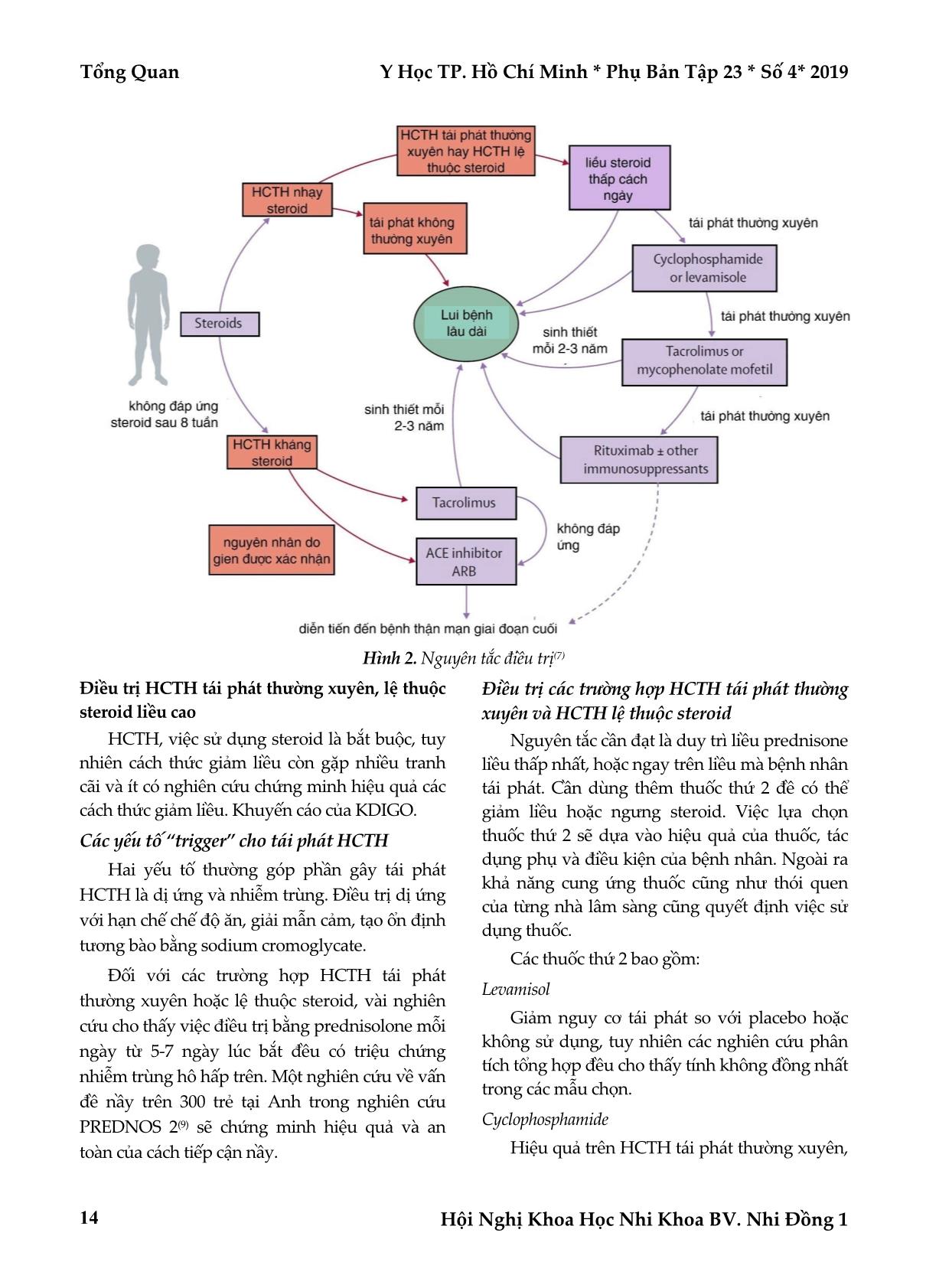
Trang 5

Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Hội chứng thận hư khó điều trị ở trẻ em: Cập nhật và thực tiễn lâm sàng

Tổng Quan Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4* 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 10 HỘI CHỨNG THẬN HƯ KHÓ ĐIỀU TRỊ Ở TRẺ EM: CẬP NHẬT VÀ THỰC TIỄN LÂM SÀNG Huỳnh Thoại Loan* TÓM TẮT Hội chứng thận hư kháng trị (Hội chứng thận hư lệ thuộc liều cao, hội chứng thận hư tái phát thường xuyên, hội chứng thận hư kháng steroid) là một bệnh lý phức tạp, có tỷ lệ dẫn đến bệnh thận mãn giai đoạn cuối cao nên là một thách thức cho các Bác sĩ thận Nhi trong việc tiếp cận chẩn đoán và chọn lựa phác đồ điều trị phù hợp cho từng bệnh nhân. Các nghiên cứu cập nhật trên thế giới và các kinh nghiệm điều trị hiện nay của bệnh lý này tại bệnh viện Nhi Đồng 1 cung cấp một số nhận định như sau: (a)Phác đồ điều trị prednisone cần từ 4-6 tuần mỗi ngày, sau đó là uống 6 tuần cách ngày; (b)Đối với các trường hợp hội chứng thận hư tái phát thường xuyên nên bắt đầu điều trị prednisone mỗi ngày từ 5-7 ngày khi có triệu chứng nhiễm trùng hô hấp trên; (c) Đối với các hội chứng thận hư tái phát thường xuyên, các khuyến cáo và kinh nghiệm lâm sàng nên lựa chọn cyclosporine (có hiện tượng tái phát sau ngưng Cyclosporine) hoặc MMF (ít tác dụng phụ hơn). Từ khóa: hội chứng thận hư khó trị, thuốc ức chế miễn dịch ABSTRACT INTRACTABLE NEPHROTIC SYNDROME: UPDATES AND CLINICAL PRACTICES Huynh Thoai Loan * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 4 - 2019: 10 – 16 Intractable nephrotic syndrome (nephrotic syndrome due to high dose dependence, frequent relapse nephrotic syndrome, steroids-resistant nephrotic syndrome) is a complex disease, with the high rate leading to end-stage chronic kidney disease should be a challenge for pediatric nephrologist in approaching diagnosis and choosing appropriate treatment regimen for each patient. The updated studies in the world and the current treatment experience of this disease at Children's Hospital 1 provide some comments as follows: (a) Prednisone treatment regimens need 4-6 weeks a day, followed by a 6-week alternative day; (b) For frequent recurrent nephrotic syndrome, start treatment with prednisone every day. 5-7 days for symptoms of upper respiratory infection; (c) For frequent relapse nephrotic syndromes, recommendations and clinical experience should choose cyclosporine (relapse after discontinuation) or MMF (fewer side effects). Key words: intractable nephrotic syndrome, chidlren ĐẶT VẤN ĐỀ Hội chứng thận hư (HCTH) là một bệnh lý hiếm gặp ở trẻ em, suất độ mới mắc là 1-15/ 100.000 trẻ, thay đổi theo chủng dân và vùng miền trên thế giới. Tại bệnh viện Nhi Đồng 1, hàng năm có gần 300 trường hợp HCTH mới được chẩn đoán. Nguyên nhân gây ra HCTH vẫn chưa được biết, nhưng cơ chế bệnh sinh của hội chứng nầy được cho là liên quan đến rối loạn điều hòa miễn dịch, các yếu tố lưu hành toàn thân, hoặc các bất thường về cấu trúc bẩm sinh(7). Nền tảng của điều trị HCTH ở trẻ em là prednisone, đa số trường hợp đều đáp ứng tốt, tuy nhiên có một tỷ lệ không nhỏ các trẻ có HCTH tái phát thường xuyên, lệ thuốc thuốc prednisone liều cao hay là kháng trị. Đối với các trường hợp điều trị khó khăn như vậy, nhiễm trùng, thuyên tắc tĩnh mạch do huyết khối là *Bệnh viện đa khoa quốc tế Vinmec Central Park Tác giả liên lạc: PGS.TS.BS. Huỳnh Thoại Loan ĐT: 0918729603 Email: huynhthoailoan@gmail.com Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Tổng Quan Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 11 những biến chứng thường gặp và làm gia tăng nguy cơ tổn thương thận cấp. HCTH khó trị (bao gồm HCTH tái phát thường xuyên, HCTH lệ thuốc steroid liều cao và HCTH kháng steroid) luôn là một thách thức cho các bác sĩ thận nhi, về cách thức tiếp cận, chọn lựa các phương pháp điều trị tối ưu trên từng các thể riêng biệt. Tại Việt nam, khi việc chẩn đoán sớm các trường hợp HCTH khó điều trị, cũng như các hạn chế về phương tiện cần thiết (xét nghiệm đột biến gien, sinh thiết thận) cũng như việc tiếp cận các thuốc điều trị bằng ức chế miễn dịch còn nhiều khó khăn.Bài viết nầy nhằm cung cấp một cái nhìn cập nhật về bệnh lý nầy trên thế giới cũng như gợi ý một số hướng giải quyết khả thi theo tình hình thực tế tại Việt Nam. TỔNG QUAN CẬP NHẬT MỘT SỐ KHÁI NIỆM VỀ HCTH Chẩn đoán Chẩn đoán HCTH ở trẻ em Thường đơn giản với các định nghĩa tương đối rõ ràng. Việc cần thiết là:nhận diện và phân loại chính xác các “phân nhóm” của HCTH(5) Phù và bài xuất protein niệu > 40 mg/m2 da/giờ hoặc tỷ số protein/creatinine ≥2000 mg/g (≥200 mg/mmol) hoặc > 3+ protein trên xét nghiệm tổng phân tích nước tiểu (TPTNT) và albumin huyết thanh <2,5 g/dl. Lui bệnh TPTNT: đạm niệu vết hoặc âm tính. Protein niệu <4 mg/m2 da/giờ hoặc tỷ số protein/creatinine <200 mg/g (20 mg/mmol). Tái phát TPTNT: đạm niệu 3+ hoặc 4+ Protein niệu > 40 mg/m2 da/giờ hoặc tỷ số protein/creatinine >200 mg/g (20 mg/mmol) trong 3 ngày liên tiếp. HCTH tái phát thường xuyên ≥2 lần trong vòng 6 tháng sau lần đáp ứng đầu tiên hoặc >4 lần trong bất kỳ giai đoạn 12 tháng nào. HCTH lệ thuộc steroid Khi tái phát hơn 2 lần trong giai đoạn giảm liều cách ngày hoặc khi ngưng thuốc. HCTH kháng steroid Vẫn tiểu protein sau 8 tuần sử dụng prednisone 60 mg/m2 da hoặc 2 mg/kg, sau khi đảm bảo không có tình trạng nhiễm trùng đi kèm và bệnh nhân có uống thuốc đầy đủ. Một số xét nghiệm Thường quy TPTNT, protein niệu 24 giờ, điện giải đồ, albumin máu, protein huyết tương, chức năng thận, cholesterol máu. Khi nghi ngờ có kèm hội chứng viêm cầu thận C3, C4, Immunoglobulin máu, ASO, anti Ds- DNA, ANA, anti neutrophil cytoplasmic antibodies, viêm gan siêu vi B, C HIV, giang mai, lao (tùy bệnh cảnh lâm sàng gợi ý). Xét nghiệm đột biến gien Tiền sử gia đình có HCTH, HCTH bẩm sinh (xuất hiện dưới 3 tháng tuổi), HCTH khởi phát dưới 12 tháng tuổi, HCTH không đáp ứng với điều trị steroid, rối loạn chức năng thận kéo dài, lâm sàng gợi ý một hội chứng nào đó. Chỉ định sinh thiết thận HCTH trẻ 12 tuổi, tăng creatine máu máu kéo dài, tiểu máu đại thể hoặc tiểu máu vi thể quan trọng, giảm bổ thể máu, các chỉ điểm gợi ý một bệnh lý tự miễn, cao huyết áp, nhiễm trùng liên quan viêm gan siêu vi B, C hoặc lao, cao huyết áp, HCTH kháng steroid. Cơ chế bệnh sinh của HCTH Cơ chế bệnh sinh của HCTH bào gồm sự phối hợp của 4 yếu tố: Qua cơ chế miễn dịch. Các yếu tố lưu hành toàn thân (ví dụ: suPAR-). Các yếu tố liến quan đến tế bào có chân (ví dụ: ANGPTL4-angiopoietin-like 4). Tổng Quan Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4* 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 12 Yếu tố di truyền: Protein ở các vị trí sau có thể có đột biến: nhân, ty lạp thể, lysosome, actin, màng đáy, slit diaphgram (Hình 1). Các biến chứng của HCTH Nhiễm trùng Là một trong những biến chứng thường gặp và gây nguy hiểm của HCTH, do hiện tượng mất các kháng thể IgG và các bổ thể. Viêm phúc mạc nguyện phát (đặc biệt xảy ra khi albumine máu <15g/l), viêm phổi, viêm mô tế bào và thường do các tác nhân Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Staphylococci, Streptococci nhóm A. Vì vậy các khuyến cáo là nên tiêm chủng vắc xin phế cầu cho các trẻ HCTH(3,8). Bên cạnh đó, nhiễm virus Varicella Zoster cũng khá thường gặp ở trẻ bị HCTH, tuy nhiên viêc tiêm phòng virus nầy chỉ an toàn khi trẻ trong giai đoạn lui bệnh hay dùng liều steroid liều thấp cách ngày. Thuyên tắc tĩnh mạch Trẻ bị HCTH luôn có tình trạng tăng đông, gia tăng nguy cơ huyết khối thuyên tắc xoang tĩnh mạch não, thuyên tắc tĩnh mạch phổi, thuyên tắc tĩnh mạch thận. Cơ chế bệnh sinh của hiện tượng nầy bao gồm do nhiều yếu tố: bất thường kết tập tiểu cầu, tăng các yếu tố tăng đông (yếu tố V & VIII), mất các yếu tố kháng đông trong nước tiểu (antithrombin III, protein C & S), tình trạng cô đặc máu(6). Suất độ gặp thuyên tắc của các trẻ bị HCTH là 3%. Các dữ kiện chứng cớ không đủ thuyết phục để tiến hành điều trị dự phòng thuyên tắc cho các bệnh nhân HCTH có nguy cơ. Tổn thương thận cấp Tổn thương thận cấp thường ít được đánh giá đầy đủ, là một trong 3 biến chứng thường gặp nhất của HCTH. Một nghiên cứu đa trung tâm tại Mỹ vừa công bố yếu tố nguy cơ của tình trạng nầy khi có kết hợp: nhiễm trùng, dùng thuốc gây độc thận và trên bệnh nhân HCTH kháng thuốc. Việc sử dụng thuốc lợi tiểu trên trẻ cô đặc máu và giảm thể tích tuần hoàn rất dễ thúc đẩy tổn thương thận cấp. Bên cạnh đó, các yếu tố như: thuyên tắc tĩnh mạch thận, nhiễm trùng huyết, và viêm thận mô kẽ do thuốc cũng là những yếu tố góp phần gây tổn thương thận cấp. Rối loạn lipid máu HCTH kèm các thay đổi bất thường về lipid máu, gồm tăng cholesterole máu, tăng triglyceride, và các thay đổi về lipoprotein máu khác. Bất thường lipid máu chủ yếu liên quan đến việc mất các protein quan trọng trong nước tiểu gồm albumin máu, cũng như việc gia tăng triglyceride bù trừ việc giảm protein. Việc sử dụng các thuốc làm giảm lipid máu chỉ được khuyến cáo đối với trẻ trên 10 tuổi, có thời gian bệnh kéo dài và mức tăng lipid máu nặng, tuy nhiên cần kiểm tra chức năng gan và creatinine kinase trước và sau 4 tuần điều trị. ĐIỀU TRỊ HCTH Ở TRẺ EM Nguyên tắc điều trị (Hình 2) Điều trị HCTH lần đầu Prednisone (prednisolone) mỗi ngày từ 4-6 tuần, sau đó là ít nhất 6 tuần cách ngày. Giới thiệu các protocole điều trị trên thế giới như Hình 2. Đến nay, các nghiên cứu từ Cochrane gợi ý việc điều trị thời gian 6 tháng thì tối ưu hơn điều trị thời gian từ 2-3 tháng. Nghiên cứu đa trung tâm trên 700 trẻ cho thấy việc điều trị kéo dài không làm giảm tỷ lệ tái phát thường xuyên, hoặc tỷ lệ HCTH lệ thuộc steroid và HCTH kháng trị. Vì vậy các khuyến cáo sau nầy không đề nghị kéo dài thời gian điều trị 6 tháng. Việc sử dụng steroid kéo dài gây ra nhiều biến chứng như: đục thủy tinh thể, tăng nhãn áp, loãng xương, hoại tử đầu xương đùi, thay đổi tính khí. Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Tổng Quan Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 13 Hình 1. Cơ chế bệnh sinh(7) Thận Màng lọc cầu thận trong HCTH HCTH Cơ chế bệnh sinh (a) Qua trung gian miễn dịch (b) Các yếu tố lưu hành toàn thân (vd: suPAR) (c) Các yếu tố liên quan đến tế bào có chân (vd: ANGPTL4) (d) Yếu tố gien Proteins đột biến giữ vai trò tại Cầu thận Dịch lọc Tiểu động mạch đến Tiểu động mạch đi khoang nước tiểu thân tế bào có chân chân Hồng cầu Bạch cầu màngđá y Cửa sổ tế bào nội mô Bình thường Tổng Quan Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4* 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 14 Hình 2. Nguyên tắc điều trị(7) Điều trị HCTH tái phát thường xuyên, lệ thuộc steroid liều cao HCTH, việc sử dụng steroid là bắt buộc, tuy nhiên cách thức giảm liều còn gặp nhiều tranh cãi và ít có nghiên cứu chứng minh hiệu quả các cách thức giảm liều. Khuyến cáo của KDIGO. Các yếu tố “trigger” cho tái phát HCTH Hai yếu tố thường góp phần gây tái phát HCTH là dị ứng và nhiễm trùng. Điều trị dị ứng với hạn chế chế độ ăn, giải mẫn cảm, tạo ổn định tương bào bằng sodium cromoglycate. Đối với các trường hợp HCTH tái phát thường xuyên hoặc lệ thuộc steroid, vài nghiên cứu cho thấy việc điều trị bằng prednisolone mỗi ngày từ 5-7 ngày lúc bắt đều có triệu chứng nhiễm trùng hô hấp trên. Một nghiên cứu về vấn đề nầy trên 300 trẻ tại Anh trong nghiên cứu PREDNOS 2(9) sẽ chứng minh hiệu quả và an toàn của cách tiếp cận nầy. Điều trị các trường hợp HCTH tái phát thường xuyên và HCTH lệ thuộc steroid Nguyên tắc cần đạt là duy trì liều prednisone liều thấp nhất, hoặc ngay trên liều mà bệnh nhân tái phát. Cần dùng thêm thuốc thứ 2 đề có thể giảm liều hoặc ngưng steroid. Việc lựa chọn thuốc thứ 2 sẽ dựa vào hiệu quả của thuốc, tác dụng phụ và điều kiện của bệnh nhân. Ngoài ra khả năng cung ứng thuốc cũng như thói quen của từng nhà lâm sàng cũng quyết định việc sử dụng thuốc. Các thuốc thứ 2 bao gồm: Levamisol Giảm nguy cơ tái phát so với placebo hoặc không sử dụng, tuy nhiên các nghiên cứu phân tích tổng hợp đều cho thấy tính không đồng nhất trong các mẫu chọn. Cyclophosphamide Hiệu quả trên HCTH tái phát thường xuyên, Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Tổng Quan Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 15 ít hiệu quả đối với HCTH lệ thuộc steroid, tuy nhiên trong các nghiên cứu này cho thấy có sự chồng lấp tromg việc phân loại. Cyclosporine Hiệu quả đối với HCTH tái phát thường xuyên và HCTH lệ thuộc steroid, tuy nhiên đa số bệnh nhân tái phát sau khi ngưng cyclosporine (lệ thuộc cyclosporine). Tacrolimus Vài nghiên cứu hàng loạt ca cho thấy hiệu quả trên HCTH tái phát thường xuyên và HCTH lệ thuộc steroid, nhưng không có các nghiên cứu RCT. Mycophenolate mofetil Ít hiệu quả hơn so với cyclosporine, nhưng ít tác dụng phụ hơn. Rituximab RTX và prednisone, calcineurine inhibitor liều thấp (không dưới liều chuẩn) giúp duy trì thời gian không tái phát (lệ thuộc 2 thuốc trên), và bệnh nhân có thể ngưng 2 thuốc nầy trong một khoảng thời gian. Hiệu quả đối với các trường hợp HCTH tái phát thường xuyên và HCTH lệ thuộc steroid phức tạp, tuy nhiên gần như tất cá bệnh nhân đều tái phát sau 19 tháng ngưng RTX. Mizoribine Không hiệu quả trên HCTH lệ thuộc steroid, tuy nhiên trên nhóm bệnh nhân dưới 10 tuổi hoặc nhỏ tuổi hơn cho thấy tỷ lệ tái phát ở nhóm dùng mizoribine hơn nhóm placebo. Tại Việt Nam, việc chọn lựa tùy thuộc vào khả năng cung ứng thuốc, điều kiện kinh tế gia đình, tình trạng bệnh nhân chúng tôi gợi ý các bạn tham khảo một số phác đồ điều trị tại Việt nam như sau (phác đồ Bệnh viện Nhi Đồng 1) cũng như một số tranh cãi về HCTH khó điều trị như sau: Chỉ định sinh thiết thận trước khi quyết định sử dụng thuốc thứ 2, thời điểm sinh thiết thận lập lại. Giá trị quyết định chọn loại thuốc thứ 2 của các sang thương giải phẫu bệnh. Thời gian “an toàn” để quyết định ngưng thuốc thứ 2, cũng như ngưng steroid. Phác đồ “chuẩn” đối với các trường hợp có nguy cơ tái phát, trên nhóm bệnh nhân thường có nhiễm trùng hô hấp trên tái phát, hay cơ địa dị ứng. Chỉ định sử dụng các thuốc làm hạ lipid máu, đặc biệt các trường hợp tăng lipid máu nặng trên trẻ dưới 12 tuổi. Chỉ định “tầm soát” và sử dụng thuốc làm giảm nguy cơ huyết khối tĩnh mạch. Phác đồ điều trị những trường hợp HCTH thứ phát. CHCTH kháng steroid Việc xác định đột biến gien của tế bào có chân trên bệnh nhân HCTH là cơ sở tiên lượng việc đáp ứng steroid và thuốc ức chế calcineurine qua nhiều nghiên cứu mới(1,2). HCTH kháng trị nếu không có kèm đột biến gien thì có khả năng lui bệnh hoàn toàn đến 60% và lui bệnh một phần là 19%.Thêm vào đó tỷ lệ bệnh thận mạn giai đoạn cuối ở bệnh nhân có đột biến gien là 71% và không có đột biến gien là 29%. Tỷ lệ thành công của 2 thuốc ức chế calcineurine (cyclosporine & tacrolimus) tương tự nhau. Thời gian điều trị tối ưu cho 2 loại thuốc nầy vẫn chưa được xác định, tuy nhiên theo khuyến cáo của KDIGO, thời gian sử dụng tối thiểu là 12 tháng, và trên thực tế là 24 tháng. KIDIGO cũng khuyến cáo sử dụng ức chế men chuyển và ức chế thụ thể angiotensine II để làm giảm proteine niệu. Cyclophosphamide không có tác dụng trong khi MMF cho thấy hiệu quả rất thấp đối với các trường hợp HCTH kháng steroid. Nghiên cứu thử nghiệm lâm sàng (RCT) mới nhất trên 138 trẻ cho thấy không có sự khác biệt có ý nghĩa về tỷ lệ thuyên giảm hoàn toàn hoặc một phần giữa nhóm điều trị bằng Tổng Quan Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4* 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 16 dexamethasone với MMF so với cyclosporine(4). Các vấn đề còn tranh luận Tập trung vào 3 câu hỏi chính : Ai sẽ mắc HCTH và nguyên nhân tại sao. Sự khác biệt giữa các cá thể mắc bệnh khác nhau về đáp ứng đối với thuốc điều trị. Các yếu tố đặc hiệu thúc đẩy tái phát trên bệnh nhân HCTH. Bên cạnh đó, vẫn còn nhiều bàn cãi và chưa có sự đồng thuận chặt chẽ về: Liều tối ưu của thuốc ức chế calcineurine giúp đưa đến lui bệnh và ngăn ngừa tái phát. Thời gian điều trị “đủ an toàn” của các thuốc ức chế miễn dịch cho các trường hợp HCTH khó trị. Vai trò của MMF và rituximab trong các trường hợp trên. Trong tương lai, rất cần có nhiều nghiên cứu RCT để giúp trả lời các câu hỏi trên, đặc biệt là vai trò và hiệu quả của một số phương pháp điều trị mới: sirolimus, lọc huyết tương, adalimumab, fresolimumab, rosiglitazone, galactose liều cao, ofatumumab. TÀI LIỆU THAM KHẢO 1. Buscher AK, Beck BB, Melk A, et al (2016). Rapid response to cyclosporin A and favorable renal outcome in nongenetic versus genetic steroidresistant nephrotic syndrome. Clin J Am Soc Nephrol, 11:245–53. 2. Buscher AK, Kranz B, Buscher R, et al (2010). Immunosuppression and renal outcome in congenital and pediatric steroid-resistant nephrotic syndrome. Clin J Am Soc Nephrol, 5:2075–84. 3. Gipson DS, Massengill SF, Yao L, et al (2009). Management of childhood onset nephrotic syndrome. Pediatrics, 124:747–57. 4. Gipson DS, Trachtman H, Kaskel FJ, et al (2011). Clinical trial of focal segmental glomerulosclerosis in children and young adults. Kidney Int, 80:868–78. 5. KDIGO (2012). Clinical practice guideline for glomerulonephritis. Kidney Int Suppl, 2:139–274. 6. Kerlin BA, Blatt NB, Fuh B, et al (2009). Epidemiology and risk factors for thromboembolic complications of childhood nephrotic syndrome: a Midwest Pediatric Nephrology Consortium (MWPNC) study. J Pediatr, 155:105–10. 7. Noone DG, Iijima K, Parekh R (2018). Idiopathic nephrotic syndrome in children. Lancet, 392:61–74. 8. Ulinski T, Leroy S, Dubrel M, Danon S, Bensman A (2008). High serological response to pneumococcal vaccine in nephrotic children at disease onset on high-dose prednisone. Pediatr Nephrol, 23:1107–13. 9. Webb NJ, Frew E, Brettell EA, et al (2014). Short course daily prednisolone therapy during an upper respiratory tract infection in children with relapsing steroid-sensitive nephrotic syndrome (PREDNOS 2): protocol for a randomised controlled trial. Trials, 15:147. Ngày nhận bài báo: 20/07/2019 Ngày bài báo được đăng: 05/09/2019
File đính kèm:
 hoi_chung_than_hu_kho_dieu_tri_o_tre_em_cap_nhat_va_thuc_tie.pdf
hoi_chung_than_hu_kho_dieu_tri_o_tre_em_cap_nhat_va_thuc_tie.pdf

