Hội chứng tán huyết tăng urê huyết ở trẻ em: Báo cáo hai trường hợp tại khoa hồi sức tích cực – chống độc bệnh viện Nhi đồng 1
Đặt vấn đề: Hội chứng tán huyết tăng urê máu do nhiễm trùng là một trong những nguyên nhân thường
gặp nhất gây suy thận cấp ở trẻ em. Hàng năm ghi nhận chỉ một vài báo cáo những ca bệnh lẻ tẻ ở Việt Nam. Kết
quả thống kê của đại dịch lớn năm 2011 tại Đức do vi trùng Escherichia coli O104:H4 cho thấy tỉ lệ tử vong cao
nhất ở 2 nhóm bệnh nhân: trẻ nhỏ và người lớn trên 60 tuổi. Do đó, việc chẩn đoán sớm góp phần quan trọng
trong việc can thiệp điều trị kịp thời và cải thiện tỷ lệ tử vong.
Phương pháp nghiên cứu: Mô tả hai trường hợp ca lâm sàng.
Kết quả: Trường hợp thứ nhất: bệnh nhi nữ, 6 tháng tuổi, nằm viện với chẩn đoán: viêm màng não, HUS
do nhiễm phế cầu xâm lấn. Điều trị kháng sinh, chống phù não, lọc máu liên tục. Trường hợp thứ hai: Bệnh nhi
nữ 10 tuổi. Chẩn đoán: thiếu máu tán huyết, suy thận tiến triển nhanh do HUS không điển hình. Điều trị kháng
sinh, thở máy, lọc máu liên tục, hạ áp.Trong thời gian nằm viện, cả 2 trường hợp ghi diễn tiến lâm sàng cải thiện
với điều trị hỗ trợ và lọc máu liên tục. Tình trạng thiếu máu tán huyết vi mạch và giảm tiểu cầu cải thiện sau 3-5
ngày điều trị. Bệnh nhân bắt đầu có nước tiểu và chức năng thận hồi phục sau 4-5 chu kỳ lọc máu liên tục. Cả
hai trường hợp xuất viện không di chứng thần kinh, không diễn tiến đến suy thận mạn tính.
Kết luận: Nhân hai ca lâm sàng trên cho chúng ta thấy được tầm quan trọng của việc nhận biết sớm hội
chứng tán huyết tăng ure huyết do nhiễm trùng là nguyên nhân tán huyết thiếu máu vi mạch (MAHA) và suy
thận cấp ở trẻ em. Dựa trên các phác đồ cập nhật, điều trị nâng đỡ vẫn là phương pháp tiếp cận hiệu quả nhất.

Trang 1

Trang 2
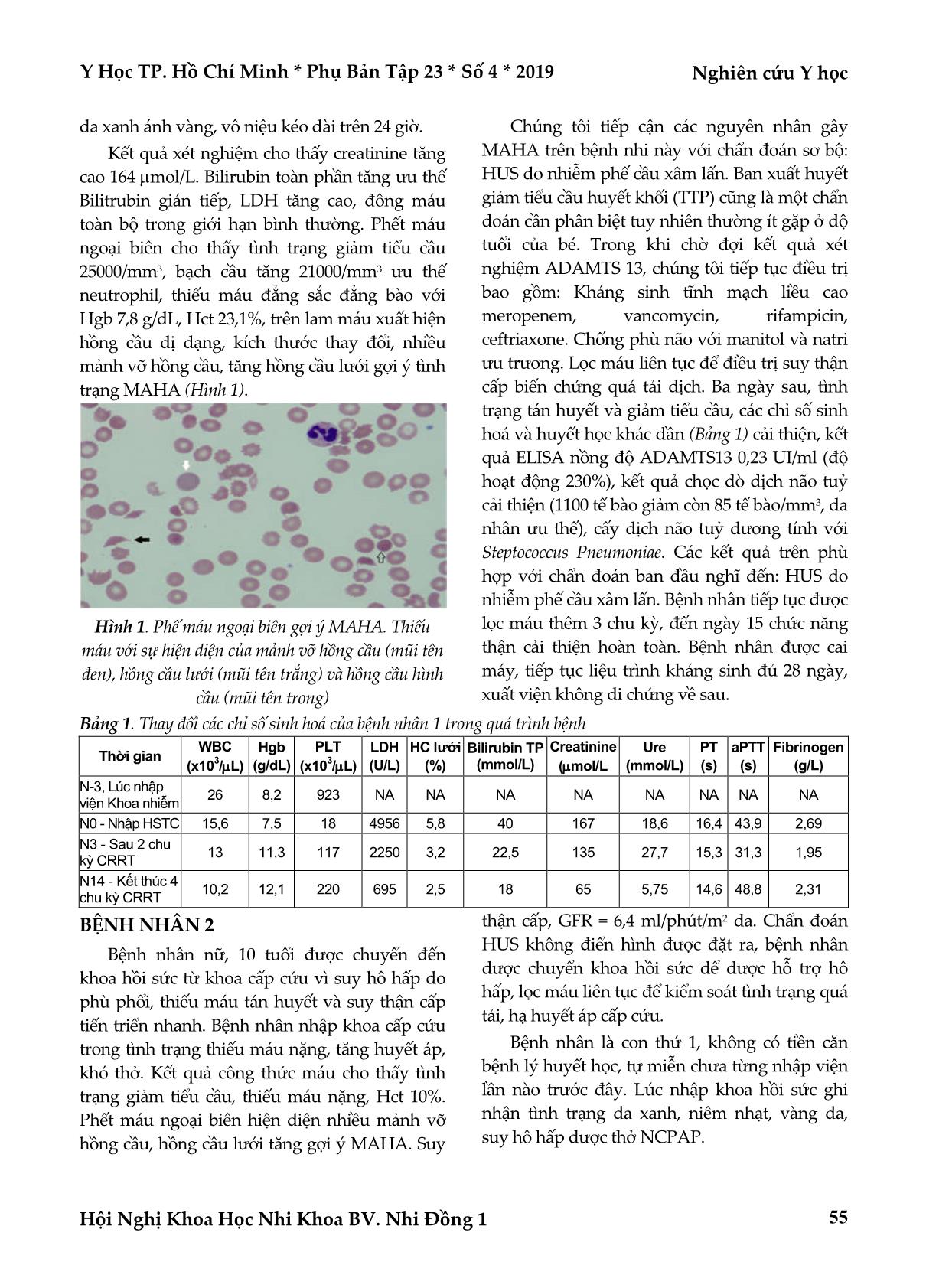
Trang 3
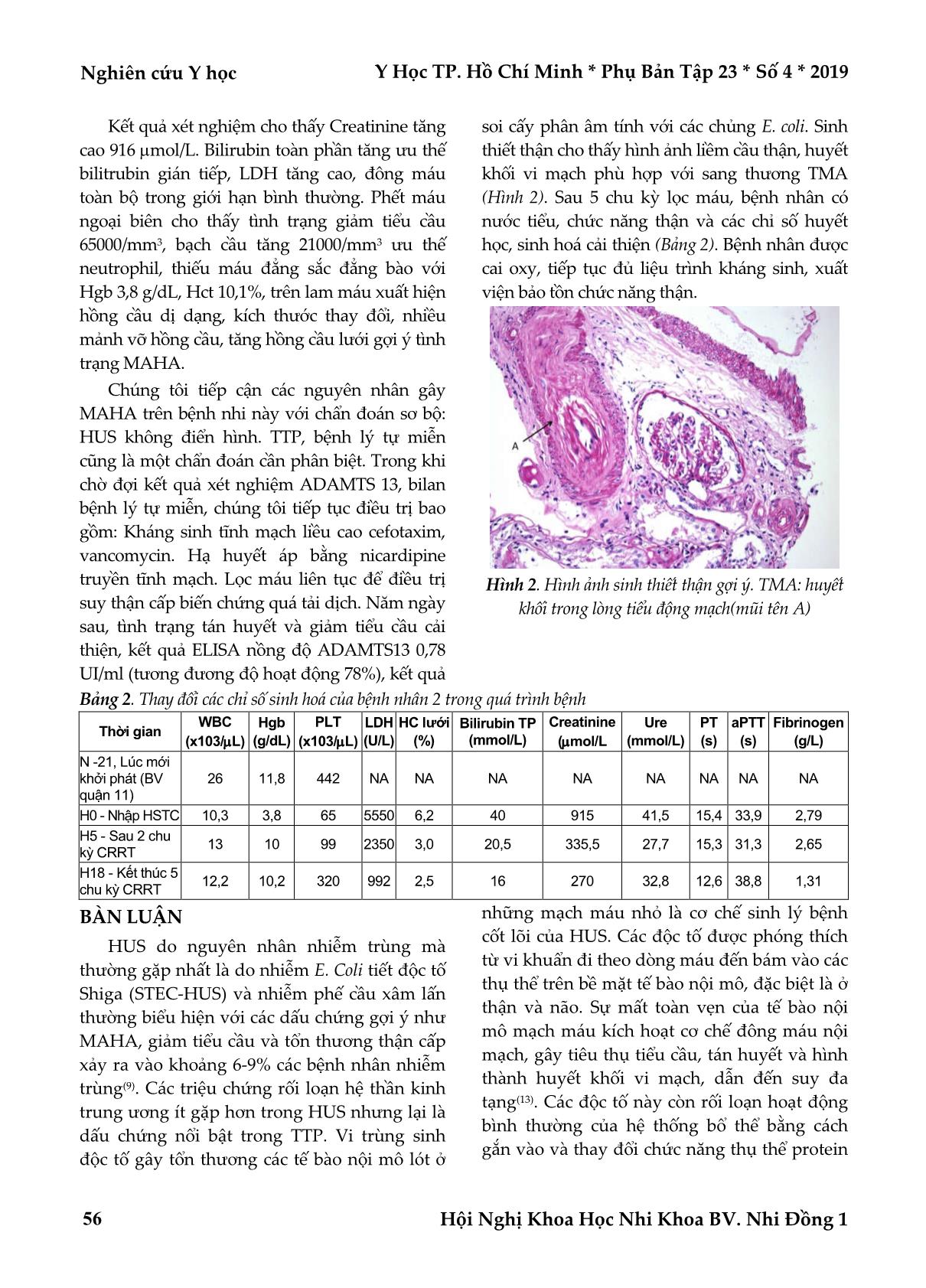
Trang 4

Trang 5

Trang 6
Tóm tắt nội dung tài liệu: Hội chứng tán huyết tăng urê huyết ở trẻ em: Báo cáo hai trường hợp tại khoa hồi sức tích cực – chống độc bệnh viện Nhi đồng 1

Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 53 HỘI CHỨNG TÁN HUYẾT TĂNG URÊ HUYẾT Ở TRẺ EM: BÁO CÁO HAI TRƯỜNG HỢP TẠI KHOA HỒI SỨC TÍCH CỰC – CHỐNG ĐỘC BỆNH VIỆN NHI ĐỒNG 1 Đinh Hoàng Vũ*, Phạm Văn Quang*, Phùng Nguyễn Thế Nguyên*, Võ Thanh Vũ* TÓM TẮT Đặt vấn đề: Hội chứng tán huyết tăng urê máu do nhiễm trùng là một trong những nguyên nhân thường gặp nhất gây suy thận cấp ở trẻ em. Hàng năm ghi nhận chỉ một vài báo cáo những ca bệnh lẻ tẻ ở Việt Nam. Kết quả thống kê của đại dịch lớn năm 2011 tại Đức do vi trùng Escherichia coli O104:H4 cho thấy tỉ lệ tử vong cao nhất ở 2 nhóm bệnh nhân: trẻ nhỏ và người lớn trên 60 tuổi. Do đó, việc chẩn đoán sớm góp phần quan trọng trong việc can thiệp điều trị kịp thời và cải thiện tỷ lệ tử vong. Phương pháp nghiên cứu: Mô tả hai trường hợp ca lâm sàng. Kết quả: Trường hợp thứ nhất: bệnh nhi nữ, 6 tháng tuổi, nằm viện với chẩn đoán: viêm màng não, HUS do nhiễm phế cầu xâm lấn. Điều trị kháng sinh, chống phù não, lọc máu liên tục. Trường hợp thứ hai: Bệnh nhi nữ 10 tuổi. Chẩn đoán: thiếu máu tán huyết, suy thận tiến triển nhanh do HUS không điển hình. Điều trị kháng sinh, thở máy, lọc máu liên tục, hạ áp.Trong thời gian nằm viện, cả 2 trường hợp ghi diễn tiến lâm sàng cải thiện với điều trị hỗ trợ và lọc máu liên tục. Tình trạng thiếu máu tán huyết vi mạch và giảm tiểu cầu cải thiện sau 3-5 ngày điều trị. Bệnh nhân bắt đầu có nước tiểu và chức năng thận hồi phục sau 4-5 chu kỳ lọc máu liên tục. Cả hai trường hợp xuất viện không di chứng thần kinh, không diễn tiến đến suy thận mạn tính. Kết luận: Nhân hai ca lâm sàng trên cho chúng ta thấy được tầm quan trọng của việc nhận biết sớm hội chứng tán huyết tăng ure huyết do nhiễm trùng là nguyên nhân tán huyết thiếu máu vi mạch (MAHA) và suy thận cấp ở trẻ em. Dựa trên các phác đồ cập nhật, điều trị nâng đỡ vẫn là phương pháp tiếp cận hiệu quả nhất. Từ khóa: hội chứng tán huyết tăng urê huyết, tán huyết, bệnh lý vi mạch, trẻ em ABSTRACT HEMOLYTIC UREMIC SYNDROME IN CHILDREN: TWO CASE REPORT AT PEDIATRIC INTENSIVE CARE UNIT IN CHILDREN HOSPITAL 1 Dinh Hoang Vu, Pham Van Quang, Phung Nguyen The Nguyen, Vo Thanh Vu * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 4 - 2019: 53 - 58 Objectives: Hemolytic uremic syndrome (HUS) associated with toxin-producing bacteria has been widely known as a common cause of acute renal failure in children. There are only a few reports of sporadic toxin- producing bacteria-hemolytic uremic syndrome in children in Viet Nam. Analyses from the 2011 outbreak of hemolytic uremic syndrome associated with Escherichia coli O104:H4 in Germany reported that mortality rates are highest in two population: infants and those patients with age > 60-years old. Therefore, early recognizing toxin-producing bacteria-hemolytic uremic syndrome in children can help early introduction of the appropriate therapy and improve prognosis. Method: Two case report. Results: Case 1: six months old girl with diagnosis of meningitis and invasive pneumococcal infection HUS. Treatment consists of IV antibiotic, anti-cerebral edema, continous renal replacement therapy (CRRT). Case 1: 10 *Bệnh viện Nhi Đồng 1 Tác giả liên lạc: ThS.BS. Đinh Hoàng Vũ ĐT: 0902748110 Email: linhphuongquan@gmail.com Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 54 years old girl with diagnosis of hemolytic anemia, rapid progressive renal failure due to atypial HUS. Treatment: antihypertensive, mechanical ventilation, CRRT. With CRRT and supportive treatment, both two cases have dramatic improvement. After 3-5 days, MAHA and thrombocytopenia withdraws and kidney function resolves in 2-3 week (after 4-5 cycles of CRRT). Both two patients discharge without any neurological sequelae nor progress to end stage of renal disease. Conclusion: Our case demonstrates the importance of recognizing toxin-producing bacteria-hemolytic uremic syndrome as an etiology of microangiopathic hemolytic anemia and acute renal failure in children. According to the current literature, supportive care is the best approach for toxin-producing bacteria-hemolytic uremic syndrome. Key words: hemolytic uremic syndrome (HUS), hemolysis, microangiopathy, children ĐẶT VẤN ĐỀ Thiếu máu tán huyết vi mạch (Micro Angiopathic Hemolytic Anemia-MAHA) biểu hiện bằng sự xuất hiện cuả mảnh vỡ hồng cầu trên phết máu ngoại biên, tăng LDH và tắc các mạch máu nhỏ. MAHA và hoạt tính ADAMTS13 bình thường gợi ý đến một nhóm bệnh lý, trong đó thường gặp nhất là hội chứng tán huyết tăng ure máu (Hemolytic Uremic Syndrome-HUS)(3). HUS được chia làm hai dạng chính. HUS điển hình do E.coli tiết độc tố Shiga (Shiga-Toxin-producing Escherichia Coli-STEC) hoặc do nhiễm phế cầu xâm lấn và HUS không điển hình (HUS do rối loạn quá trình k ... về sau. BỆNH NHÂN 1 Bệnh nhân nữ, 6 tháng tuổi được chuyển đến khoa hồi sức từ khoa nhiễm trong tình trạng sốc nhiễm trùng và suy thận cấp đang diễn tiến. Bệnh nhân nhập khoa cấp cứu trong tình trạng co giật toàn thân, sốt cao liên tục, ói nhiều. Sau khi cắt cơ co giật bằng diazepam, chích kháng sinh cefotaxim, hạ sốt, em được chuyển khoa nhiễm với chẩn đoán viêm não màng não. Kết quả chọc dò dịch não tuỷ và CT-scan não xác định tình trạng viêm màng não do Streptococcus pneumoniae biến chứng nhồi máu não vùng đính-chẩm hai bán cầu đại não. Bệnh nhân được điều trị với kháng sinh meropenem, vancomycin, ceftriaxone, rifampicin, chống phù não bằng natri ưu trương, manitol. Tri giác bệnh nhân xấu dần, được đặt nội khí quản chủ động, tụt huyết áp được hồi sức dịch và vận mạch adrenaline, vô niệu trên 12 giờ. Kết quả phết máu ngoại biên cho thấy tiểu cầu giảm và mảnh mỡ hồng cầu gợi ý MAHA. Chẩn đoán HUS do nhiễm phế cầu xâm lấn được đặt ra và bệnh nhân được chuyển khoa hồi sức để tiếp tục điều trị. Bệnh nhân là con thứ 3, không có tiền căn bệnh lý mạn tính, chưa chích ngừa phế cầu, chưa từng nhập viện lần nào trước đây. Lúc nhập khoa hồi sức ghi nhận tình trạng co giật nhẹ, kiểm soát tốt với midazolam truyền tĩnh mạch, Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 55 da xanh ánh vàng, vô niệu kéo dài trên 24 giờ. Kết quả xét nghiệm cho thấy creatinine tăng cao 164 mol/L. Bilirubin toàn phần tăng ưu thế Bilitrubin gián tiếp, LDH tăng cao, đông máu toàn bộ trong giới hạn bình thường. Phết máu ngoại biên cho thấy tình trạng giảm tiểu cầu 25000/mm3, bạch cầu tăng 21000/mm3 ưu thế neutrophil, thiếu máu đẳng sắc đẳng bào với Hgb 7,8 g/dL, Hct 23,1%, trên lam máu xuất hiện hồng cầu dị dạng, kích thước thay đổi, nhiều mảnh vỡ hồng cầu, tăng hồng cầu lưới gợi ý tình trạng MAHA (Hình 1). Hình 1. Phế máu ngoại biên gợi ý MAHA. Thiếu máu với sự hiện diện của mảnh vỡ hồng cầu (mũi tên đen), hồng cầu lưới (mũi tên trắng) và hồng cầu hình cầu (mũi tên trong) Chúng tôi tiếp cận các nguyên nhân gây MAHA trên bệnh nhi này với chẩn đoán sơ bộ: HUS do nhiễm phế cầu xâm lấn. Ban xuất huyết giảm tiểu cầu huyết khối (TTP) cũng là một chẩn đoán cần phân biệt tuy nhiên thường ít gặp ở độ tuổi của bé. Trong khi chờ đợi kết quả xét nghiệm ADAMTS 13, chúng tôi tiếp tục điều trị bao gồm: Kháng sinh tĩnh mạch liều cao meropenem, vancomycin, rifampicin, ceftriaxone. Chống phù não với manitol và natri ưu trương. Lọc máu liên tục để điều trị suy thận cấp biến chứng quá tải dịch. Ba ngày sau, tình trạng tán huyết và giảm tiểu cầu, các chỉ số sinh hoá và huyết học khác dần (Bảng 1) cải thiện, kết quả ELISA nồng độ ADAMTS13 0,23 UI/ml (độ hoạt động 230%), kết quả chọc dò dịch não tuỷ cải thiện (1100 tế bào giảm còn 85 tế bào/mm3, đa nhân ưu thế), cấy dịch não tuỷ dương tính với Steptococcus Pneumoniae. Các kết quả trên phù hợp với chẩn đoán ban đầu nghĩ đến: HUS do nhiễm phế cầu xâm lấn. Bệnh nhân tiếp tục được lọc máu thêm 3 chu kỳ, đến ngày 15 chức năng thận cải thiện hoàn toàn. Bệnh nhân được cai máy, tiếp tục liệu trình kháng sinh đủ 28 ngày, xuất viện không di chứng về sau. Bảng 1. Thay đổi các chỉ số sinh hoá của bệnh nhân 1 trong quá trình bệnh Thời gian WBC (x10 3 /L) Hgb (g/dL) PLT (x10 3 /L) LDH (U/L) HC lưới (%) Bilirubin TP (mmol/L) Creatinine (mol/L Ure (mmol/L) PT (s) aPTT (s) Fibrinogen (g/L) N-3, Lúc nhập viện Khoa nhiễm 26 8,2 923 NA NA NA NA NA NA NA NA N0 - Nhập HSTC 15,6 7,5 18 4956 5,8 40 167 18,6 16,4 43,9 2,69 N3 - Sau 2 chu kỳ CRRT 13 11.3 117 2250 3,2 22,5 135 27,7 15,3 31,3 1,95 N14 - Kết thúc 4 chu kỳ CRRT 10,2 12,1 220 695 2,5 18 65 5,75 14,6 48,8 2,31 BỆNH NHÂN 2 Bệnh nhân nữ, 10 tuổi được chuyển đến khoa hồi sức từ khoa cấp cứu vì suy hô hấp do phù phổi, thiếu máu tán huyết và suy thận cấp tiến triển nhanh. Bệnh nhân nhập khoa cấp cứu trong tình trạng thiếu máu nặng, tăng huyết áp, khó thở. Kết quả công thức máu cho thấy tình trạng giảm tiểu cầu, thiếu máu nặng, Hct 10%. Phết máu ngoại biên hiện diện nhiều mảnh vỡ hồng cầu, hồng cầu lưới tăng gợi ý MAHA. Suy thận cấp, GFR = 6,4 ml/phút/m2 da. Chẩn đoán HUS không điển hình được đặt ra, bệnh nhân được chuyển khoa hồi sức để được hỗ trợ hô hấp, lọc máu liên tục để kiểm soát tình trạng quá tải, hạ huyết áp cấp cứu. Bệnh nhân là con thứ 1, không có tiền căn bệnh lý huyết học, tự miễn chưa từng nhập viện lần nào trước đây. Lúc nhập khoa hồi sức ghi nhận tình trạng da xanh, niêm nhạt, vàng da, suy hô hấp được thở NCPAP. Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 56 Kết quả xét nghiệm cho thấy Creatinine tăng cao 916 mol/L. Bilirubin toàn phần tăng ưu thế bilitrubin gián tiếp, LDH tăng cao, đông máu toàn bộ trong giới hạn bình thường. Phết máu ngoại biên cho thấy tình trạng giảm tiểu cầu 65000/mm3, bạch cầu tăng 21000/mm3 ưu thế neutrophil, thiếu máu đẳng sắc đẳng bào với Hgb 3,8 g/dL, Hct 10,1%, trên lam máu xuất hiện hồng cầu dị dạng, kích thước thay đổi, nhiều mảnh vỡ hồng cầu, tăng hồng cầu lưới gợi ý tình trạng MAHA. Chúng tôi tiếp cận các nguyên nhân gây MAHA trên bệnh nhi này với chẩn đoán sơ bộ: HUS không điển hình. TTP, bệnh lý tự miễn cũng là một chẩn đoán cần phân biệt. Trong khi chờ đợi kết quả xét nghiệm ADAMTS 13, bilan bệnh lý tự miễn, chúng tôi tiếp tục điều trị bao gồm: Kháng sinh tĩnh mạch liều cao cefotaxim, vancomycin. Hạ huyết áp bằng nicardipine truyền tĩnh mạch. Lọc máu liên tục để điều trị suy thận cấp biến chứng quá tải dịch. Năm ngày sau, tình trạng tán huyết và giảm tiểu cầu cải thiện, kết quả ELISA nồng độ ADAMTS13 0,78 UI/ml (tương đương độ hoạt động 78%), kết quả soi cấy phân âm tính với các chủng E. coli. Sinh thiết thận cho thấy hình ảnh liềm cầu thận, huyết khối vi mạch phù hợp với sang thương TMA (Hình 2). Sau 5 chu kỳ lọc máu, bệnh nhân có nước tiểu, chức năng thận và các chỉ số huyết học, sinh hoá cải thiện (Bảng 2). Bệnh nhân được cai oxy, tiếp tục đủ liệu trình kháng sinh, xuất viện bảo tồn chức năng thận. Hình 2. Hình ảnh sinh thiết thận gợi ý. TMA: huyết khối trong lòng tiểu động mạch(mũi tên A) Bảng 2. Thay đổi các chỉ số sinh hoá của bệnh nhân 2 trong quá trình bệnh Thời gian WBC (x103/L) Hgb (g/dL) PLT (x103/L) LDH (U/L) HC lưới (%) Bilirubin TP (mmol/L) Creatinine (mol/L Ure (mmol/L) PT (s) aPTT (s) Fibrinogen (g/L) N -21, Lúc mới khởi phát (BV quận 11) 26 11,8 442 NA NA NA NA NA NA NA NA H0 - Nhập HSTC 10,3 3,8 65 5550 6,2 40 915 41,5 15,4 33,9 2,79 H5 - Sau 2 chu kỳ CRRT 13 10 99 2350 3,0 20,5 335,5 27,7 15,3 31,3 2,65 H18 - Kết thúc 5 chu kỳ CRRT 12,2 10,2 320 992 2,5 16 270 32,8 12,6 38,8 1,31 BÀN LUẬN HUS do nguyên nhân nhiễm trùng mà thường gặp nhất là do nhiễm E. Coli tiết độc tố Shiga (STEC-HUS) và nhiễm phế cầu xâm lấn thường biểu hiện với các dấu chứng gợi ý như MAHA, giảm tiểu cầu và tổn thương thận cấp xảy ra vào khoảng 6-9% các bệnh nhân nhiễm trùng(9). Các triệu chứng rối loạn hệ thần kinh trung ương ít gặp hơn trong HUS nhưng lại là dấu chứng nổi bật trong TTP. Vi trùng sinh độc tố gây tổn thương các tế bào nội mô lót ở những mạch máu nhỏ là cơ chế sinh lý bệnh cốt lõi của HUS. Các độc tố được phóng thích từ vi khuẩn đi theo dòng máu đến bám vào các thụ thể trên bề mặt tế bào nội mô, đặc biệt là ở thận và não. Sự mất toàn vẹn của tế bào nội mô mạch máu kích hoạt cơ chế đông máu nội mạch, gây tiêu thụ tiểu cầu, tán huyết và hình thành huyết khối vi mạch, dẫn đến suy đa tạng(13). Các độc tố này còn rối loạn hoạt động bình thường của hệ thống bổ thể bằng cách gắn vào và thay đổi chức năng thụ thể protein Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 57 H, một protein đóng vai trong việc điều hoà quá trình hoạt hoá hệ thống bổ thể(12). Bệnh cảnh điển hình của HUS bắt đầu với bệnh cảnh nhiễm trùng như viêm phổi, viêm màng não, đau bụng, ói, tiêu phân đàm máu. Sau đó là MAHA, giảm tiểu cầu và suy thận cấp trong vòng 5-10 ngày. MAHA là một hội chứng cận lâm sàng bao gồm: nồng độ hemoglobin thường dưới 8 g/dL, coomb test (-), tăng bilirubin gián tiếp, tăng LDH, giảm nồng độ haptoglobin và sự xuất hiện số lượng lớn các mảnh vỡ hồng cầu, hồng cầu lưới và hồng cầu nhân trên phết máu ngoại biên. Số lượng tiểu cầu thường dưới 150000/mm3. Suy thận cấp đôi khi thoáng qua, đôi khi vô niệu kéo dài cần phải điều trị thay thế thận. Một số các nghiên cứu chỉ ra khoảng 50% bệnh nhân HUS cần phải lọc máu trong giai đoạn cấp(5,12). Một số các cơ quan khác được ghi nhận có tổn thương liên quan đến HUS, 20-25% bệnh nhân HUS có tổn thương thần kinh trung ương biểu hiện bằng các triệu chứng như lơ mơ, ngưng thở, hôn mê, co giật, liệt nửa người(9). Hình ảnh sinh thiết thận cho thấy sự hiện diện của huyết khối ở tiểu động mạch và mao mạch cầu thận (hình ảnh màng đáy đôi) do tổn thương tế bào nội mạc(2). Hình ảnh MRI ghi nhận các tổn thương ở hạch nền, đồi thị và thân não(1). Bệnh nhân có tổn thương thần kinh thường có tỷ lệ tử vong cao(13), đặc biệt là các tổn thương phù não, nhồi máu não(7). Bên cạnh các điều trị hỗ trợ cơ bản, một số phương pháp can thiệp mới được đề cập như: sử dụng thuốc chống đông, thay thế huyết tương, yếu tố kích hoạt plasminogen phù hợp mô, thuốc gắn kết độc tố shiga và eculizumab. Trong đó, thay huyết tương và eculizumab được đề cập nhiều trong cách đồng thuận gần đây. Thay huyết tương giúp loại bỏ các độc tố và yếu tố tạo huyết khối vi mạch được tạo ra từ quá trình gây viêm, thay thế chúng bằng các yếu tố đông máu, bổ thể(10). Theo hướng dẫn của hiệp hội thay thế huyết tương Hoa Kỳ năm 2010, thay thế huyết tương được khuyến cáo là một phương pháp điều trị được xem xét trong điều trị HUS do độc tố shiga(11). Tuy nhiên, các phân tích thống kê từ trận dịch HUS gây ra bởi E. Coli O104:H4 ở Đức cho thấy điều trị hỗ trợ và lọc máu liên tục cho kết quả lâm sàng không tốt hơn điều trị thay thế huyết tương ở tất cả các nhóm tuổi(7). Thay thế huyết tương nên được thực hiện sớm trong trường hợp nghi ngờ MAHA mà không thể phân biệt được HUS hay TTP vì kết quả đo độ hoạt động của ADAMTS 13 không có liền(3). Một phương pháp điều trị mới được nghiên cứu trong điều trị HUS ở trẻ em là eculizumab, một loại kháng thể đơn dòng kháng yếu tố C5, dẫn đến ức chế kích hoạt hệ thống bổ thể. Eculizumab được cho là có hiệu quả trong điều trị HUS liên quan đến bất thường hệ thống bổ thể. Một số nghiên cứu cho thấy hiệu quả của eculizumab trong điều trị HUS do độc tố Shiga có biến chứng thần kinh(4,8). Tuy nhiên, thống kê từ trận dịch ở Đức cho thấy việc sử dụng thêm eculizumab bên cạnh điều trị tiêu chuẩn không cho thấy hiệu quả hơn có ý nghĩa thống kê(3,7). Do đó sử dụng eculizumab còn tranh cãi và cần có nhiều nghiên cứu hơn nữa để khuyến cáo sử dụng loại thuốc này. Tóm lại, những biện pháp điều trị rẻ tiền và hiệu quả cho đến hiện nay được khuyến cáo bao gồm điều trị hỗ trợ như hồi sức dịch, lọc máu liên tục điều trị thay thế thận, nuôi ăn tĩnh mạch, truyền máu và các chế phẩm máu. Hơn nữa, cho dù điều trị là tối ưu, HUS do nguyên nhân nhiễm trùng vẫn là một bệnh lý nặng với nguy cơ tử vong và di chứng còn cao(6,7). KẾT LUẬN Trên đây là hai trường hợp HUS được chẩn đoán và can thiệp sớm trên lâm sàng và cho thấy kết quả điều trị khả quan. Cho đến hiện tại, điều trị hỗ trợ vẫn là tiêu chuẩn vàng trong việc tiếp cận bệnh lý này. Những biện pháp mới như thay thế huyết tương và eculizumab vẫn chưa có bằng chứng thuyết phục cho thấy hiệu quả rõ ràng. Do đó, cần thêm nhiều bằng chứng hơn nữa trước khi đưa các phương pháp mới này vào điều trị như là một lựa chọn hiệu quả hơn cho bệnh nhân. Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 58 TÀI LIỆU THAM KHẢO 1. Bauer A, et al (2014). “Neurological involvement in children with E. coli O104:H4-induced hemolytic uremic syndrome”. Pediatr Nephrol, 29(9):1607-1615. 2. Brocklebank V, Wood KM, Kavanagh D (2018). “Thrombotic microangiopathy and the kidney”. Clinical Journal of the American Society of Nephrology, 13(2):300-317. 3. Brodsky RA (2015). “Complement in hemolytic anemia”. Hematology Am Soc Hematol Educ Program, pp.385-391. 4. Colic E, et al (2011). “Management of an acute outbreak of diarrhoea-associated haemolytic uraemic syndrome with early plasma exchange in adults from southern Denmark: an observational study”. Lancet, 378(9796):1089-1093. 5. Gerber A, et al (2002). “Clinical course and the role of shiga toxin-producing Escherichia coli infection in the hemolytic- uremic syndrome in pediatric patients, 1997-2000, in Germany and Austria: a prospective study”. J Infect Dis, 186(4):493-500. 6. Hickey CA, et al (2011). “Early volume expansion during diarrhea and relative nephroprotection during subsequent hemolytic uremic syndrome”. Arch Pediatr Adolesc Med, 165(10):884-889. 7. Kielstein JT, et al (2012). “Best supportive care and therapeutic plasma exchange with or without eculizumab in Shiga-toxin- producing E. coli O104:H4 induced haemolytic-uraemic syndrome: an analysis of the German STEC-HUS registry”. Nephrol Dial Transplant, 27(10):3807-3815. 8. Rosales A, et al (2012). “Need for long-term follow-up in enterohemorrhagic Escherichia coli-associated hemolytic uremic syndrome due to late-emerging sequelae”. Clin Infect Dis, 54(10):1413-1421. 9. Siegler RL (1994). “Spectrum of extrarenal involvement in postdiarrheal hemolytic-uremic syndrome”. J Pediatr, 125(4):511- 518. 10. Stahl AL, Sartz L, Karpman D (2011). “Complement activation on platelet-leukocyte complexes and microparticles in enterohemorrhagic Escherichia coli-induced hemolytic uremic syndrome”. Blood, 117(20):5503-5513. 11. Szczepiorkowski ZM, et al (2010). “Guidelines on the use of therapeutic apheresis in clinical practice – evidence-based approach from the Apheresis Applications Committee of the American Society for Apheresis”. J Clin Apher, 25(3):83-177. 12. Thurman JM, et al (2009). “Alternative pathway of complement in children with diarrhea-associated hemolytic uremic syndrome”. Clin J Am Soc Nephrol, 4(12):1920-1924. 13. Trachtman H, et al (2012). “Renal and neurological involvement in typical Shiga toxin-associated HUS”. Nat Rev Nephrol, 8(11):658-669. Ngày nhận bài báo: 20/07/2019 Ngày phản biện nhận xét bài báo: 30/07/2019 Ngày bài báo được đăng: 05/09/2019
File đính kèm:
 hoi_chung_tan_huyet_tang_ure_huyet_o_tre_em_bao_cao_hai_truo.pdf
hoi_chung_tan_huyet_tang_ure_huyet_o_tre_em_bao_cao_hai_truo.pdf

