Đánh giá ý nghĩa tiên lượng của tồn lưu tế bào ác tính trong điều trị bệnh bạch cầu cấp dòng lympho ở trẻ em
Mục tiêu nghiên cứu: Đánh giá ý nghĩa tiên lượng của tồn lưu tế bào ác tính (TLTBAT) trong điều trị
bệnh bạch cầu cấp dòng lympho (BCCDL) ở trẻ em.
Phương pháp nghiên cứu: Mô tả hàng loạt ca, hồi cứu.
Đối tượng nghiên cứu: Từ tháng 1-2010 đến 3-2012, tại BV TMHH, 95 bệnh nhân (BN) mới được chẩn
đoán bạch cầu cấp và được điều trị bằng phác đồ FRALLE 2000. Đánh giá TLTBAT bằng kỹ thuật tế bào dòng
chảy ở các thời điểm: sau giai đoạn tấn công (ngày 35), sau giai đoạn tăng cường 2, khi kết thúc điều trị (cuối giai
đoạn duy trì).
Kết quả: Có 87,4% BN có thể ghi nhận được kiểu hình LAIPs lúc chẩn đoán (kết hợp từ 2 dấu ấn trở lên).
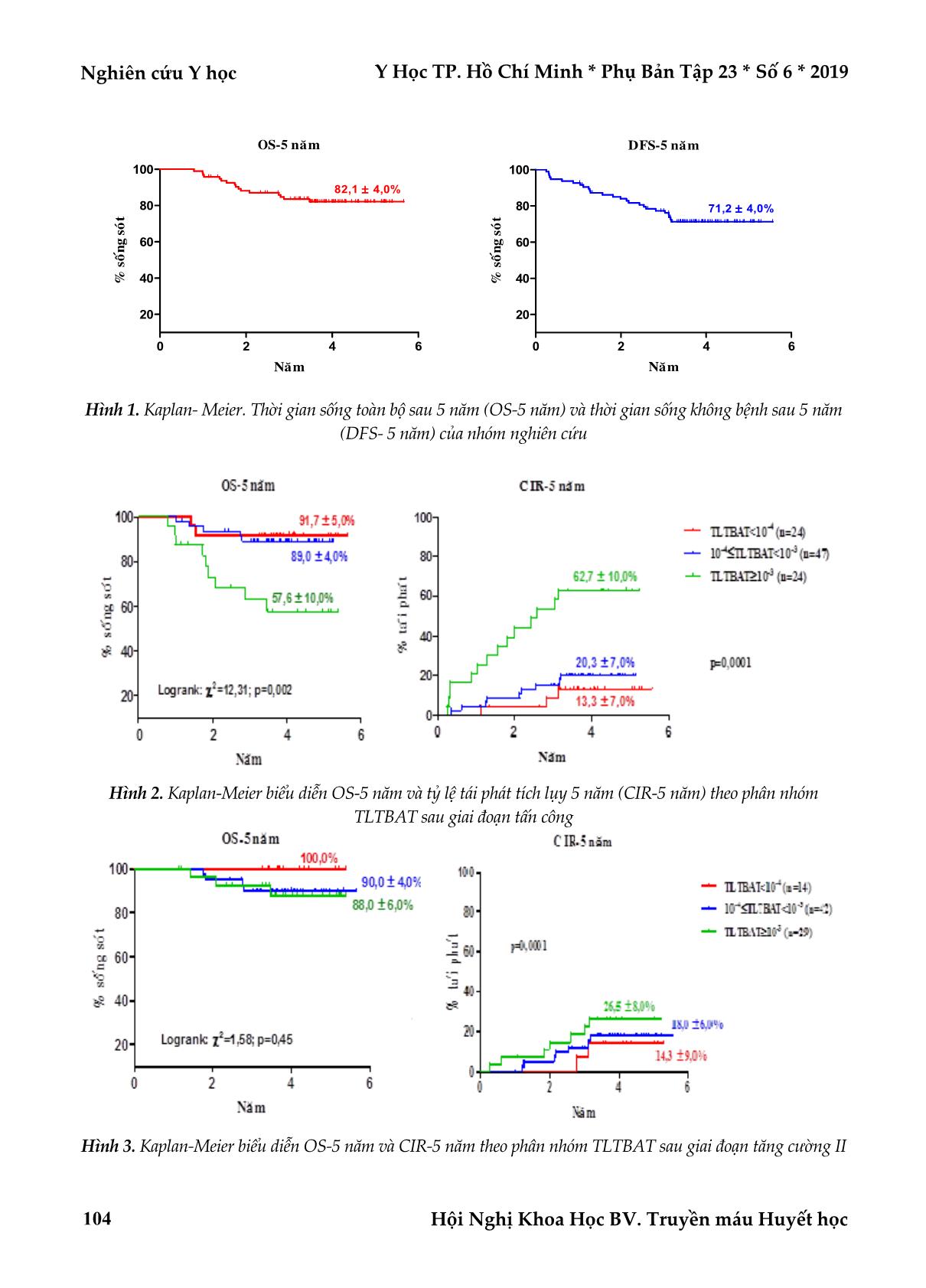
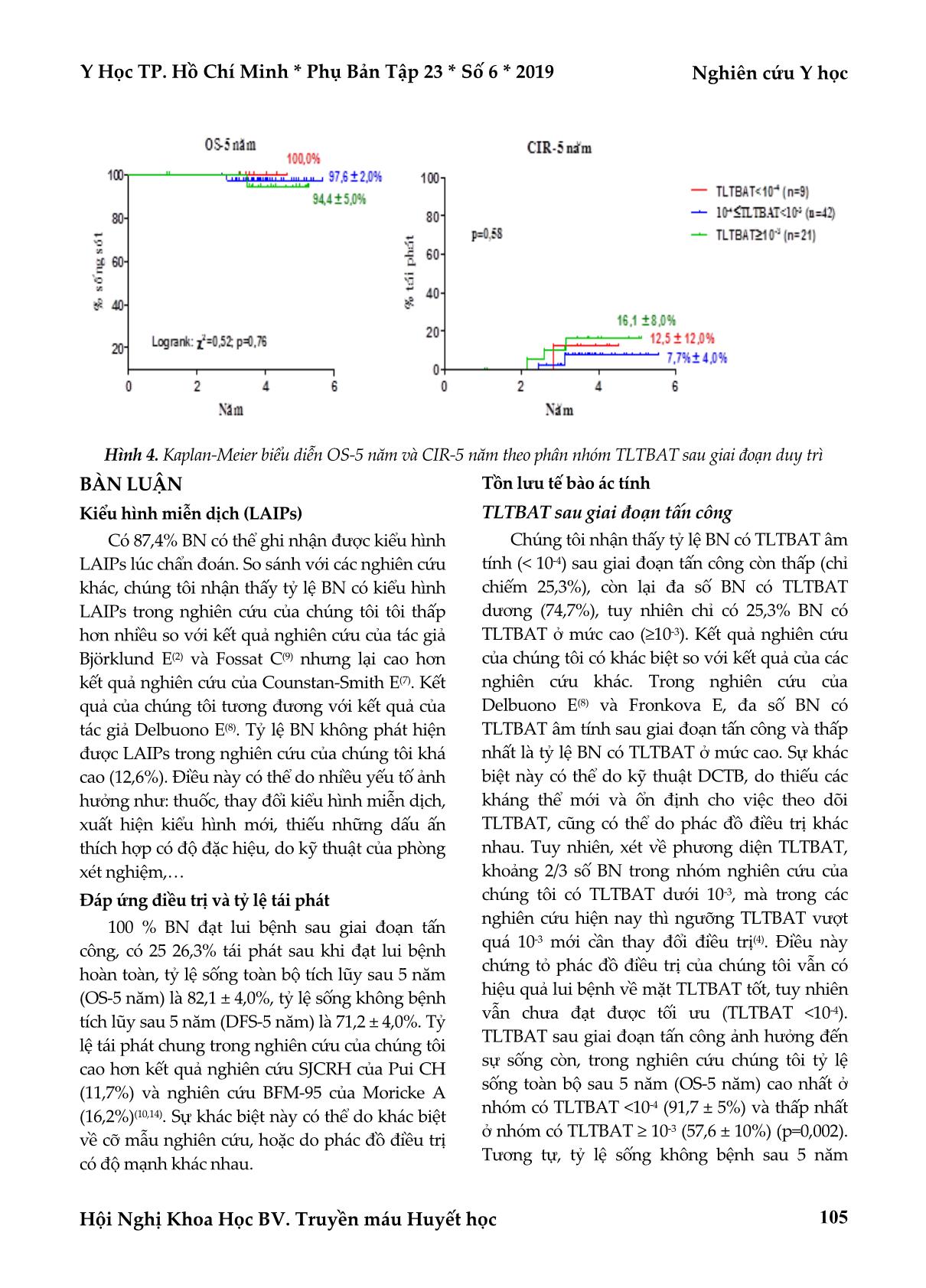
Sau giai đoạn tấn công, BN có MRD < 0,01% và MRD từ 0,01% đến 0,1% có tỷ lệ sống không tái phát bệnh sau
5 năm (RFS-5 năm) lần lượt là 86,7% ± 7% và 79,7 ± 6%, BN có MRD > 0,1% thì RFE-5 năm là 37,3 ± 10%
(p=0,001). Sau giai đoạn tăng cường II, BN có MRD < 0,01% có RFS-5 năm (87,5± 9%) cao hơn nhóm BN có
MRD từ 0,01% đến 0,1% và BN có MRD > 0,1% (82,0 ± 6% và 73,5 ± 8%) (p<0,05). Không có sự khác biệt có ý
nghĩa thống kê về tỷ lệ sống không tái phát bệnh sau 5 năm giữa 3 nhóm MRD sau giai đoạn duy trì. Như vậy,
MRD sau giai tấn công có ý nghĩa tiên lượng đến thời gian sống còn của bệnh. Phân tích đa biến cho thấy chỉ có
MRD sau giai đoạn tấn công có ý nghĩa tiên lượng độc lập.
Kết luận: TLTBAT sau giai đoạn tấn công là một yếu tố có giá trị tiên lượng mạnh nhất và độc lập trong
bệnh BCCDL trẻ em. Việc đánh giá TLTBAT là rất quan trọng trong việc lựa chọn phác đồ điều trị bệnh
BCCDL.

Trang 1

Trang 2

Trang 3
Trang 4
Trang 5

Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Đánh giá ý nghĩa tiên lượng của tồn lưu tế bào ác tính trong điều trị bệnh bạch cầu cấp dòng lympho ở trẻ em

Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 101 ĐÁNH GIÁ Ý NGHĨA TIÊN LƯỢNG CỦA TỒN LƯU TẾ BÀO ÁC TÍNH TRONG ĐIỀU TRỊ BỆNH BẠCH CẦU CẤP DÒNG LYMPHO Ở TRẺ EM Võ Thị Thanh Trúc*, Cai Thị Thu Ngân*, Nguyễn Thị Mỹ Hòa**, Huỳnh Nghĩa*, Nguyễn Phương Liên*, Phù Chí Dũng* TÓM TẮT Mục tiêu nghiên cứu: Đánh giá ý nghĩa tiên lượng của tồn lưu tế bào ác tính (TLTBAT) trong điều trị bệnh bạch cầu cấp dòng lympho (BCCDL) ở trẻ em. Phương pháp nghiên cứu: Mô tả hàng loạt ca, hồi cứu. Đối tượng nghiên cứu: Từ tháng 1-2010 đến 3-2012, tại BV TMHH, 95 bệnh nhân (BN) mới được chẩn đoán bạch cầu cấp và được điều trị bằng phác đồ FRALLE 2000. Đánh giá TLTBAT bằng kỹ thuật tế bào dòng chảy ở các thời điểm: sau giai đoạn tấn công (ngày 35), sau giai đoạn tăng cường 2, khi kết thúc điều trị (cuối giai đoạn duy trì). Kết quả: Có 87,4% BN có thể ghi nhận được kiểu hình LAIPs lúc chẩn đoán (kết hợp từ 2 dấu ấn trở lên). Sau giai đoạn tấn công, BN có MRD < 0,01% và MRD từ 0,01% đến 0,1% có tỷ lệ sống không tái phát bệnh sau 5 năm (RFS-5 năm) lần lượt là 86,7% ± 7% và 79,7 ± 6%, BN có MRD > 0,1% thì RFE-5 năm là 37,3 ± 10% (p=0,001). Sau giai đoạn tăng cường II, BN có MRD < 0,01% có RFS-5 năm (87,5± 9%) cao hơn nhóm BN có MRD từ 0,01% đến 0,1% và BN có MRD > 0,1% (82,0 ± 6% và 73,5 ± 8%) (p<0,05). Không có sự khác biệt có ý nghĩa thống kê về tỷ lệ sống không tái phát bệnh sau 5 năm giữa 3 nhóm MRD sau giai đoạn duy trì. Như vậy, MRD sau giai tấn công có ý nghĩa tiên lượng đến thời gian sống còn của bệnh. Phân tích đa biến cho thấy chỉ có MRD sau giai đoạn tấn công có ý nghĩa tiên lượng độc lập. Kết luận: TLTBAT sau giai đoạn tấn công là một yếu tố có giá trị tiên lượng mạnh nhất và độc lập trong bệnh BCCDL trẻ em. Việc đánh giá TLTBAT là rất quan trọng trong việc lựa chọn phác đồ điều trị bệnh BCCDL. Từ khóa: bạch cầu cấp dòng lympho trẻ em, tồn lưu tế bào ác tính ABSTRACT PROGNOSTIC SIGNIFICANCE OF MINIMAL RESIDUAL DISEASE DETECTED BY FLOW CYTOMETRY IN CHILDHOOD ACUTE LYMPHOBLASTIC LEUKEMIA Vo Thi Thanh Truc, Cai Thi Thu Ngan,Nguyen Thi My Hoa, Huynh Nghia, Nguyen Phuong Lien, Phu Chi Dung * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 6 - 2019: 101 - 107 Objective: Our study aimed to determine the prognostic significance of minimal residual disease (MRD) detected by flow cytometry in treatment of childhood acute lymphoblastic leukemia (ALL). Methods: A total of 95 patients were newly diagnosed with ALL and treated with FRALLE-2000 protocol from January 2010 to March 2012 at Blood transfusion and hematology hospital in Ho Chi Minh city (Viet Nam). MRD was measured by flow cytometry at the end of induction (day 35), end of 2nd intensification and end of maintenance period. Results: The leukemia-associated immunophenotypes could be identified in 87.4% (with more than 2 markers combination). Patients with end-induction MRD <0.01% had a 5-year relapsed-free-survival (RFS) of 86.7 ± 7% vs 79.7 ± 6% for those with MRD from 0.01% to 0.1% and 37.3 ± 10% for those with MRD≥0.1% *Bệnh viện Truyền Máu Huyết Học **Đại học Y khoa Phạm Ngọc Thạch Tác giả liên lạc: BSCKI. Cai Thị Thu Ngân ĐT: 0978 492 299 Email: thungany05@gmail.com Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Hội Nghị Khoa Học BV. Truyền máu Huyết học 102 (p=0.001). Patients with end-intensification MRD < 0.01% had higher 5-year RFS (85.7 ± 9%) than those with MRD from 0.01% to 0.1% and MRD ≥ 0.1% (82 ± 6% and 73.5 ± 8%) (p<0.05). No significant difference in 5- year RFS between 3 groups of end-maintenance MRD (<0.01%; 0.01% to 0.1%; ≥0.1%). Only the end-induction MRD status had a significant influence to 5-year overall survival (OS). Multivariate analysis demonstrated that only MRD at the end of induction was an independent prognostic factor. Conclusion: MRD detection by flow cytometry method at the end of induction chemotherapy is a strong and independent outcome indicator in childhood ALL. This can be used for MRD-based risk stratification in order to design a suitable protocol for childhood ALL treatment. Key words: minimal residual disease, childhood acute lymphoblastic leukemia ĐẶT VẤN ĐỀ Bạch cầu cấp dòng lympho (BCCDL) là bệnh lý ác tính thường gặp nhất ở trẻ em và gây tử vong cao. Bên cạnh đại đa số các trẻ em đạt lui bệnh có tỷ lệ sống còn lâu dài, thì vẫn còn nhiều trẻ em bị tái phát bệnh và tử vong. Có khoảng 20% trẻ em bị tái phát và tỷ lệ chữa khỏi sau khi tái phát chỉ còn 25-40%(5). Tái phát được cho là hậu quả từ những tế bào ác tính còn tồn đọng lại sau khi đạt “lui bệnh hoàn toàn” nhưng lại dưới ngưỡng phát hiện bằng đánh giá tế bào học dưới kính hiển vi. Phương pháp đo lường tồn lưu tế bào ác tính tối thiểu giúp đánh giá số lượng tế bào ác tính còn tồn tại dai dẳng và là phương pháp có độ tin cậ ... LTBAT trong điều trị bệnh BCCDL ở trẻ em. Vì vậy, chúng tôi thực hiện nghiên cứu này với mục tiêu tổng quát sau: “Đánh giá ý nghĩa tiên lượng của TLTBAT trong điều trị bệnh bạch cầu cấp dòng lympho ở trẻ em”. ĐỐI TƯỢNG - PHƯƠNG PHÁP NGHIÊN CỨU Đối tượng nghiên cứu Có 95 bệnh nhân (BN) thỏa tiêu chuẩn chọn mẫu với độ tuổi từ 0-15 tuổi, được điều trị bằng phác đồ FRALLE 2000 tại khoa Nhi – BVTMHH từ 01/01/2010 đến 31/03/2012. Tiêu chuẩn chọn bệnh Các BN thỏa mãn các tiêu chuẩn sau: Các trẻ em từ 0 đến 15 tuổi, bệnh mới (de novo) được chẩn đoán xác định bệnh BCCDL theo tiêu chuẩn WHO, bệnh chưa được điều trị gì trước đó, được điều trị bằng phác đồ FRALLE-2000, đạt lui bệnh hoàn toàn sau giai đoạn tấn công (theo tiêu chuẩn WHO), được đánh giá TLTBAT bằng kỹ thuật dòng chảy tế bào vào đủ 3 giai đoạn: sau tấn công, sau tăng cường 2, sau kết thúc điều trị. Tiêu chuẩn loại trừ Không hội đủ các tiêu chuẩn chọn bệnh hoặc có 1 trong các tiêu chuẩn sau: hồ sơ bệnh án không đầy đủ, rõ ràng, không điều trị đầy đủ các giai đoạn của phác đồ FRALLE-2000, bệnh nhi được chẩn đoán bệnh BCCDL nhóm L3 (Burkitt) theo phân loại FAB, BCC biphenotype, trisomy 21, BCC thứ phát. Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 103 Thiết kế nghiên cứu Mô tả hàng loạt ca, hồi cứu. Phương pháp thu thập và xử lý số liệu Dựa vào hồ sơ bệnh án, chọn các bênh nhân thỏa tiêu chí chọn mẫu. Ghi nhận vào phiếu thu thập thông tin. Các dữ liệu được nhập vào máy tính và phân tích bằng chương trình Excel 2013 và SPSS 18. Khi so sánh hai tỷ lệ dùng phép kiểm χ2. Giá trị p <0,05 được xem là có ý nghĩa thống kê. KẾT QUẢ Có 87,4% BN có thể ghi nhận được kiểu hình LAIPs lúc chẩn đoán (kết hợp từ 2 dấu ấn trở lên). 100% BN đạt CR sau giai đoạn tấn công. Tỷ lệ tái phát sau đạt lui bệnh là 26,3%, trong đó: Tỷ lệ BN tái phát rất sớm (tái phát trong vòng 18 tháng sau khi chẩn đoán) chiếm đa số (13,6%), kế đến là tái phát sớm (10,5%) và ít nhất là tái phát muộn (2,2%). Vị trí tái phát thường gặp nhất là tái phát tủy đơn thuần (15,7%), kế đến là tái phát TKTW đơn thuần (6,2%) và cuối cùng là tái phát tinh hoàn và tái phát tủy phối hợp TKTW (đều chiếm 2,2%). Tỷ lệ tử vong trong suốt quá trình điều trị là 16,8%. Đánh giá tồn lưu tế bào ác tính sau giai đoạn tấn công, sau giai đoạn tăng cường II và sau duy trì của nhóm nghiên cứu: Trong nghiên cứu chúng tôi đã phân nhóm TLTBAT làm 3 nhóm: nhóm TLTBAT thấp (TLTBAT <10-4), nhóm TLTBAT trung bình (10-4≤ TLTBAT <10-3) và nhóm TLTBAT cao (TLTBAT ≥10-3) (Bảng 1). Bảng 1. Tồn lưu tế bào ác tính sau giai đoạn tấn công, giai đoạn tăng cường II và duy trì TLTBAT Sau tấn công (n=95) Sau tăng cường II (n=85) Sau duy trì (n=72) n (%) n (%) n (%) TLTBAT <10 -4 24(25,3) 14(16,5) 9(12,5) 10 -4 ≤TLTBAT<10 -3 47(49,4) 42(49,4) 42(58,3) TLTBAT ≥10 -3 24(25,3) 29(34,1) 21(29,2) Đa số các BN có TLTBAT dương (74,7%), tuy nhiên chỉ có 25,3% BN có TLTBAT ở mức cao (≥10-3). Sau giai đoạn tăng cường 2 và giai đoạn duy trì, tỷ lệ các BN có BAT âm tính (<10-4) thấp nhất (16,5% và 12,5%) và giảm hơn rất nhiều so với kết quả TLTBAT sau giai đoạn tấn công, tỷ lệ BN có TLTBAT cao trên 10-3 lại tăng lên đáng kể (34,1% và 29,2%). Tồn lưu tế bào ác tính và tỷ lệ sống còn Tỷ lệ sống sau 5 năm của nhóm nghiên cứu Tỷ lệ sống toàn bộ sau 5 năm (OS-5 năm) và tỷ lệ sống không bệnh sau 5 năm (DFS-5 năm) cao (82,1 ± 4,0% và 71,2 ± 4,0%) (Hình 1). Tỷ lệ sống sau 5 năm theo phân nhóm tồn lưu tế bào ác tính sau giai đoạn tấn công Tỷ lệ sống toàn bộ sau 5 năm ở các BN có TLTBAT thấp thì cao hơn các BN có TLTBAT trung bình và TLTBAT cao (p <0,05). TLTBAT càng cao thì tỷ lệ sống toàn bộ sau 5 năm càng thấp. Tương tự BN có TLTBAT càng cao thì tỷ lệ tái phát tích lũy sau 5 năm (CIR-5 năm) càng cao (p=0,0001) (Hình 2). Tỷ lệ sống sau 5 năm theo phân nhóm tồn lưu tế bào ác tính sau tăng cường II Tỷ lệ sống toàn bộ sau 5 năm ở các BN có TLTBAT thấp cao hơn các BN có TLTBAT trung bình và các BN TLTBAT cao (p> 0,05). Tỷ lệ tái phát tích lũy sau 5 năm (CIR-5 năm) của nhóm có TLTBAT ≥10-3 cao nhất trong 3 nhóm (p <0,05). Như vậy, TLTBAT sau giai đoạn tăng cường II càng cao thì tỷ lệ tái phát tích lũy càng cao (Hình 3). Tỷ lệ sống sau 5 năm theo phân nhóm tồn lưu tế bào ác tính sau giai đoạn duy trì Nhóm BN có TLTBAT trên 10-3 có tỷ lệ OS-5 năm thấp nhất và tỷ lệ CIR-5 năm cao nhất. Tuy nhiên, các BN có TLTBAT từ 10-4 đến dưới 10-3 lại có tỷ lệ OS-5 năm cao hơn các BN có TLTBAT âm tính (<10-4). Sự khác biệt này không có ý nghĩa thống kê (p >0,05). Như vậy TLTBAT sau giai đoạn duy trì không có mối liên quan có ý nghĩa với tỷ lệ tái phát cũng như thời gian sống còn của BN (Hình 4). Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Hội Nghị Khoa Học BV. Truyền máu Huyết học 104 Hình 1. Kaplan- Meier. Thời gian sống toàn bộ sau 5 năm (OS-5 năm) và thời gian sống không bệnh sau 5 năm (DFS- 5 năm) của nhóm nghiên cứu Hình 2. Kaplan-Meier biểu diễn OS-5 năm và tỷ lệ tái phát tích lụy 5 năm (CIR-5 năm) theo phân nhóm TLTBAT sau giai đoạn tấn công Hình 3. Kaplan-Meier biểu diễn OS-5 năm và CIR-5 năm theo phân nhóm TLTBAT sau giai đoạn tăng cường II OS-5 naêm 0 2 4 6 20 40 60 80 100 82,1 4,0% Naêm % s o án g so ùt DFS-5 naêm 0 2 4 6 20 40 60 80 100 71,2 4,0% Naêm % s o án g so ùt Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 105 Hình 4. Kaplan-Meier biểu diễn OS-5 năm và CIR-5 năm theo phân nhóm TLTBAT sau giai đoạn duy trì BÀN LUẬN Kiểu hình miễn dịch (LAIPs) Có 87,4% BN có thể ghi nhận được kiểu hình LAIPs lúc chẩn đoán. So sánh với các nghiên cứu khác, chúng tôi nhận thấy tỷ lệ BN có kiểu hình LAIPs trong nghiên cứu của chúng tôi tôi thấp hơn nhiều so với kết quả nghiên cứu của tác giả Björklund E(2) và Fossat C(9) nhưng lại cao hơn kết quả nghiên cứu của Counstan-Smith E(7). Kết quả của chúng tôi tương đương với kết quả của tác giả Delbuono E(8). Tỷ lệ BN không phát hiện được LAIPs trong nghiên cứu của chúng tôi khá cao (12,6%). Điều này có thể do nhiều yếu tố ảnh hưởng như: thuốc, thay đổi kiểu hình miễn dịch, xuất hiện kiểu hình mới, thiếu những dấu ấn thích hợp có độ đặc hiệu, do kỹ thuật của phòng xét nghiệm, Đáp ứng điều trị và tỷ lệ tái phát 100 % BN đạt lui bệnh sau giai đoạn tấn công, có 25 26,3% tái phát sau khi đạt lui bệnh hoàn toàn, tỷ lệ sống toàn bộ tích lũy sau 5 năm (OS-5 năm) là 82,1 ± 4,0%, tỷ lệ sống không bệnh tích lũy sau 5 năm (DFS-5 năm) là 71,2 ± 4,0%. Tỷ lệ tái phát chung trong nghiên cứu của chúng tôi cao hơn kết quả nghiên cứu SJCRH của Pui CH (11,7%) và nghiên cứu BFM-95 của Moricke A (16,2%)(10,14). Sự khác biệt này có thể do khác biệt về cỡ mẫu nghiên cứu, hoặc do phác đồ điều trị có độ mạnh khác nhau. Tồn lưu tế bào ác tính TLTBAT sau giai đoạn tấn công Chúng tôi nhận thấy tỷ lệ BN có TLTBAT âm tính (< 10-4) sau giai đoạn tấn công còn thấp (chỉ chiếm 25,3%), còn lại đa số BN có TLTBAT dương (74,7%), tuy nhiên chỉ có 25,3% BN có TLTBAT ở mức cao (≥10-3). Kết quả nghiên cứu của chúng tôi có khác biệt so với kết quả của các nghiên cứu khác. Trong nghiên cứu của Delbuono E(8) và Fronkova E, đa số BN có TLTBAT âm tính sau giai đoạn tấn công và thấp nhất là tỷ lệ BN có TLTBAT ở mức cao. Sự khác biệt này có thể do kỹ thuật DCTB, do thiếu các kháng thể mới và ổn định cho việc theo dõi TLTBAT, cũng có thể do phác đồ điều trị khác nhau. Tuy nhiên, xét về phương diện TLTBAT, khoảng 2/3 số BN trong nhóm nghiên cứu của chúng tôi có TLTBAT dưới 10-3, mà trong các nghiên cứu hiện nay thì ngưỡng TLTBAT vượt quá 10-3 mới cần thay đổi điều trị(4). Điều này chứng tỏ phác đồ điều trị của chúng tôi vẫn có hiệu quả lui bệnh về mặt TLTBAT tốt, tuy nhiên vẫn chưa đạt được tối ưu (TLTBAT <10-4). TLTBAT sau giai đoạn tấn công ảnh hưởng đến sự sống còn, trong nghiên cứu chúng tôi tỷ lệ sống toàn bộ sau 5 năm (OS-5 năm) cao nhất ở nhóm có TLTBAT <10-4 (91,7 ± 5%) và thấp nhất ở nhóm có TLTBAT ≥ 10-3 (57,6 ± 10%) (p=0,002). Tương tự, tỷ lệ sống không bệnh sau 5 năm Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Hội Nghị Khoa Học BV. Truyền máu Huyết học 106 (DFS-5 năm) cũng cao nhất ở nhóm có TLTBAT <10-4 (86,7 ± 7%) và thấp nhất ở nhóm có TLTBAT ≥10-3 (37,3 ± 10%) (p=0,0001). Kết quả này cũng tương đồng với tác giả Bowman WP(6). Có thể nói, TLTBAT sau giai đoạn tấn công là yếu tố tiên lượng cho tỷ lệ sống sót cho các BN BCCDL, TLTBAT càng cao thì tỷ lệ sống càng thấp. Ngoài ra ngưỡng giá trị TLTBAT sau giai đoạn tấn công có liên quan mật thiết đến tỷ lệ tái phát tích lũy của các BN BCCDL, tỷ lệ này càng tăng cao khi giá trị TLTBAT càng tăng dần. Chúng tôi nhận thấy tỷ lệ CIR-5 năm thấp nhất ở nhóm có TLTBAT <10-4 (13,3 ± 7%) và cao nhất ở nhóm BN có TLTBAT ≥10-3 (62,7 ± 10%) (p=0,0001). Kết quả này cũng tương tự với các tác giả Counstan-Smith E, Paganin M, Stow P(7,11,13). Như vậy, TLTBAT sau giai đoạn tấn công là yếu tố tiên lượng mạnh nhất. TLTBAT sau giai đoạn tăng cường II và sau khi kết thúc điều trị Ở cả hai giai đoạn, các BN có TLTBAT chủ yếu thuộc nhóm từ 10-4 đến dưới 10-3, kế đến là nhóm TLTBAT ≥10-3 và thấp nhất ở nhóm có TLTBAT <10-4. Có thể nói tỷ lệ BN có TLTBAT âm (<10-4) giảm dần ở các giai đoạn sau, chứng tỏ một số BN có TLTBAT âm ở sau giai đoạn tấn công nhưng chuyển thành dương tính ở những giai đoạn sau. Phân tích tỷ lệ sống toàn bộ sau 5 năm (OS-5 năm), chúng tôi nhận thấy không có sự khác biệt có ý nghĩa thống kê giữa các nhóm TLTBAT ở cả hai giai đoạn điều trị. Tuy nhiên, khi phân tích tỷ lệ sống không bệnh sau 5 năm (DFS-5 năm) chúng tôi nhận thấy: vào cuối giai đoạn tăng cường 2 (tuần 36- 37 kể từ lúc bắt đầu điều trị), tỷ lệ DFS-5 năm của nhóm có TLTBAT <10-4 là cao nhất (85,7 ± 9%), kế đến là nhóm có TLTBAT từ 10-4 đến dưới 10-3 (82,0 ± 6%) và cuối cùng là nhóm có TLTBAT ≥10-3 (73,5 ± 8%) (p<0,05); vào cuối giai đoạn duy trì, DFS-5 năm của cả 3 nhóm TLTBAT kể trên lần lượt là 92,3 ± 4%, 87,5 ± 12% và 83,9 ± 8% (p=0,58). Kết quả này cũng tương đồng với tác giả Counstan-Smith E(7). Như vậy trong nghiên cứu của chúng tôi TLTBAT sau giai đoạn tăng cường 2 vẫn có ý nghĩa tiên lượng đối với tỷ lệ DFS-5 năm, còn đối với TLTBAT sau giai đoạn duy trì thì chúng tôi không tìm thấy ý nghĩa thống kê nào. KẾT LUẬN Nghiên cứu của chúng tôi cho thấy TLTBAT sau giai đoạn tấn công là một yếu tố có giá trị tiên lượng mạnh nhất và độc lập, không bị tương tác bởi các yếu tố khác. Việc đánh giá TLTBAT là rất quan trọng trong điều trị bệnh BCCDL. TLTBAT giúp tiên lượng nguy cơ tái phát và tỷ lệ sống còn cho các BN, giúp phân nhóm nguy cơ để từ đó có thể điều chỉnh lại độ nặng của phác đồ điều trị, nhằm nâng cao hiệu quả, cải thiện dự hậu cho các BN nhưng cũng làm giảm độc tính của hóa trị liệu, nâng cao chất lượng sống cho các BN. TÀI LIỆU THAM KHẢO 1. Basso G, Veltroni M, Valsecchi MG, et al (2009). Risk of Relapse of Childhood Acute Lymphoblastic Leukemia Is Predicted By Flow Cytometric Measurement of Residual Disease on Day 15 Bone Marrow. Journal of Clinical Oncology, 27(31): 5168-5174. 2. Bjorklund E, Mazur J, Soderhll S, et al (2003). Flow cytometric follow-up of minimal residual disease in bone marrow gives prognostic information in children with acute lymphoblastic leukemia. Leukemia, 17(1):138-148. 3. Borowitz MJ, Devidas M, Hunger SP, et al (2008). Clinical significance of minimal residual disease in childhood acute lymphoblastic leukemia and its relationship to other prognostic factors: a Children's Oncology Group study. Blood, 111:5477- 5485. 4. Bowman WP, Larsen EL, Devidas M, et al (2011). Augmented Therapy Improves Outcome For Pediatric High Risk Acute Lymphocytic Leukemia: Results Of Children’s Oncology Group Trial P9906. Pediatric Blood and Cancer, 57(4):569-577. 5. Bùi Ngọc Lan (2007). Nghiên cứu lâm sàng, cận lâm sàng bệnh lơxêmi cấp dòng lympho và điều trị thể nguy cơ không cao ở trẻ em. Luận án Tiến sỹ Y học, Đại học Y Hà Nội. 6. Conter V, Bartram CR, Valsecchi MG, Schrauder A, Panzer- Grümayer R, Möricke A, et al (2010). Molecular response to treatment redefines all prognostic factors in children and adolescents with B-cell precursor acute lymphoblastic leukemia: results in 3184 patients of the AIEOP-BFM ALL 2000 study. Blood, 115(16): 3206-3214. 7. Coustan-Smith E, Sancho J, Hancock ML, et al (2000). Clinical importance of minimal residual disease in childhood acute lymphoblastic leukemia. Blood, 96(8):2691-2696. 8. Delbuono E, Maekawa YH, Latorre MRDO, et al (2008). Simplified flow cytometric assay to detect minimal residual disease in childhood with acute lymphoblastic leukemia. Revista Brasileira de Hematologia e Hemoterapia, 30:281-286. 9. Fossat C, Roussel M, Arnoux I, et al (2014). Methodological aspects of minimal residual disease assessment by flow Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 107 cytometry in acute lymphoblastic leukemia: A french multicenter study. Cytometry Part B: Clinical Cytometry, 88(1):21- 29. 10. Moricke A, Reiter A, Zimmermann M, et al (2008). Risk- adjusted therapy of acute lymphoblastic leukemia can decrease treatment burden and improve survival: treatment results of 2169 unselected pediatric and adolescent patients enrolled in the trial ALL-BFM 95. Blood, 111:4477-4489. 11. Paganin M, Fabbri G, Conter V, et al (2014). Postinduction Minimal Residual Disease Monitoring by Polymerase Chain Reaction in Children with Acute Lymphoblastic Leukemia. Journal of Clinical Oncology. 32(31):3553-3558. 12. Pui CH, Sandlund JT, Pei D, et al (2004). Improved Outcome for Children with Acute Lymphoblastic Leukemia: Results of Total Therapy Study XIIIB at St. Jude Children's Research Hospital. Blood, 104:2690-2696. 13. Stow P, Key L, Chen X, et al (2010). Clinical significance of low levels of minimal residual disease at the end of remission induction therapy in childhood acute lymphoblastic leukemia. Blood, 115:4657-4663. 14. Szczepanski T, Dawidowska M, Derwich K (2012). Monitoring of minimal residual disease in acute lymphoblastic leukemia. In Witt M., et al. (Eds.), Molecular aspects of hematologic malignancies, Principles and practice. Verlag Berlin Heidelberg, 183-197. Ngày nhận bài báo: 27/08/2019 Ngày phản biện nhận xét bài báo: 27/08/2019 Ngày bài báo được đăng: 15/10/2019
File đính kèm:
 danh_gia_y_nghia_tien_luong_cua_ton_luu_te_bao_ac_tinh_trong.pdf
danh_gia_y_nghia_tien_luong_cua_ton_luu_te_bao_ac_tinh_trong.pdf

