Đánh giá tình hình sử dụng kháng sinh trong điều trị tiêu chảy ở bệnh nhi nội trú tại Khoa Nhi - Bệnh viện Đa khoa tỉnh Kiên Giang năm 2019-2020
Mục tiêu: (1) Mô tả tình hình sử dụng thuốc trong điều trị tiêu chảy và (2) xác định các yếu tố ảnh hưởng
đến việc chỉ định kháng sinh trên các bệnh nhi nội trú dưới 15 tuổi tại khoa nhi bệnh viện đa khoa tỉnh Kiên
Giang năm 2020. Đối tượng và phương pháp: Sử dụng phương pháp mô tả cắt ngang trên bệnh án tiêu
chảy của 251 bệnh nhi nội trú được điều trị bằng ít nhất một thuốc từ 01/2019 đến tháng 12/2019. Kết quả:
Chỉ định 1 kháng sinh (71,7%), 2 kháng sinh (17,1%). Nguyên nhân: tăng bạch cầu và/hoặc CRP (59,4%), soi
phân có bạch cầu và/hoặc hồng cầu (1,6%), sốt cao không rõ nguyên nhân (27,9%), phân lỏng nhày (97,9%),
phân lỏng nhày máu (100%), phân lỏng nước (86,3%). Kháng sinh dùng nhiều nhất là ceftriaxon (53,4%),
ciprofloxacin (12,4%). Thời gian sử dụng kháng sinh với trung vị 5 ngày. Kết luận: Tỷ lệ chỉ định theo kinh
nghiệm phù hợp với khuyến cáo của Bộ Y tế, WHO là 88,3%, không phù hợp là 11,7%, phù hợp với kháng sinh
đồ là 77,8%, chưa phù hợp là 22,5%. Liều phù hợp khuyến cáo chiếm 86,4%, thấp hơn khuyến cáo là 2,4%. Số
ngày nằm viện và neutrophil có ảnh hưởng đến sử dụng kháng sinh (p < 0,05).

Trang 1

Trang 2
Trang 3
Trang 4
Trang 5

Trang 6
Trang 7

Trang 8

Trang 9

Trang 10
Tóm tắt nội dung tài liệu: Đánh giá tình hình sử dụng kháng sinh trong điều trị tiêu chảy ở bệnh nhi nội trú tại Khoa Nhi - Bệnh viện Đa khoa tỉnh Kiên Giang năm 2019-2020

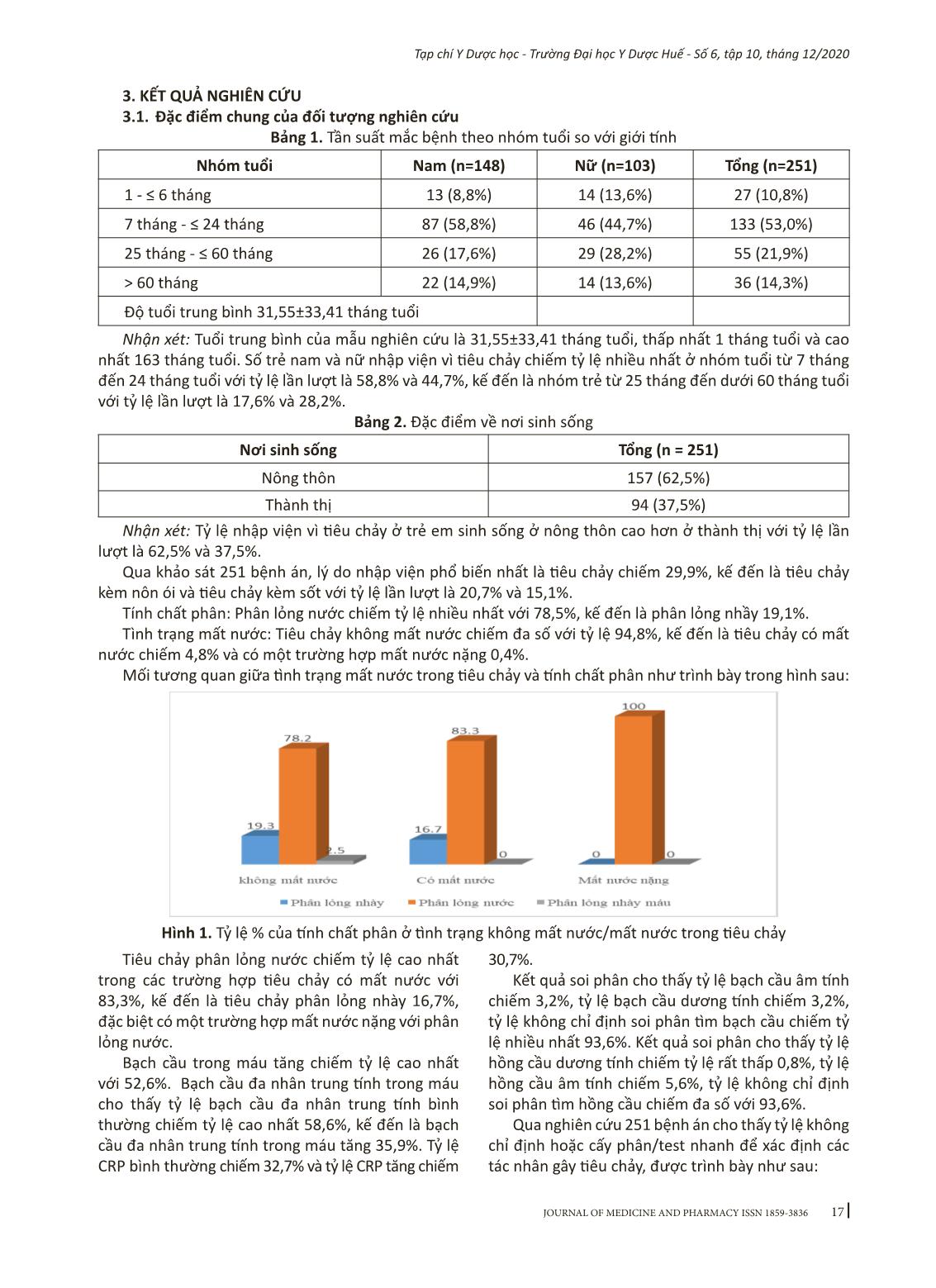
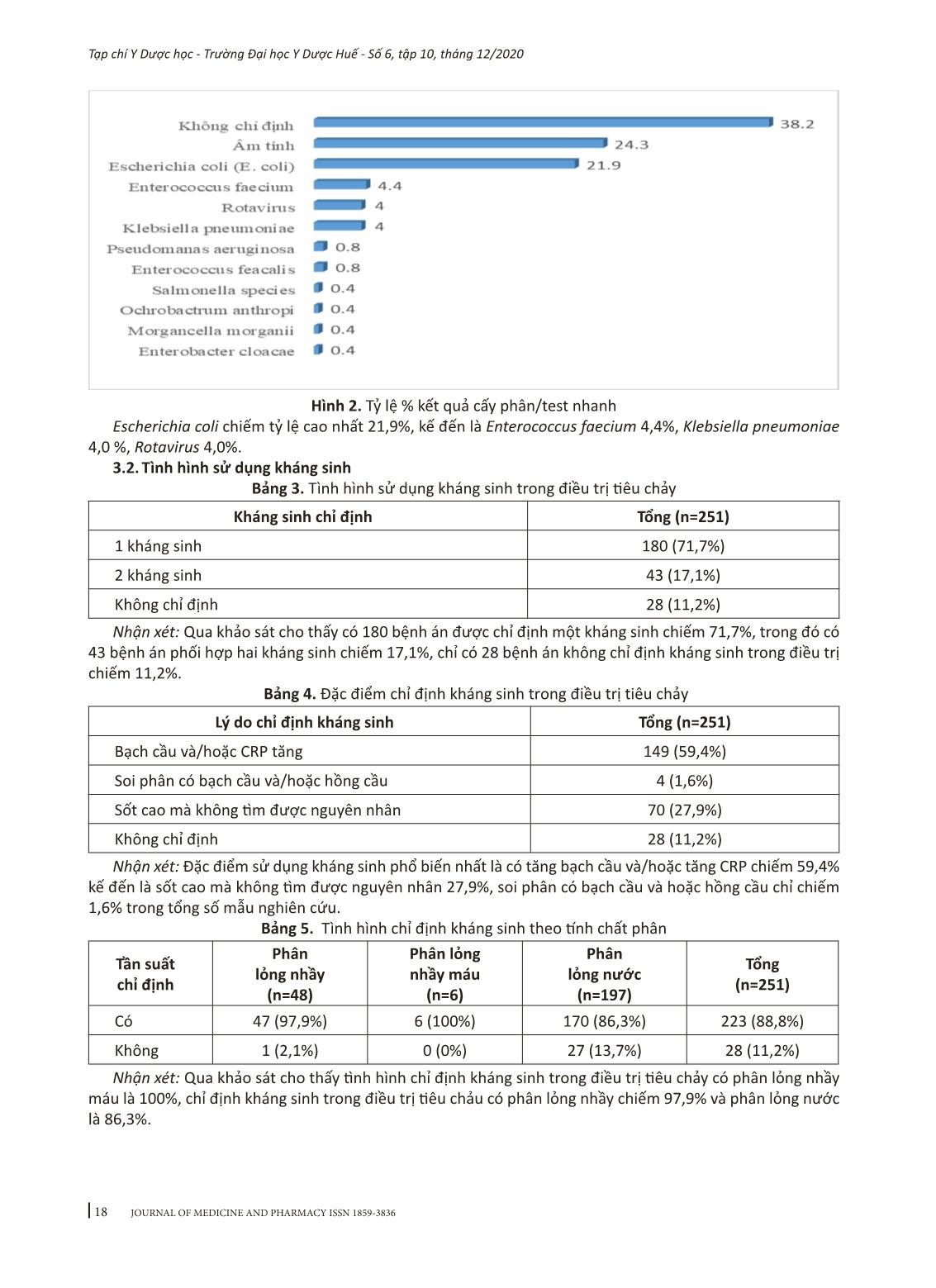
15 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 6, tập 10, tháng 12/2020 Đánh giá tình hình sử dụng kháng sinh trong điều trị tiêu chảy ở bệnh nhi nội trú tại Khoa Nhi - Bệnh viện Đa khoa tỉnh Kiên Giang năm 2019-2020 Trần Văn Nhơn1, Đỗ Văn Mãi1, Hà Minh Hiển2 (1) Khoa Dược-Điều dưỡng, Trường Đại học Tây Đô-Cần Thơ (2) Viện Kiểm nghiệm thuốc Thành phố Hồ Chí Minh Tóm tắt Mục tiêu: (1) Mô tả tình hình sử dụng thuốc trong điều trị tiêu chảy và (2) xác định các yếu tố ảnh hưởng đến việc chỉ định kháng sinh trên các bệnh nhi nội trú dưới 15 tuổi tại khoa nhi bệnh viện đa khoa tỉnh Kiên Giang năm 2020. Đối tượng và phương pháp: Sử dụng phương pháp mô tả cắt ngang trên bệnh án tiêu chảy của 251 bệnh nhi nội trú được điều trị bằng ít nhất một thuốc từ 01/2019 đến tháng 12/2019. Kết quả: Chỉ định 1 kháng sinh (71,7%), 2 kháng sinh (17,1%). Nguyên nhân: tăng bạch cầu và/hoặc CRP (59,4%), soi phân có bạch cầu và/hoặc hồng cầu (1,6%), sốt cao không rõ nguyên nhân (27,9%), phân lỏng nhày (97,9%), phân lỏng nhày máu (100%), phân lỏng nước (86,3%). Kháng sinh dùng nhiều nhất là ceftriaxon (53,4%), ciprofloxacin (12,4%). Thời gian sử dụng kháng sinh với trung vị 5 ngày. Kết luận: Tỷ lệ chỉ định theo kinh nghiệm phù hợp với khuyến cáo của Bộ Y tế, WHO là 88,3%, không phù hợp là 11,7%, phù hợp với kháng sinh đồ là 77,8%, chưa phù hợp là 22,5%. Liều phù hợp khuyến cáo chiếm 86,4%, thấp hơn khuyến cáo là 2,4%. Số ngày nằm viện và neutrophil có ảnh hưởng đến sử dụng kháng sinh (p < 0,05). Từ khóa: tiêu chảy, bệnh nhi nội trú, kháng sinh, khoa nhi-bệnh viện đa khoa tỉnh Kiên Giang Abstract The situation of antibiotic use for diarrhea treatment on pediatric patients at Department Pediatrics - Kien Giang General Hospital in 2019-2020 Tran Van Nhon1, Do Van Mai1, Ha Minh Hien2 (1) Faculty of Pharmacy, Tay Do University (2) Institute of Drug Quality Control - Ho Chi Minh City Objectives: (1) To describe the situation of antibiotic use for diarrhea treatment and (2) to determine factors that affected on indication of antibiotic for pediatric inpatient under 15 years at Kien Giang General Hospital in 2019. Subjects and methods: A cross-sectional study on 251 medical records of pediatric inpatients who treated by one of any drug from 01/2019 to 12/2019. Results: One antibiotic was prescribed in 71.7% in comparison with 17.1% on two antibiotics. The antibiotic prescription was based on the results of blood test including examinations of white blood cells (WBC), the percentage of neutrophils (Neu%) and/or C-reactive protein (CRP) (59.4%), stool with white blood cells and/or red blood cells (1.6%), high fever without causes (27.9%), watery stool (86.3%), loose stool with blood (100%), loose stool (97.9%). The most used antibiotics were ceftriaxone (53.4%), ciprofloxacin (12.4%). Duration of antibiotic use was 5 days in median. Conclusion: The rate of antibiotic prescription that met MOH and WHO guidelines was 88.3% in comparison with 11.7% of non-conformance. The compliance prescriptions based on antibiogram were 77.8%, non-compliance were 22.5%. The compliance dosage refered to guideline was 86.4%, non-conpliance was 2.4%. The duration of hospitalization and neutrophil are factors that affected the use of antibiotics (p < 0.05). Keywords: diarrhea, pediatric inpatient, antibiotic, Pediatrics-Kien Giang General Hospital Địa chỉ liên hệ: Hà Minh Hiển, email: haminhhien@yahoo.com DOI: 10.34071/jmp.2020.6.2 Ngày nhận bài: 25/9/2020; Ngày đồng ý đăng: 10/11/2020; Ngày xuất bản: 28/12/2020 16 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 6, tập 10, tháng 12/2020 1. ĐẶT VẤN ĐỀ Theo ước tính của WHO mỗi năm trên toàn thế giới có gần 1,7 tỷ trường hợp trẻ em mắc bệnh tiêu chảy, bệnh tiêu chảy là nguyên nhân hàng đầu thứ hai gây tử vong ở trẻ em dưới năm tuổi, mỗi năm bệnh tiêu chảy giết chết khoảng 525.000 trẻ em trên toàn thế giới. Bệnh tiêu chảy ở trẻ em dưới 5 tuổi tại Việt Nam được ước tính từ 7-11% và chiếm 12% trong tổng số các nguyên nhân gây tử vong ở nhóm tuổi này [1]. Hiện tại, WHO khuyến cáo giải pháp bù nước bằng đường uống và kẽm cho tất cả các trường hợp tiêu chảy và chỉ điều trị bằng kháng sinh cho những người có triệu chứng nghiêm trọng hơn [2]. Theo kết quả nghiên cứu của Corinne N. Thompson và các cộng sự cho thấy kháng sinh được kê đơn trong 38% số trường hợp mắc bệnh tiêu chảy cấp ở trẻ em Việt Nam có liên quan đến vi khuẩn gây bệnh và trong 60% trường hợp không rõ nguyên nhân [5]. Nhận thấy tình hình sử dụng thuốc trong điều trị tiêu chảy ở trẻ em còn nhiều bất cập, đặc biệt là tình trạng lạm dụng kháng sinh trong điều trị tiêu chảy và với mong muốn đánh giá thực tế tình hình sử dụng thuốc trong điều trị tiêu chảy ở trẻ em tại Bệnh viện Đa khoa tỉnh Kiên Giang từ đó có biện pháp quản lý và nâng cao hiệu quả sử dụng kháng sinh, chúng tôi tiến hành đề tài “Đánh giá tình hình sử dụng kh ... i chế độ liều phù hợp khuyến cáo chiếm 86,4%, chế độ liều thấp hơn khuyến cáo 2,4%. 3.3. Một số yếu tố ảnh hưởng đến việc chỉ định kháng sinh trong điều trị tiêu chảy Bảng 13. Một số yếu tố ảnh hưởng đến chỉ định kháng sinh trong điều trị Biến số Đơn vị so sánh OR (KTC 95%) P Tuổi 1,02 (0,98-1,05) 0,38 Cân nặng 0,98 (0,84-1,14) 0,81 Giới tính Nam 1,49 (0,59-3,8) 0,39 Số ngày nằm viện 1,71 (1,3-2,25) < 0,001 Neutrophil Bình thường Giảm 0,08 (0,01-0,45) 0,004 Tăng 1,89 (0,65-5,56) 0,24 CRP Bình thường Tăng 3,09 (0,77-12,48) 0,11 Không 0,97 (0,35-2,65) 0,94 Kết quả phân tích hồi quy logistic đa biến cho thấy số ngày nằm viện và neutrophil trong máu có ảnh hưởng đến sử dụng kháng sinh trong điều trị tiêu chảy ở trẻ em trong mẫu nghiên cứu, các yếu tố như: tuổi, giới tính, CRP qua phân tích cho thấy không ảnh hưởng đến chỉ định kháng sinh trong điều trị. 4. BÀN LUẬN 4.1. Đặc điểm chung của đối tượng nghiên cứu Nghiên cứu này được thực hiện với độ tuổi trung bình là 31,55 ± 33,41 tháng tuổi, nếu chỉ trên các bệnh nhi dưới 5 tuổi mắc bệnh tiêu chảy thì độ tuổi nằm trong nhóm từ 7 tháng đến 24 tháng tuổi chiếm 61,9%. Trong khi đó theo Sabrina J Moyo, trong số các trẻ em dưới 5 tuổi điều trị nội trú do tiêu chảy tại các bệnh viện ở Tanzania, độ tuổi phổ biến nhất ở nhóm tuổi từ 7 tháng đến 24 tháng tuổi chiếm 72,1% [4]. Kết quả này khá tương đồng với nghiên cứu của chúng tôi về lứa tuổi trẻ thường mắc tiêu chảy cấp từ 7 tháng đến 24 tháng tuổi trong đó số trẻ nam nhập viện vì tiêu chảy so với số trẻ nữ trong nhóm tuổi từ 7 tháng đến 24 tháng tuổi với tỷ lệ lần lượt là 58,8% và 44,7%, trẻ em nông thôn cao hơn ở trẻ em ở thành thị chiếm 62,5% và 37,5%. Kết quả nghiên cứu cho thấy tiêu chảy phân lỏng nước chiếm 78,5%, phân lỏng nhầy chiếm 19,1%, cuối cùng là phân lỏng nhầy máu chiếm 2,4%. Nghiên cứu của Vũ Thùy Dương cũng cho thấy tiêu chảy phân lỏng nước chiếm 56,1%, phân lỏng nhày máu chiếm 34,6% [5]. Còn theo Thompson Corinne N tiêu chảy phân lỏng nước chiếm 82,6%, phân lỏng nhầy 15,9% và phân lỏng nhầy máu 1,5% [6]. Các nghiên cứu kể trên đều cho thấy tiêu chảy phân lỏng chiếm đa số trong các trường hợp trẻ nhập viện vì tiêu chảy, tiêu phân lỏng nước có thể là tiêu chảy do virus, do đó trong trường hợp này việc chỉ định kháng sinh trong điều trị có thể không cần thiết, thậm chí còn gây tiêu chảy kéo dài hơn cho trẻ. Ngược lại các trường hợp tiêu phân nhầy máu mà vi khuẩn Shigella là tác nhân phổ biến và có liên quan đến tỷ lệ tử vong cao ở trẻ nên cần được điều trị bằng liệu pháp kháng sinh. Nghiên cứu của Tapobrata De cho thấy tỷ lệ tiêu chảy không mất nước chiếm 89,3% [7], tương đồng với nghiên cứu của chúng tôi. 22 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 6, tập 10, tháng 12/2020 Từ kết quả soi phân cho thấy tỷ lệ bạch cầu dương tính chiếm 3,2%, tỷ lệ hồng cầu dương tính chiếm tỷ lệ rất thấp 0,8%, tỷ lệ hồng cầu âm tính chiếm 5,6% và tỷ lệ không chỉ định soi phân tìm bạch cầu, hồng cầu chiếm tỷ lệ nhiều nhất 93,6%. Còn theo nghiên cứu của Thompson Corinne N. cho thấy tỷ lệ bạch cầu trong phân dương tính chiếm 29,8%, hồng cầu trong phân dương tính chiếm 17,6% [6]. Nghiên cứu của chúng tôi có tỷ lệ bạch cầu và hồng cầu trong phân dương tính thấp hơn có thể là do chỉ định soi phân tìm hồng cầu và bạch cầu rất ít nên dẫn đến tỷ lệ dương tính thấp hơn nghiên cứu của hai tác giả trên cộng với việc lấy mẫu xét nghiệm cũng như kết quả chủ quan của người đọc. Nghiên cứu 251 bệnh án có kết qủa cấy phân/ test nhanh được trình bày ở hình 2 cho thấy Escherichia coli chiếm tỷ lệ cao nhất 21,9%, kế đến là Enterococcus faecium 4,4%, Klebsiella pneumoniae 4,0%, Rotavirus 4%. Nghiên cứu của chúng tôi cho thấy tỷ lệ nhiễm Escherichia coli, Rotavirus lần lượt là 21,0% và 4,0% thấp hơn so với nghiên cứu của Shrivastava Arpit Kumar cho thấy vi khuẩn gây tiêu chảy cấp ở trẻ em phổ biến nhất là Escherichia coli chiếm 30,8%, kế đến là Rotavirus chiếm 26,2%. Còn theo nghiên cứu của Hailing Chang cho thấy tác nhân gây tiêu chảy phổ biến ở trẻ là Rotavirus 19%, Novovirus 13,4%, Escherichia coli 15,6%, Salmonella non-typhoidal 9,3%. Trong nghiên cứu của chúng tôi, các tác nhân gây tiêu chảy được xác định bao gồm Escherichia coli, Enterococcus faecium, Klebsiella pneumoniae, Rotavirus có tỷ lệ thấp hơn các nghiên cứu trước, có thể là do việc chỉ định cấy phân xác định tác nhân gây bệnh thấp hơn các nghiên cứu trước hoặc có thể bệnh nhân đã được chỉ định sử dụng kháng sinh trước đó dẫn đến kết quả cấy phân lập âm tính. 4.2. Tình hình sử dụng kháng sinh Nghiên cứu 251 bệnh án có có 180 trường hợp tiêu chảy được chỉ định một kháng sinh chiếm 71,7%, trong đó có 43 bệnh án phối hợp hai kháng sinh chiếm 17,1%, chỉ có 28 trường hợp tiêu chảy không chỉ định kháng sinh trong điều trị chiếm 11,2% và kết quả cho thấy việc chỉ định kháng sinh trong điều trị tiêu chảy cấp có 70,9% trường hợp chỉ định một kháng sinh và 17,6% trường hợp chỉ định hai kháng sinh trong điều trị; tiêu chảy cấp phân máu có 6 trường hợp điều được chỉ định một kháng sinh trong điều trị (100%). Kết quả nghiên cứu của chúng tôi cho thấy tỷ lệ chỉ định kháng sinh trong điều trị tiêu chảy cấp cao hơn so với nghiên cứu của tác giả Christa L Fisher Walker được tiến hành ở Uttar Pradesh (UP), Ấn Độ có tỷ lệ cung cấp kháng sinh trong điều trị tiêu chảy chiếm 61,9%. Nghiên cứu của Tapobrata De về thực hành kê đơn, liên quan đến việc tuân thủ hướng dẫn điều trị tiêu chảy cấp ở trẻ em của WHO cho thấy tỷ lệ vô tình sử dụng kháng sinh trong tiêu chảy đã được ghi nhận là 12,2% [7]. Kết quả nghiên cứu của chúng của chúng tôi tương đồng với nghiên của Vũ Thùy Dương việc sử dụng kháng sinh trong điều trị tiêu chảy cấp, 85,2% được điều trị kháng sinh theo kinh nghiệm sau khi nhập viện và trước khi có kết quả nuôi cấy vi khuẩn [5]. Nghiên cứu của Efunshile Akinwale M cũng có kết quả tương tự nghiên cứu của chúng tôi với tỷ lệ chỉ định kháng sinh trong điều trị tiêu chảy cấp là 86,9% [3]. Việc sử dụng kháng sinh thường quy trong quản lý tiêu chảy ở trẻ em không được WHO khuyến cáo trừ các trường hợp sau: có tiêu chảy phân máu, nghi ngờ mắc bệnh tả có mất nước nặng, có xét nghiệm xác định nhiễm Giardia lamblia, amíp [2] và khi tình trạng miễn dịch của trẻ bị tổn thương vì bất kỳ lý do nào bao gồm suy dinh dưỡng nghiêm trọng, bệnh mãn tính hoặc rối loạn lympho. Điều trị kháng sinh cũng nên được xem xét đối với: tiêu chảy hoặc tiêu chảy của người đi du lịch trung bình/nặng kèm theo sốt và/hoặc phân có máu và tiêu chảy liên quan đến nhiễm trùng cấp tính khác (ví dụ viêm phổi) cần điều trị kháng sinh đặc hiệu. Kết quả nghiên cứu thấy tình hình chỉ định kháng sinh trong điều trị tiêu chảy có phân lỏng nhày máu là 100%, chỉ định kháng sinh trong điều trị tiêu chảu có phân lỏng nhầy là 97,9% và phân lỏng nước 86,3%. Kết quả nghiên cứu của chúng tôi cho thấy tỷ lệ tỷ lệ sử dụng kháng sinh trong điều trị tiêu chảy có phân lỏng nhầy máu và phân lỏng nhầy cao hơn so với kết quả nghiên cứu của Vũ Thùy Dương có tỷ lệ sử dụng kháng sinh trong tiêu chảy phân lỏng nhầy máu là 85,3%, phân lỏng nhầy là 53,1% [5]. WHO và Bộ Y tế khuyến cáo nên điều trị tất cả các đợt tiêu chảy có máu trong phân bằng kháng sinh và sử dụng ciprofloxacin làm thuốc ưu tiên hoặc lựa chọn thay thế là ceftriaxone [9]. Kết quả nghiên cứu cho thấy kháng sinh được sử dụng nhiều nhất trong điều trị tiêu chảy là ceftriaxon 53,4%, kế đến là ciprofloxacin 12,4%. Kháng sinh thường được phối hợp trong điều trị là ceftriaxon + amikacin chiếm 10%. Nghiên cứu của Tapobrata De có tỷ lệ kháng sinh được chỉ định nhiều nhất trong điều trị tiêu chảy là cefixim chiếm 31,7%, ofloxacin 23,2%, ceftriaxon 10,6%, amikacin 92% [7]. Kết quả nghiên cứu của Tapobrata De cho thấy tỷ lệ chỉ định ceftriaxon thấp hơn nghiên cứu của chúng tôi và có tỷ lệ chỉ định khá thường quy ofloxacin trong điều trị so với nghiên cứu của chúng tôi thường chỉ định ciprofloxacin trong điều trị tiêu chảy, sự khác biệt này có thể là do tính sẵn có của 23 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 6, tập 10, tháng 12/2020 kháng sinh tại nơi điều trị và đặc điểm đề kháng của vi khuẩn tại nơi điều trị có thể khác nhau. Nghiên cứu của Efunshile Akinwale M cho thấy tỷ lệ sử dụng kháng sinh trong điều trị tiêu chảy tương ứng như sau: ciprofloxacin đã được sử dụng trong hầu hết các trường hợp 72,4%, metronidazole 30,2% và gentamycin là 15,1%, sự phối hợp kháng sinh đã được sử dụng ciprofloxacin + metronidazole được sử dụng kết hợp chiếm 22% [3]. Kết quả nghiên cứu của Efunshile Akinwale M cho thấy tỷ lệ chỉ định ciprofloxacin trong điều trị tiêu chảy cao hơn nghiên cứu của chúng tôi 72,4% so với 12,4%. Nghiên cứu của Ahmad Akram cho thấy tỷ lệ kê đơn cephalosporin là 46,2%, trong số các cephalosporin, ceftriaxone, cefotaxime, cefdinir và cefixime được kê đơn chủ yếu. Tuy nhiên, chỉ có 13,5% cephalosporin được quy định theo tên chung. Hơn nữa, penicillin đứng thứ hai trong danh sách với 39,9% đơn thuốc, aminoglycoside được kê toa ở 32,67% bệnh nhân trong đó gentamicin và amikacin được kê đơn rộng rãi nhất. So sánh, quinolone (ciprofloxacin, norfloxacin có hoặc không có sự kết hợp của metronidazole và tinidazole) là những thuốc được kê đơn ít nhất 16,1% [8]. Sự khác biệt này có thể là do tình hình đề kháng tại nơi nghiên cứu khác nhau dẫn đến thực hành lâm sàng trong điều trị có chỉ định kháng sinh khác nhau trong mẫu nghiên cứu. Kết quả từ bảng 10 cho thấy có 187 bệnh án tiêu chảy được điều trị kháng sinh theo kinh nghiệm trong đó có 88,3% số phác đồ điều trị phù hợp với khuyến cáo. Kết quả nghiên cứu của chúng tôi tương đồng với kết quả nghiên cứu của tác giả Tapobrata De tỷ lệ chị định kháng sinh phù hợp với khuyến cáo của WHO là 87,8% [2]; nghiên cứu của Akram Ahmad cho thấy tỷ lệ sử dụng kháng sinh hợp lý trong điều trị tiêu chảy phân có nhày máu 83,4%, tiêu chảy cấp phân nước 82,7% [8]. Kết quả cho thấy tỷ lệ sử dụng kháng sinh trong điều trị tiêu chảy khá cao ở trẻ em, kết quả này phù hợp với các nghiên cứu khác được thực hiện ở các nước đang phát triển. Tỷ lệ kê đơn kháng sinh cao có thể cho thấy khả năng dẫn đến lạm dụng kháng sinh trong điều trị có thể góp phần vào tình trạng đề kháng kháng sinh. 4.3. Một số yếu tố ảnh hưởng đến việc chỉ định kháng sinh trong điều trị tiêu chảy Kết quả phân tích hồi quy logistic đa biến cho thấy số ngày nằm viện và neutrophil trong máu có ảnh hưởng đến sử dụng kháng sinh trong điều trị tiêu chảy ở trẻ em trong mẫu nghiên cứu, các yếu tố như: tuổi, giới tính, tính chất phân, tình trạng mất nước, bạch cầu, CRP phân tích cho thấy không ảnh hưởng đến chỉ định kháng sinh trong điều trị. 5. KẾT LUẬN Qua nghiên cứu 251 hồ sơ bệnh án của các bệnh nhi nội trú bị tiêu chảy tại khoa nhi Bệnh viện Đa khoa tỉnh Kiên Giang chúng tôi có một số kết luận như sau: - Số trẻ nam và nữ nhập viện vì tiêu chảy chiếm tỷ lệ nhiều nhất ở nhóm tuổi từ 7 tháng đến 24 tháng tuổi với tỷ lệ lần lượt là 58,8% và 44,7%. - Tỷ lệ chỉ định kháng sinh theo kinh nghiệm trong điều trị tiêu chảy phù hợp với khuyến cáo của Bộ Y tế, WHO là 88,3%, không phù hợp là 11,7%. - Tỷ lệ chỉ định điều trị kháng sinh theo kinh ng- hiệm phù hợp với kháng sinh đồ là 77,8%, chưa phù hợp là 22,5%. - Chỉ định kháng sinh với chế độ liều phù hợp khuyến cáo chiếm 86,4%, thấp hơn khuyến cáo là 2,4%. - Kháng sinh được sử dụng nhiều nhất là ceftri- axon (53,4%), kế đến là ciprofloxacin (12,4%), ít nhất là amoxicilin/acid clavulanic, cefotaxim, ciprofloxa- cin + imipenem, imepenem/cilastatin và imipenem + linezolid (0,4%). Kháng sinh thường được phối hợp trong điều trị là ceftriaxon + amikacin (10,0%). Thời gian sử dụng kháng sinh với trung vị 5 ngày. - Kết quả phân tích hồi quy logistic đa biến cho thấy số ngày nằm viện và bạch cầu đa nhân trung tính trong máu có ảnh hưởng đến sử dụng kháng sinh trong điều trị tiêu chảy ở trẻ em (p < 0,05). 1. Lee Hwa-Young, Nguyen Van Huy, Sugy Choi (2016), “Determinants of early childhood morbidity and proper treatment responses in Vietnam: results from the Multiple Indicator Cluster Surveys, 2000–2011”, Global health action. 9 (1), pp. 1-8. 2. World Health Organization (2005), The treatment of diarrhoea: a manual for physicians and other senior health workers, World Health Organization, pp. 4-43. 3. Efunshile Akinwale M, Obumneme Ezeanosike, Chukwuemeka Chijioke Nwangwu, Brigitte König, Pikka Jokelainen , Lucy J Robertson (2019), “Apparent overuse of antibiotics in the management of watery diarrhoea in children in Abakaliki, Nigeria”, BMC infectious diseases. 19 (1), pp. 275. TÀI LIỆU THAM KHẢO 24 Tạp chí Y Dược học - Trường Đại học Y Dược Huế - Số 6, tập 10, tháng 12/2020 4. Sabrina J Moyo, Njolstad Gro, Mecky I Matee, Jesse Kitundu, Helge Myrmel, Haima Mylvaganam, Samuel Y Maselle, Nina Langeland (2011), “Age specific aetiological agents of diarrhoea in hospitalized children aged less than five years in Dar es Salaam, Tanzania”, BMC pediatrics. 11:19, pp. 4. 5. Duong Vu Thuy, Ha Thanh Tuyen, Pham Van Minh, James I. Campbell, Hoang Le Phuc, Tran Do Hoang Nhu, Le Thi Phuong Tu, Tran Thi Hong Chau, Le Thi Quynh Nhi, Nguyen Thanh Hung, Nguyen Minh Ngoc, Nguyen Thi Thanh Huong, Lu Lan Vi, Corinne N. Thompson, Guy E. Thwaites, Ruklanthi de Alwis, Stephen Baker (2017), “No Clinical Benefit of Empirical Antimicrobial Therapy for Pediatric Diarrhea in a High-Usage, High-Resistance Setting”, Clinical Infectious Diseases. 66 (4), pp. 504-511. 6. Thompson Corinne N, My VT Phan, Nguyen Van Minh Hoang, Pham Van Minh, Nguyen Thanh Vinh, Cao Thu Thuy, Tran Thi Thu Nga, Maia A Rabaa, Pham Thanh Duy, Tran Thi Ngoc Dung (2015), “A prospective multi- center observational study of children hospitalized with diarrhea in Ho Chi Minh City, Vietnam”, The American journal of tropical medicine and hygiene. 92 (5), pp. 1045- 1052. 7. Tapobrata De, Santosh Kondekar, Surbhi Rathi (2016), “Hospital Based Prospective Observational Study to Audit the Prescription Practices and Outcomes of Paediatric Patients (6 months to 5 years age group) Presenting with Acute Diarrhea”, Journal of Clinical and Diagnostic Research: JCDR. 10 (5), pp. 1-5. 8. Ahmad Akram, Muhammad Umair Khan, Sadiqa Malik, Guru Prasad Mohanta, S Parimalakrishnan, Isha Patel, Sameer Dhingra (2016), “Prescription patterns and appropriateness of antibiotics in the management of cough/cold and diarrhea in a rural tertiary care teaching hospital”, Journal of pharmacy & bioallied sciences. 8 (4), pp. 335. 9. Bộ Y tế (2009), “Hướng dẫn xử trí tiêu chảy ở trẻ em”, tr. 8-43.
File đính kèm:
 danh_gia_tinh_hinh_su_dung_khang_sinh_trong_dieu_tri_tieu_ch.pdf
danh_gia_tinh_hinh_su_dung_khang_sinh_trong_dieu_tri_tieu_ch.pdf

