Đánh giá tác dụng phụ khi điều trị dự phòng nôn, buồn nôn bằng dexamethason 8mg và ondasetron 4mg trong gây tê tủy sống bằng bupivacain và morphin trong mổ lấy thai
Mục tiêu: Đánh giá tác dụng phụ khi điều trị dự
phòng nôn, buồn nôn bằng dexamethasone 8mg và
ondansetron 4mg trong gây tê tủy sống bằng
bupivacain và morphin sulphat để mổ lấy thai thực
hiện tại bệnh viện phụ sản Hải Phòng trong thời gian
từ tháng 10/2018 đến tháng 2/2019. Phương pháp
nghiên cứu: Thử nghiệm lâm sàng ngẫu nhiên tiến
cứu có so sánh. Nhóm đối chứng (nhóm 1): sử dụng
thuốc chống nôn bằng dexamethasone 8mg và nhóm
nghiên cứu (nhóm 2): có sử dụng phối hợp thuốc
chống nôn dexamethasone 8mg và ondansetron 4mg.
Kết quả nghiên cứu: Các kỹ thuật trên không ảnh
hưởng tới huyết động và hô hấp của sản phụ. Tỷ lệ
tụt huyết áp HATB từ 20-30% trong nhóm 1 (nhóm
đơn độc) là 3,1% thấp hơn có ý nghĩa so với nhóm 2
(nhóm dùng phối hợp 2 thuốc) là 8,6% Nhưng tỉ lệ
này thấp hơn so với một số nghiên cứu khác. Kết
luận: Nên sử dụng dexamethasone và ondansetron
để dự phòng nôn, buồn nôn cho bệnh nhân vì hiệu
quả cao và tỉ lệ tác dụng phụ xảy ra thấp.

Trang 1

Trang 2
Trang 3

Trang 4

Trang 5
Tóm tắt nội dung tài liệu: Đánh giá tác dụng phụ khi điều trị dự phòng nôn, buồn nôn bằng dexamethason 8mg và ondasetron 4mg trong gây tê tủy sống bằng bupivacain và morphin trong mổ lấy thai

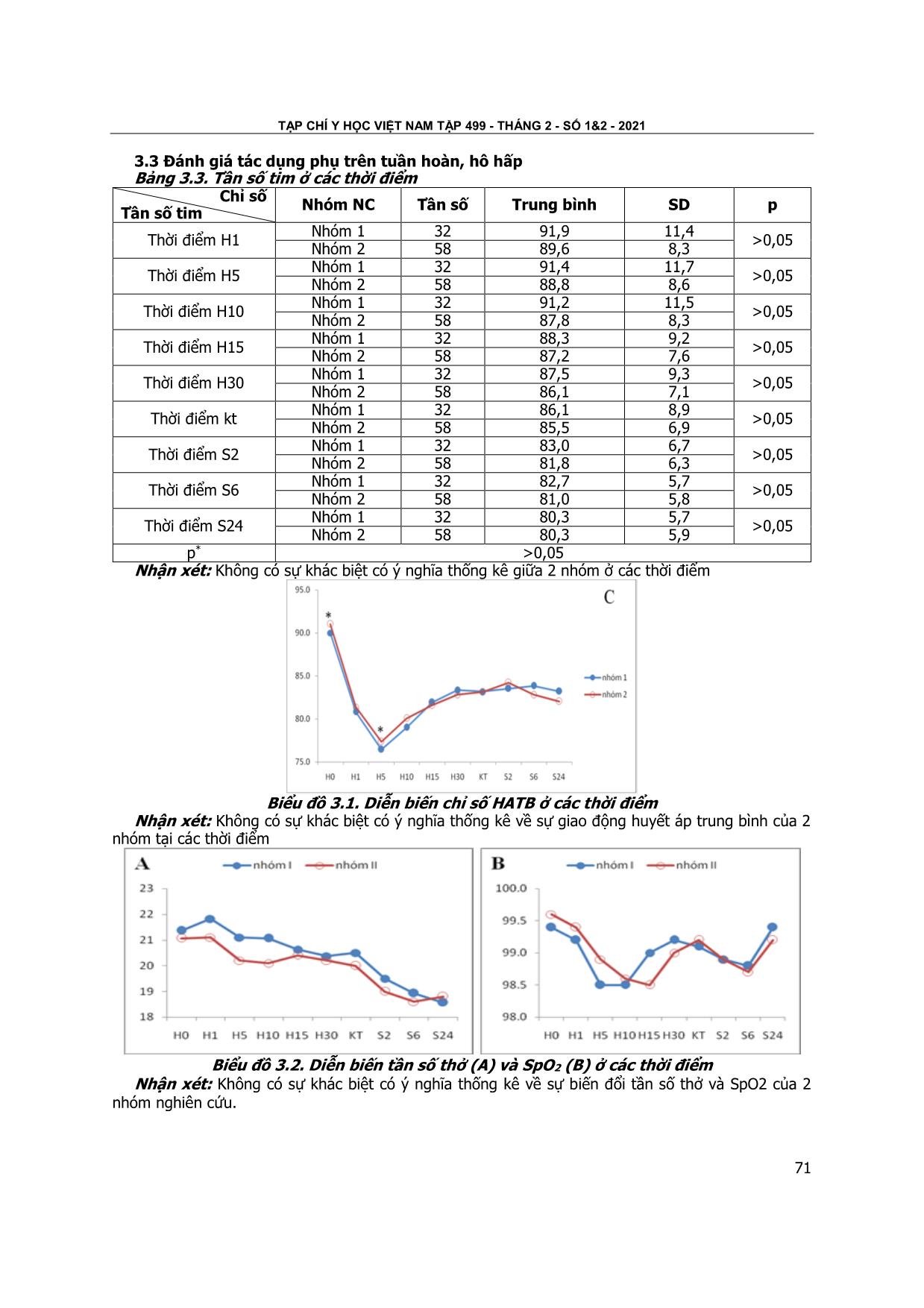
TẠP CHÍ Y HỌC VIỆT NAM TẬP 499 - THÁNG 2 - SỐ 1&2 - 2021 69 ĐÁNH GIÁ TÁC DỤNG PHỤ KHI ĐIỀU TRỊ DỰ PHÒNG NÔN, BUỒN NÔN BẰNG DEXAMETHASON 8MG VÀ ONDASETRON 4MG TRONG GÂY TÊ TỦY SỐNG BẰNG BUPIVACAIN VÀ MORPHIN TRONG MỔ LẤY THAI Phạm Thị Anh Tú*, Công Quyết Thắng**, Lưu Quang Thùy*** TÓM TẮT17 Mục tiêu: Đánh giá tác dụng phụ khi điều trị dự phòng nôn, buồn nôn bằng dexamethasone 8mg và ondansetron 4mg trong gây tê tủy sống bằng bupivacain và morphin sulphat để mổ lấy thai thực hiện tại bệnh viện phụ sản Hải Phòng trong thời gian từ tháng 10/2018 đến tháng 2/2019. Phương pháp nghiên cứu: Thử nghiệm lâm sàng ngẫu nhiên tiến cứu có so sánh. Nhóm đối chứng (nhóm 1): sử dụng thuốc chống nôn bằng dexamethasone 8mg và nhóm nghiên cứu (nhóm 2): có sử dụng phối hợp thuốc chống nôn dexamethasone 8mg và ondansetron 4mg. Kết quả nghiên cứu: Các kỹ thuật trên không ảnh hưởng tới huyết động và hô hấp của sản phụ. Tỷ lệ tụt huyết áp HATB từ 20-30% trong nhóm 1 (nhóm đơn độc) là 3,1% thấp hơn có ý nghĩa so với nhóm 2 (nhóm dùng phối hợp 2 thuốc) là 8,6% Nhưng tỉ lệ này thấp hơn so với một số nghiên cứu khác. Kết luận: Nên sử dụng dexamethasone và ondansetron để dự phòng nôn, buồn nôn cho bệnh nhân vì hiệu quả cao và tỉ lệ tác dụng phụ xảy ra thấp. Từ khóa: dexamethasone, ondansetron, gây tê tủy sống SUMMARY EVALUATE THE SIDE EFFECTS OF POSTOPERATIVE NAUSEA AND VOMITING PREVENTION BY DEXAMETHASONE 8MG AND ONDASETRON 4MG IN SPINAL ANESTHESIA BY BUPIVACAINE AND MORPHINE Objective: To evaluate the side effects of postoperative nausea and vomiting prevention by dexamethasone 8mg and ondansetron 4mg in spinal anesthesia with bupivacaine and morphine sulphate for cesarean section performed at Hai Phong Obstetrics Hospital from October 2018 to February 2019. Method: prospective randomized controlled trial interventional study. Control group (group 1): using antiemetics with dexamethasone 8mg, and intervention group (group 2): using a combination of antiemetics with dexamethasone 8mg and ondansetron 4mg. Results: These techniques did not affect to the patients' hemodynamics and respiration. The rate of decreasing mean arterial pressure (MAP) *Bệnh viện phụ sản Hải Phòng, **Đại học Y Hà Nội, ***Bệnh viện Việt Đức Chịu trách nhiệm chính: Phạm Thị Anh Tú Email: phamthianhtu@gmail.com Ngày nhận bài: 23.12.2020 Ngày phản biện khoa học: 28.01.2021 Ngày duyệt bài: 3.2.2021 between 20-30% in group 1 (control group) was 3.1%, significantly lower than group 2 (group using 2 drugs) was 8.6%. This rate was lower than in some other studies. Conclusions: We should apply dexamethasone and ondansetron to prevent vomiting, nausea for patients with spinal anesthesia because of being more effective and getting low side effect rate. Key words: dexamethasone, ondansetron, spinal anesthesia. I. ĐẶT VẤN ĐỀ Gây tê tủy sống là một phương pháp vô cảm thường được áp dụng phổ biến cả trên thế giới và Việt Nam để mổ lấy thai. Nhiều nghiên cứu cho thấy việc tác dụng hiệp đồng trong gây tê tủy sống bằng hỗn hợp thuốc tê bupivacain kết hợp với morphin hiện đang được sử dụng phổ biến do hiệu quả kéo dài thời gian giảm đau. Nhưng lại có tác dụng không mong muốn là gây ức chế hô hấp và gây buồn nôn, nôn, ngứa, an thần sâu, bí đái. theo khuyến cáo điều trị của chương trình ERAS cần phải dùng thuốc dự phòng nôn và buồn nôn sau mổ là điều trị bắt buộc cho bệnh nhân mổ [1]. Từ khi khám phá được vùng nhận cảm hóa học CTZ ở sàn não thất IV, các chất trung gian hóa học đồng vận dẫn truyền cảm giác nôn, tại vùng này tới trung tâm nôn ở hành não đã cắt nghĩa được phần nào cơ chế tác dụng phòng nôn của dexamethasone, ondansetron [2]. Hiện nay, trên thế giới cũng như ở Việt Nam có nhiều thuốc chống nôn mới đã được nghiên cứu và sử dụng riêng lẻ hoặc phối hợp. Cũng đã có một số nghiên cứu đề phòng nôn và buồn nôn khi phối hợp dexamethasone và ondansetron trong mổ nội soi ổ bụng, tai mũi họng, mổ chi dưới [3],[4]. Các nghiên cứu này đều cho thấy hiệu quả khi dùng các thuốc trên trong dự phòng nôn và buồn nôn. Nhưng chúng ta đều biết khi kết hợp 2 thuốc thì có thể làm tăng các tác dụng phụ lên. Trong mổ lấy thai ở Việt Nam chúng tôi chưa tìm thấy báo cáo nào về vấn đề này. Chính vì vậy chúng tôi tiến hành nghiên cứu đề tài: “Đánh giá tác dụng phụ của điều trị dự phòng nôn, buồn nôn bằng dexamethasone 8mg và ondansetron 4mg trong gây tê tủy sống bằng bupivacain và morphin sulphat để mổ lấy thai” II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU 2.1 Đối tượng nghiên cứu vietnam medical journal n01&2 - FEBRUARY - 2021 70 - Tiêu chuẩn lựa chọn: Sản phụ có tinh thần tỉnh táo. Tình trạng sức khỏe ASA I, II. Sản phụ được chỉ định mổ lấy thai chủ động. Có chỉ định với GTTS. Không sử dụng thuốc chống nôn hoặc các thuốc có thể gây tăng tỷ lệ nôn, buồn nôn trước mổ. Đồng ý tham gia nghiên cứu - Tiêu chuẩn loại trừ: Sản phụ có khó khăn trong giao tiếp, mắc bệnh động kinh hay tâm thần, tiền sử hay hiện tại nghiện ma túy. Có chống chỉ định gây tê tủy sống hoặc không thực hiện được kỹ thuật gây tê. Có triệu chứng nôn và buồn nôn trước mổ. Các trường hợp có tai biến, biến chứng của mổ như chảy máu nhiều, tụt huyết áp nặng, suy hô hấpSản phụ dị ứng với các thành phần của thuốc bupivacain, morphin sulphat, ondansetron và dexamethasone. Sản phụ không đồng ý tham gia nghiên cứu. 2.2 Địa điểm và thời gian nghiên cứu. Đề tài thực hiện tại khoa Gây mê hồi sức Bệnh viện Phụ Sản Hải Phòng. Tiến hành từ tháng 10/2018 đến tháng 2/2019. 2.3 Phương pháp nghiên cứu. Thử nghiệm lâm sàng ngẫu nhiên tiến cứu có so sánh. Chọn ngẫu nhiên theo phương pháp bốc thăm, chia làm hai nhóm bằng nhau với nhóm đối chứng (nhóm1: sử dụng thuốc chống nôn bằng dexamethasone 8mg) và nhóm nghiên cứu (nhóm 2: có sử dụng phối hợp thuốc chống nôn dexamethasone 8mg và ondansetron 4mg). Mỗi bệnh nhân sẽ tương ứng với một lần bắt thăm, bắt được thăm nào thì xếp vào nhóm đó và thực hiện đúng theo phương pháp đó. Mỗi nhóm được tiến hành nghiên cứu và thu thập số liệu như nhau. Tiêu chí đánh giá: Ngoài các tiêu chí chung về tuổi, giới, cân nặng, loại hình phẫu thuật. Chúng tôi đánh giá các tác dụng lên tuần hoàn và hô hấp. Tiêu chí đánh giá rối loạn tuần hoàn: nhịp chậm 20% so với huyết áp nền. Tiêu chí đánh giá rối loạn hô hấp: thở chậm < 10 nhịp/phút và hoặc SpO2 < 90%. Các thời điểm đánh giá: Ký hiệu Thời điểm Ký hiệu Thời điểm H0 Trước khi gây tê H30 Sau khi gây tê 30 phút H1 Ngay sau khi gây tê HKT Kết thúc cuộc mổ H5 Sau khi gây tê 5 phút Hs2 Sau mổ 2 giờ H10 Sau khi gây tê 10 phút Hs6 Sau mổ 6 giờ H15 Sau khi gây tê 15 phút Hs24 Sau mổ 24 giờ 2.4 Xử lý số liệu: Số liệu thu thập được mã hóa, nhập vào máy tính và xử lý theo chương trình SPSS 12.0 và phần mềm Microsoft Excel 2007. III. KẾT QUẢ NGHIÊN CỨU 3.1 Đặc điểm chung của 2 nhóm nghiên cứu Bảng 3.1. Phân bố về tuổi, chiều cao, cân nặng và chỉ số BMI Chỉ số Nhóm NC Tần số Trung bình SD p Tuổi trung bình (năm) Nhóm 1 32 31,6 4,5 > 0,05 Nhóm 2 58 29,8 3,8 Chiều cao (cm) Nhóm 1 32 157,0 5,0 > 0,05 Nhóm 2 58 156,1 4,4 Cân nặng (kg) Nhóm 1 32 64,3 6,5 > 0,05 Nhóm 2 58 65,2 7,6 BMI (kg/m2) Nhóm 1 32 26,1 2,5 > 0,05 Nhóm 2 58 26,8 3,2 Nhận xét: Không có sự khác biệt có ý nghĩa giữa 2 nhóm về các đặc điểm nhân trắc học 3.2 Mức độ vô cảm Bảng 3.2. Thời gian vô cảm Chỉ số Thời gian Nhóm NC Tần số Trung bình SD p Thời gian onset (phút) Nhóm 1 32 4,66 0,75 >0,05 Nhóm 2 58 4,33 1,14 Thời gian mổ (phút) Nhóm 1 32 36,44 9,23 >0,05 Nhóm 2 58 37,40 7,84 Thời gian vô cảm (phút) Nhóm 1 32 89,52 17,21 >0,05 Nhóm 2 58 88,65 18,72 Nhận xét: Không có sự khác biệt giữa 2 nhóm về mức độ vô cảm với p > 0,05 TẠP CHÍ Y HỌC VIỆT NAM TẬP 499 - THÁNG 2 - SỐ 1&2 - 2021 71 3.3 Đánh giá tác dụng phụ trên tuần hoàn, hô hấp Bảng 3.3. Tần số tim ở các thời điểm Chỉ số Tần số tim Nhóm NC Tần số Trung bình SD p Thời điểm H1 Nhóm 1 32 91,9 11,4 >0,05 Nhóm 2 58 89,6 8,3 Thời điểm H5 Nhóm 1 32 91,4 11,7 >0,05 Nhóm 2 58 88,8 8,6 Thời điểm H10 Nhóm 1 32 91,2 11,5 >0,05 Nhóm 2 58 87,8 8,3 Thời điểm H15 Nhóm 1 32 88,3 9,2 >0,05 Nhóm 2 58 87,2 7,6 Thời điểm H30 Nhóm 1 32 87,5 9,3 >0,05 Nhóm 2 58 86,1 7,1 Thời điểm kt Nhóm 1 32 86,1 8,9 >0,05 Nhóm 2 58 85,5 6,9 Thời điểm S2 Nhóm 1 32 83,0 6,7 >0,05 Nhóm 2 58 81,8 6,3 Thời điểm S6 Nhóm 1 32 82,7 5,7 >0,05 Nhóm 2 58 81,0 5,8 Thời điểm S24 Nhóm 1 32 80,3 5,7 >0,05 Nhóm 2 58 80,3 5,9 p* >0,05 Nhận xét: Không có sự khác biệt có ý nghĩa thống kê giữa 2 nhóm ở các thời điểm Biểu đồ 3.1. Diễn biến chỉ số HATB ở các thời điểm Nhận xét: Không có sự khác biệt có ý nghĩa thống kê về sự giao động huyết áp trung bình của 2 nhóm tại các thời điểm Biểu đồ 3.2. Diễn biến tần số thở (A) và SpO2 (B) ở các thời điểm Nhận xét: Không có sự khác biệt có ý nghĩa thống kê về sự biến đổi tần số thở và SpO2 của 2 nhóm nghiên cứu. vietnam medical journal n01&2 - FEBRUARY - 2021 72 Bảng 3.4. Tỷ lệ sản phụ bị giảm chỉ số HATB Mức độ Tổng (n = 90) Nhóm 1 (n = 32) Nhóm 2 (n = 58) Tần số Tỷ lệ % Tần số Tỷ lệ % Tần số Tỷ lệ % Dưới 10% 48 53,3 18 56,3 29 50,0 10% - 20% 35 38,9 12 37,5 23 39,7 20% - 30% 6 6,7 1 3,1* 5 8,6* Trên 30% 1 1,1 1 1,7 Ghi chú: * là giá trị xác định mức ý nghĩa thông kê theo chiquare-test Nhận xét: Có sự khác biệt có ý nghĩa thống kê ở mức độ tụt huyết áp từ 20 – 30% ở 2 nhóm. Ở các mức độ tụt huyết áp khác không thấy có sự khác biệt ở 2 nhóm. IV. BÀN LUẬN 4.1 Tần số tim sau khi tiêm thuốc tê vào tủy sống. Tần số tim trước khi gây tê và sau khi gây tê đều tăng nhẹ và dần trở về bình thường tại các thời điểm H6 và H24. So với thời điểm H0 , tần số tim tăng cao từ thời điểm H1, sau đó có xu hướng giảm dần từ thời điểm H5, thời điểm H10, thời điểm H15 và có xu hướng trở về bình thường từ các thời điểm H30 và HKT. Tuy vậy, sự khác biệt không có ý nghĩa thống kê với p > 0,05. Nghiên cứu của chúng tôi cũng cho kết quả tương đồng với một số nghiên cứu khác, cụ thể là nghiên cứu của Nguyễn Đức Lam trong GTTS và GTTS phối hợp GTNMC để mổ lấy thai cho sản phụ tiền sản giật cũng chỉ ra tần số tim của các bệnh nhân có xu hướng giảm sau khi gây tê, và bắt đầu giảm mạnh ở thời điểm H5, tỷ lệ sản phụ có nhịp tim giảm trên 20% ở nhóm GTTS là 20% và 16,67% ở nhóm GTTS kết hợp GTNMC trong mổ lấy thai [5]; tác giả Đỗ Văn Lợi cũng chỉ ra, trong GTTS để mổ đẻ thì nhịp tim sản phụ giảm nhiều do phải dùng liều thuốc tê cao hơn [6]. 4.2 Thay đổi huyết áp. Kết quả nghiên cứu của chúng tôi cho thấy sự thay đổi huyết áp trung bình ở cả hai nhóm nghiên cứu khác nhau không có ý nghĩa thống kê. Tại các thời điểm sau khi gây tê thường thì huyết áp sẽ giảm nhẹ (giảm < 20%) so với trước khi gây tê, do sản phụ hết đau bởi tác dụng của thuốc tê và sản phụ bình tĩnh hơn so với trước khi GTTS kết hợp với tác dụng ức chế giao cảm làm giảm lượng catecholamin gây tụt huyết áp của thuốc tê. Nhưng sau đó nhờ có truyền dịch bù khối lượng tuần hoàn và dùng thuốc co mạch khi sản phụ bị tụt huyết áp mà chỉ số huyết áp của các sản phụ lại tăng dần tới mức ổn định rồi duy trì ổn định cho tới cuối cuộc mổ. Kết quả này tương tự với kết quả của Nguyễn Hoàng Ngọc (phối hợp bupivacain với fentanyl) [7]. 4.3 Thay đổi về tần số thở và độ bão hòa oxy (SpO2). Kết quả nghiên cứu của chúng tôi thể hiện tần số thở của các sản phụ là có sự khác nhau ở cả 2 nhóm nghiên cứu ngay từ trước khi gây tê, tuy nhiên đó chỉ là sự dao động ngẫu nhiên và vẫn trong giới hạn bình thường. Vì thế, tần số thở trung bình của các sản phụ tại từng thời điểm sau gây tê cũng khác nhau giữa các nhóm nhưng không khác biệt có ý nghĩa thống kê. Đặc biệt, tần số thở tại các thời điểm sau khi gây tê đều giảm so với trước khi gây tê. Trong cùng một nhóm, giá trị SpO2 trung bình sau khi gây tê có xu hướng giảm tại các thời điểm H5 cho đến H10 nhưng đều ở ngưỡng trên 98%, sau đó SpO2 lại tiếp tục tăng trở lại và ngang bằng với thời điểm trước gây tê. Không có sự khác biệt giữa 2 nhóm nghiên cứu. Một số nghiên cứu khác cũng cho kết quả tương tự như trong nghiên cứu hiệu quả giảm đau trong chuyển dạ của phương pháp GTNMC do và không do bệnh nhân tự điều khiển của Đỗ Văn Lợi hay kết quả của Trần Văn Quang tần số thở giảm sau gây tê nhưng đều trong giới hạn bình thường [6], [8]. 4.4 Tụt huyết áp. Tỷ lệ sản phụ có HATB giảm từ 20-30% trong nghiên cứu của chúng tôi cho thấy, ở nhóm 1 là 3,1% và ở nhóm 2 là 8,6%. Khác biệt có ý nghĩa thống kê với p < 0,05. Nhưng số lượng bệnh nhân tụt huyết áp ở mức này khá thấp. Theo nghiên cứu của Nguyễn Đức Lam thì tỷ lệ tụt huyết áp trên 30% so với mức huyết áp nền ở nhóm GTTS là khá cao với 21,67% khi tiến hành GTTS với GTNMC ở những đối tượng thai phụ tiền sản giật [5]. Theo Công Quyết Thắng nghiên cứu gây tê trên 57 bệnh nhân bằng pethidine có 13 bệnh nhân bị giảm HAĐM giảm dưới 10% chiếm tỷ lệ 22,8% [9]. V. KẾT LUẬN - Các kỹ thuật trên không ảnh hưởng tới huyết động và hô hấp của sản phụ mà ngược lại, có tác dụng ổn định huyết động và hô hấp cho sản phụ. - Tỷ lệ tụt huyết áp HATB từ 20-30% trong nhóm 1 là 3,1% và ở nhóm 2 là 8,6%. Khác biệt có ý nghĩa thống kê giữa 2 nhóm nhưng tỉ lệ này thấp hơn so với một số nghiên cứu khác. TẠP CHÍ Y HỌC VIỆT NAM TẬP 499 - THÁNG 2 - SỐ 1&2 - 2021 73 TÀI LIỆU THAM KHẢO 1. Công Quyết Thắng (2017), ERAS: Enhanced Recovery After Surgery- Tăng cường hồi phục sau phẫu thuật và vai trò của người làm Gây mê Hồi sức. Hội Gây mê Hồi sức Việt Nam (VSA). 2. Bộ Y Tế (2002), “Dexamethasone”. Dược Thư Quốc Gia Việt Nam, 356-357. 3. Nguyễn Đình Long (2011), So sánh tác dụng dự phòng và điều trị nôn và buồn nôn của ondansetron với dexamethasone sau mổ nội soi phụ khoa. Luận văn Thạc sĩ. Đại học y Hà Nội. 4. Đỗ Thanh Hòa (2012), Nghiên cứu tác dụng dự phòng buồn nôn và nôn của dexamethasone đơn thuần hoặc kết hợp với ondansetron sau gây tê tủy sống trong phẫu thuật chi dưới. Y học thực hành, 841. 5. Nguyễn Đức Lam (2013), Đánh giá hiệu quả của phương pháp gây tê tủy sống và gây tê tủy sống – ngoài màng cứng phối hợp để mổ lấy thai ở bệnh nhân tiền sản giật nặng. Luận án tiến sĩ y học, Đại học Y Hà Nội. 6. Đỗ Văn Lợi (2017), Nghiên cứu hiệu quả giảm đau trong chuyển dạ của phƣơng pháp gây tê ngoài màng cứng do và không do bệnh nhân tự điều khiển. Luận án tiến sĩ y học, Đại học y Hà Nội. 7. Nguyễn Hoàng Ngọc (2010), Đánh giá hiệu quả của sự phối hợp bupivacain liều thấp với morphin không có chất bảo quản trong gây tê tủy sống để mổ lấy thai và giảm đau sau mổ, Luận văn Chuyên khoa cấp II, chuyên ngành GMHS, Trường Đại học Y Hà Nội 2010. 8. Trần Văn Quang, Bùi Ích Kim (2011), Đánh giá hiệu quả giảm đau trong chuyển dạ đẻ bằng gây tê ngoài màng cứng levobupivacain phối hợp với fentanyl ở các nồng độ và liều lượng khác nhau. Luận văn thạc sĩ y học, Đại học Y Hà Nội. 9. Watcha, M.F., P.F. White (1992), Postoperative nausea and vomiting. Its etiology, treatment, and prevention. Anesthesiology, 77(1): 162-84. BỆNH CƠ KHÁNG SRP NHỮNG TRƯỜNG HỢP ĐẦU TIÊN TẠI VIỆT NAM Phan Hoàng Phương Khanh*, Phan Đặng Anh Thư**, Nguyễn Hữu Công* TÓM TẮT18 Bệnh cơ kháng SRP là thể bệnh cơ hoại tử qua trung gian miễn dịch liên kết với kháng thể kháng SRP (anti-signal recognition particle). Đây là một bệnh chưa từng được nhắc tới trong các báo cáo y khoa ở nước ta. Chúng tôi mô tả các đặc điểm lâm sàng, cận lâm sàng và đáp ứng điều trị của 3 trường hợp bệnh cơ kháng SRP. Cả 3 trường hợp đều có lâm sàng điển hình và xét nghiệm kháng thể kháng SRP dương tính, trong đó 2 trường hợp có biến đổi mô bệnh học phù hợp và 1 trường hợp không điển hình. Một trong số ba bệnh nhân có đáp ứng tốt với điều trị Rituximab, 1 bệnh nhân đáp ứng hạn chế với điều trị 2 thuốc ức chế miễn dịch phối hợp, 1 bệnh nhân không đáp ứng với Rituximab và dung nạp kém với thuốc ức chế miễn dịch. Chúng tôi lưu ý tới vai trò quan trọng của xét nghiệm kháng thể trong chẩn đoán, và những khó khăn trong điều trị bệnh cơ kháng SRP, một thể bệnh cơ còn rất mới ở Việt Nam. Từ khoá: bệnh cơ kháng SRP, kháng thể kháng SRP, bệnh cơ hoại tử qua trung gian miễn dịch SUMMARY ANTI-SRP MYOPATHY - THE FIRST CASES IN VIETNAM Anti-SRP myopathy is the subtype of immune mediated necrotizing myopathy which is associated *Bệnh viện chuyên khoa Ngoại Thần kinh Quốc tế **Đại học Y Dược TP Hồ Chí Minh Chịu trách nhiệm chính: Phan Hoàng Phương Khanh Email: bsphuongkhanhntk@gmail.com Ngày nhận bài: 22.12.2020 Ngày phản biện khoa học: 29.01.2021 Ngày duyệt bài: 4.2.2021 with anti-signal recognition particle (SRP) antibody. This disease has never been mentioned in the medical reports in Vietnam. In this paper, the clinical, laboratory and therapeutic characteristics of three cases with anti-SRP myopathy are described. All the cases had typical clinical features and serum positive for anti-SRP antibody. Two cases had appropriate histopathological changes and the other had atypical changes. One patient responded well to Rituximab, one had a limited response to two combined immunosuppressants, and the third did not respond to rituximab and had poor tolerance to immunosuppressants. The important role of antibody testing for diagnosis and the problems with treatment for this very newly known anti-SRP myopathy in Vietnam should be emphasized. Keywords: anti-SRP myopathy, anti-signal recognition particle (SRP) antibody, immune mediated necrotizing myopathy. I. ĐẶT VẤN ĐỀ Nhóm bệnh viêm cơ tự miễn gồm nhiều thể bệnh, trong đó có bệnh cơ hoại tử qua trung gian miễn dịch (immune mediated necrotizing myopathy - IMNM). Thể bệnh này mới được nhắc đến trong khoảng hơn một thập kỷ nay, nhưng là một trong các thể bệnh viêm cơ tự miễn hay gặp. Trên thế giới trước đây và tại Việt Nam hiện nay, IMNM dễ bị chẩn đoán nhầm với các thể viêm cơ tự miễn khác. Có hai kháng thể phổ biến nhất liên quan tới IMNM là kháng SRP (anti-signal recognition particle) và kháng HMGCR (anti-3-hydroxyl-3 methylglutaryl- coenzyme A reductase )(2,5). Trong thời gian vừa
File đính kèm:
 danh_gia_tac_dung_phu_khi_dieu_tri_du_phong_non_buon_non_ban.pdf
danh_gia_tac_dung_phu_khi_dieu_tri_du_phong_non_buon_non_ban.pdf

