Đánh giá hiệu quả điều trị bệnh bạch cầu cấp dòng Lympho ở trẻ em bằng phác đồ Fralle 2000 trong 10 năm
Mục tiêu: Đánh giá những yếu tố nguy cơ, hiệu quả điều trị lâu dài, thời gian sống và các biến chứng trong
quá trình điều trị bệnh Bạch cầu cấp dòng lympho (BCCDL) ở trẻ em bằng phác đồ FRALLE 2000.
Đối tượng và phương pháp nghiên cứu: Nghiên cứu hồi cứu, mô tả hàng loạt ca trên 255 bệnh nhân
BCCDL với tuổi ≤15, được điều trị phác đồ FRALLE 2000 từ 01/01/2005 đến 31/12/2015 tại 2 khoa Nhi.
Kết quả: Nhóm tuổi thường gặp là 1 đến 10 tuổi. Tỉ lệ nam và nữ lần lượt là 59% và 41%. Qua nghiên
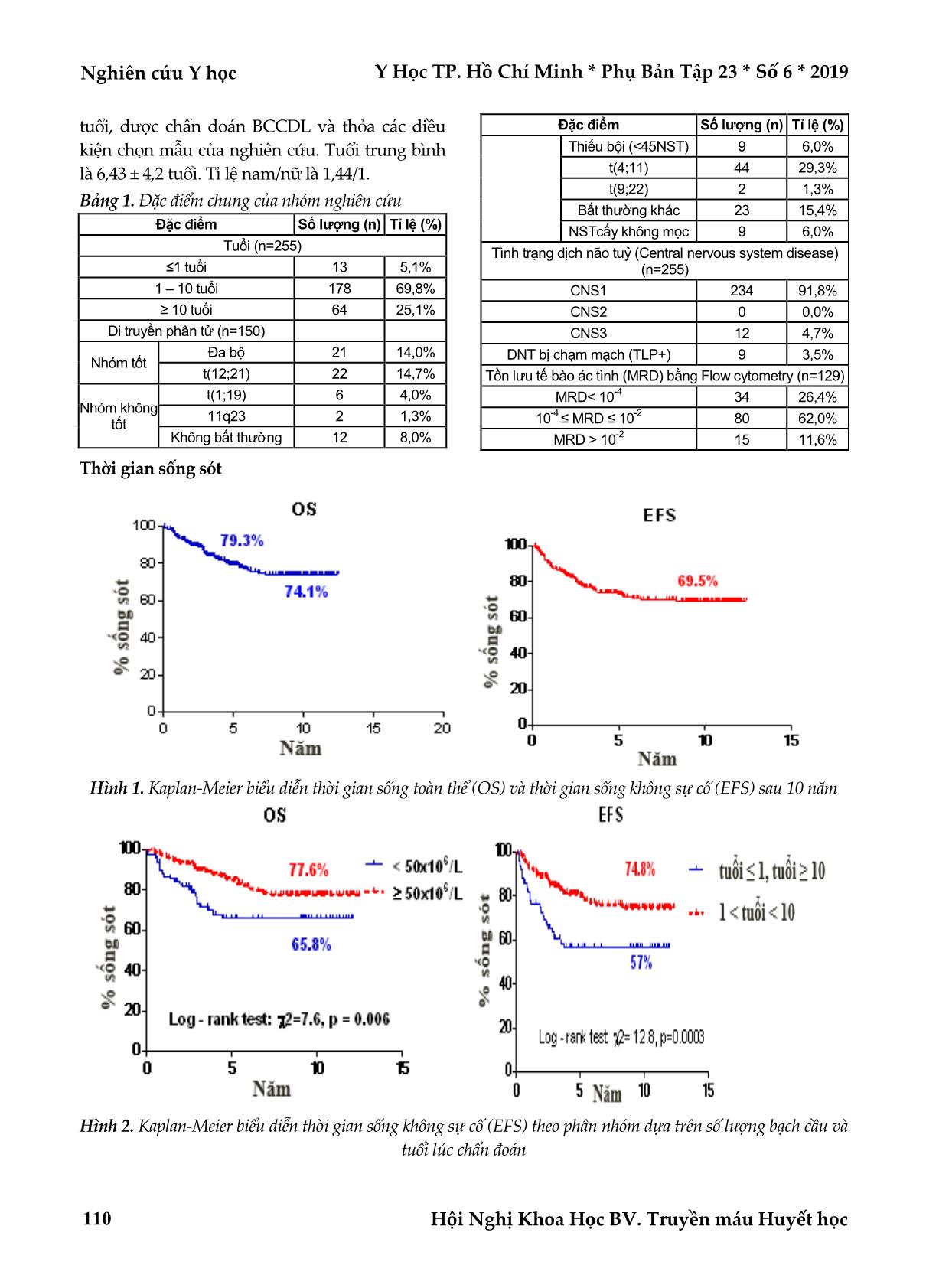
cứu, chúng tôi ghi nhận thời gian sống toàn bộ (OS) và thời gian sống không sự cố (EFS) sau 10 năm là 73,7%
và 69,5%. Nguy cơ tái phát tích lũy 10 năm là 30,7%. Những yếu tố như tuổi lúc chẩn đoán, số lượng bạch cầu,
sự nhạy với corticoid, đột biến nhiễm sắc thể, tồn lưu tế bào ác tính giúp phân nhóm điều trị và tiên lượng thời
gian sống còn. Biến chứng nhiễm trùng cao và gặp ở tất cả các giai đoạn điều trị. Nhiễm trùng thường gặp là
nhiễm trùng tiêu hoá (33,5%), kế đến là nhiễm trùng huyết (17,5%). Biến chứng, độc tính của thuốc trong điều
trị còn nhiều, chủ yếu là tăng men gan, tăng amylase nhưng mức độ còn cho phép. Độc tính thường gặp nhất là
độ I-II.
Kết luận: Với phác đồ FRALLE 2000 mà Bệnh viện Truyền máu Huyết học (BTH) đã áp dụng từ 2005
trong điều trị BCCDL ở trẻ em đã cho thấy hiệu quả tốt, mang lại thời gian sống lâu dài hơn cho bệnh nhi. Tỉ lệ
đạt lui bệnh hoàn toàn khá cao (98%), tương đương với các nghiên cứu khác trên thế giới, cao hơn các nghiên
cứu trong nước. Tuy nhiên, tỉ lệ sống còn vẫn còn thấp so với các nghiên cứu khác trên thế giới. Chính vì thế,
cần có những thay đổi và cập nhật những phác đồ tiên tiến trên thế giới giúp tăng thời gian sống còn và giảm tỉ
lệ tái phát, nâng cao chất lượng cuộc sống cho bệnh nhi.

Trang 1

Trang 2
Trang 3
Trang 4
Trang 5

Trang 6
Tóm tắt nội dung tài liệu: Đánh giá hiệu quả điều trị bệnh bạch cầu cấp dòng Lympho ở trẻ em bằng phác đồ Fralle 2000 trong 10 năm

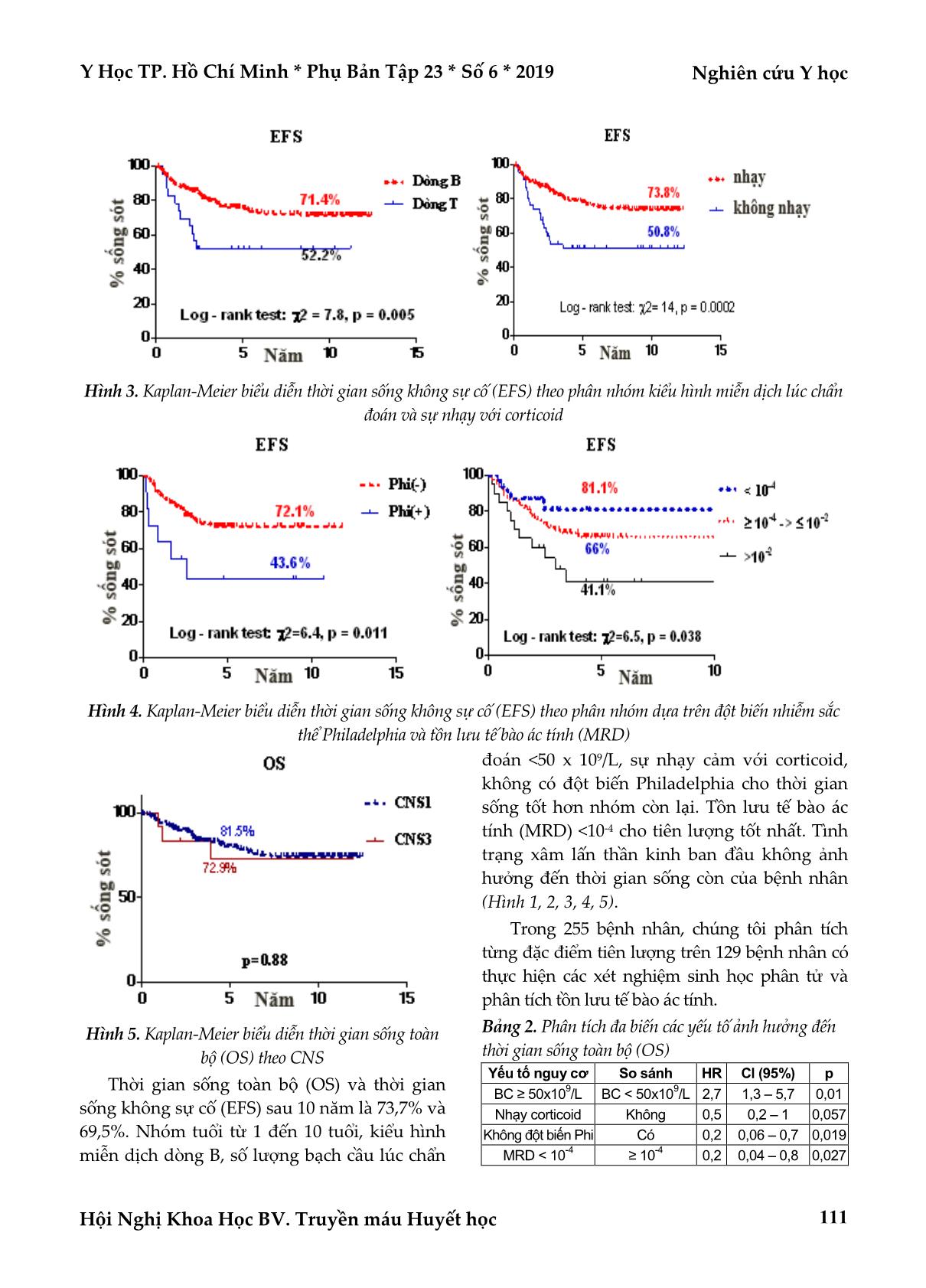
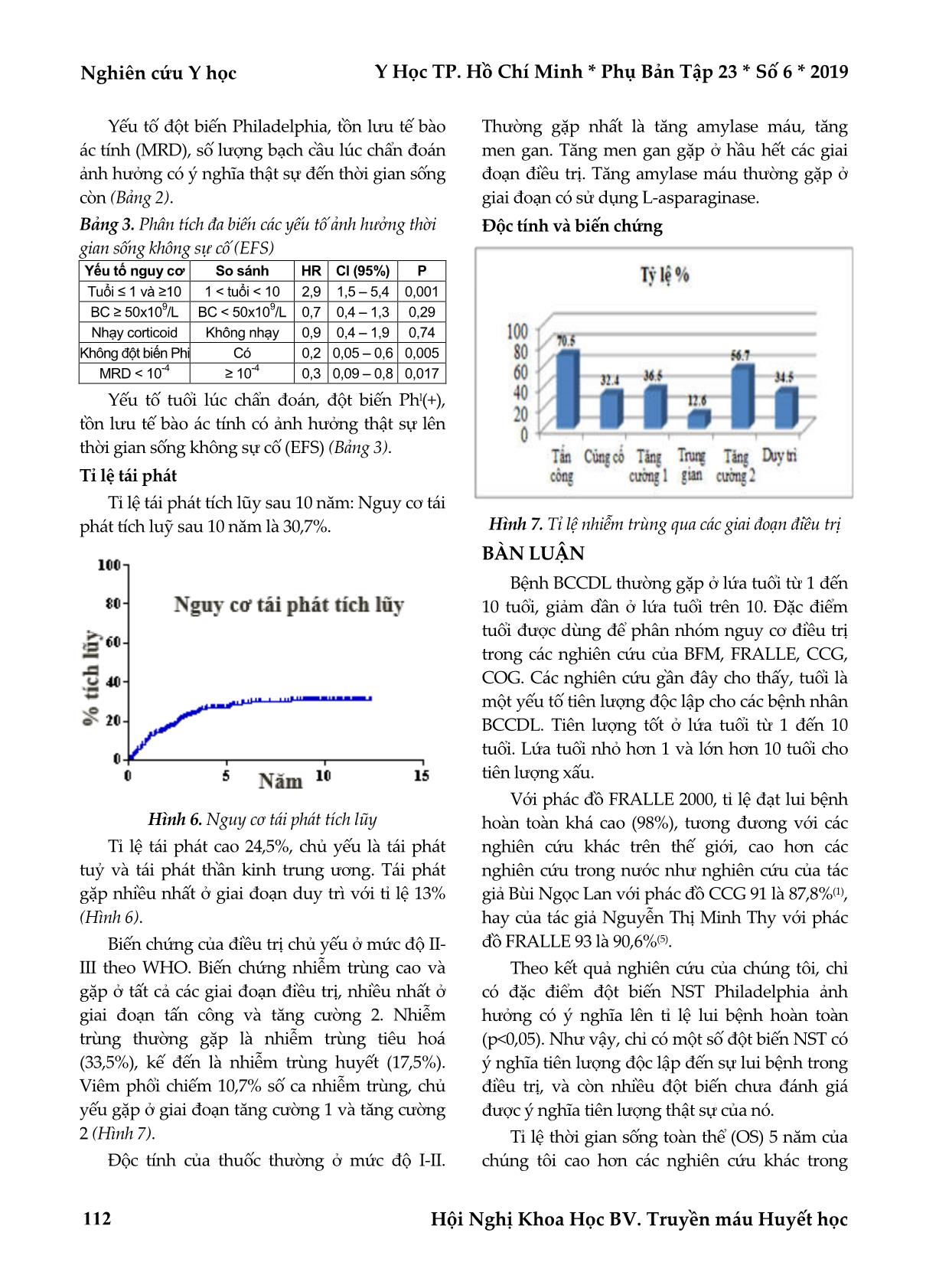
Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Hội Nghị Khoa Học BV. Truyền máu Huyết học 108 ĐÁNH GIÁ HIỆU QUẢ ĐIỀU TRỊ BỆNH BẠCH CẦU CẤP DÒNG LYMPHO Ở TRẺ EM BẰNG PHÁC ĐỒ FRALLE 2000 TRONG 10 NĂM Huỳnh Thiện Ngôn*, Huỳnh Thiên Hạnh*, Nguyễn Quốc Vụ Khanh*, Võ Thị Thanh Trúc*, Phù Chí Dũng* TÓM TẮT Mục tiêu: Đánh giá những yếu tố nguy cơ, hiệu quả điều trị lâu dài, thời gian sống và các biến chứng trong quá trình điều trị bệnh Bạch cầu cấp dòng lympho (BCCDL) ở trẻ em bằng phác đồ FRALLE 2000. Đối tượng và phương pháp nghiên cứu: Nghiên cứu hồi cứu, mô tả hàng loạt ca trên 255 bệnh nhân BCCDL với tuổi ≤15, được điều trị phác đồ FRALLE 2000 từ 01/01/2005 đến 31/12/2015 tại 2 khoa Nhi. Kết quả: Nhóm tuổi thường gặp là 1 đến 10 tuổi. Tỉ lệ nam và nữ lần lượt là 59% và 41%. Qua nghiên cứu, chúng tôi ghi nhận thời gian sống toàn bộ (OS) và thời gian sống không sự cố (EFS) sau 10 năm là 73,7% và 69,5%. Nguy cơ tái phát tích lũy 10 năm là 30,7%. Những yếu tố như tuổi lúc chẩn đoán, số lượng bạch cầu, sự nhạy với corticoid, đột biến nhiễm sắc thể, tồn lưu tế bào ác tính giúp phân nhóm điều trị và tiên lượng thời gian sống còn. Biến chứng nhiễm trùng cao và gặp ở tất cả các giai đoạn điều trị. Nhiễm trùng thường gặp là nhiễm trùng tiêu hoá (33,5%), kế đến là nhiễm trùng huyết (17,5%). Biến chứng, độc tính của thuốc trong điều trị còn nhiều, chủ yếu là tăng men gan, tăng amylase nhưng mức độ còn cho phép. Độc tính thường gặp nhất là độ I-II. Kết luận: Với phác đồ FRALLE 2000 mà Bệnh viện Truyền máu Huyết học (BTH) đã áp dụng từ 2005 trong điều trị BCCDL ở trẻ em đã cho thấy hiệu quả tốt, mang lại thời gian sống lâu dài hơn cho bệnh nhi. Tỉ lệ đạt lui bệnh hoàn toàn khá cao (98%), tương đương với các nghiên cứu khác trên thế giới, cao hơn các nghiên cứu trong nước. Tuy nhiên, tỉ lệ sống còn vẫn còn thấp so với các nghiên cứu khác trên thế giới. Chính vì thế, cần có những thay đổi và cập nhật những phác đồ tiên tiến trên thế giới giúp tăng thời gian sống còn và giảm tỉ lệ tái phát, nâng cao chất lượng cuộc sống cho bệnh nhi. Từ khóa: bạch cầu cấp dòng lympho ở trẻ em ABSTRACT OUTCOME OF TREATMENT FOR CHILDHOOD ACUTE LYMPHOBLASTIC LEUKEMIA: 10-YEAR FOLLOW-UP OF FRALLE-2000 PROTOCOL Huynh Thien Ngon, Huynh Thien Hanh, Nguyen Quoc Vu Khanh, Vo Thi Thanh Truc, Phu Chi Dung * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 6 - 2019: 108 – 113 Objective: To evaluate risk factors, long-term outcome, survival time and the complications during treatment for childhood acute lymphoblastic leukemia by using FRALLE 2000 protocol. Methods: A retrospective study, 255 ALL patients with age ≤ 15, treated with FRALLE 2000 regimen from January 1st, 2005 to December 31st, 2015 at Hematologic pediatric departments. Results: The common age group was 1 to 10 years. Male and female rates were 59% and 41% respectively. Overall survival (OS) and the Event-free survival (EFS) after 10 years were 73.7% and 69.5%. The cumulative incidence of relapse at 10 years was 30.7%. Factors such as age at diagnosis, leukocyte count, sensitivity to corticosteroids, chromosomal mutations, minimal residual disease help to justify the subgroups of treatment and prognosis of survival. High incidence of infectious complications could be seen in all stages of treatment. Common infections are gastrointestinal infections (33.5%), followed by septicemia (17.5%). Complications and toxicity of *Bệnh viện Truyền máu Huyết học, TP. Hồ Chí Minh Tác giả liên lạc: BSCKI. Huỳnh Thiện Ngôn ĐT: 0909176169 Email: ngonht@gmail.com Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 109 drugs in treatment were many, mainly increase of liver enzymes, amylase, but the severity is still acceptable. Grade I-II toxicities were most common. Conclusion: With the FRALLE 2000 protocol that Blood Transfusion and Hematology Hospital (BTH) has applied since 2005 in the treatment of ALL in children, it has been shown to have good efficacy, bringing a longer lifetime for children. The rate of complete remission was quite high (98%), equivalent to other studies in the world, higher than domestic studies. However, the survival rate compared to other studies in the world is still low. Therefore, it is necessary to change and update advanced regimens in the world to increase survival time and reduce the recurrence rate, improve the quality of life for patients. Key words: acute lymphoblastic leukemia ĐẶT VẤN ĐỀ Bạch cầu cấp dòng lympho (BCCDL) là bệnh lý ác tính thường gặp nhất ở trẻ em, chiếm khoảng 30% các bệnh và 75% các bệnh ung thư máu ở trẻ em. Bệnh ác tính và gây tỉ lệ tử vong cao. Chỉ cách đây 30 năm, bệnh này đã gây tử vong cho hầu hết các trẻ em bị mắc bệnh. Năm 1965, dưới 1% trẻ em mắc bệnh có hy vọng được sống sót lâu dài(4). Tuy nhiên, ngày nay gần 80% trẻ em mắc bệnh được chữa khỏi với tỉ lệ sống không biến cố (EFS) sau 5 năm tăng từ 75% đến 83%(8). Thành công này là nhờ vào những tiến bộ trong điều trị với các phác đồ đa hóa trị liệu tăng cường và điều trị nâng đỡ (truyền máu, kháng sinh, kháng virus và dinh dưỡng). Hiện nay trên thế giới có rất nhiều nghiên cứu thử nghiệm lâm sàng được áp dụng để điều trị bệnh nhi bệnh BCCDL đã đạt được kết quả cao với thời gian sống toàn bộ (OS) sau 5 năm khoảng 80%(3). Việc điều trị này góp phần làm cải thiện tỉ lệ lui bệnh, thời gian EFS và OS cho các bệnh nhi BCCDL. Cho đến nay, cũng có những nghiên cứu về vấn đề điều trị bệnh BCCDL ở trẻ em và hiệu quả của phác đồ FRALLE 2000. Tuy nhiên, việc nghiên cứu chỉ tập trung vào giai đoạn tấn công và tỉ lệ đạt lui bệnh hoàn toàn sau tấn công mà chưa có một báo cáo tổng quát về kết quả điều trị của phác đồ này. Với những kết quả đạt được, sau hơn 10 năm thực hiện phác đồ, chúng tôi mong muốn đánh giá hiệu quả lâu dài của phác đồ, cũng như xem lại những biến chứng, độc tính thuốc nhằm so sánh với những phác đồ khác để giúp cải thiện, cập nhật những tiến bộ, nâng cao hiệu quả điều trị BCCDL ở trẻ em. ĐỐI TƯỢNG - PHƯƠNG PHÁP NGHIÊN CỨU Đối tượng nghiên cứu Tất cả các bệnh nhi được chẩn đoán Bạch cầu cấp dòng lympho nhập viện lần đầu tại khoa Huyết học trẻ em - Bệnh viện Truyền máu Huyết học từ năm 2005 đến 2015. Tiêu chuẩn chọn bệnh Thỏa mãn các tiêu chuẩn sau: ≤15 tuổi, nhập viện tại khoa Huyết học trẻ em - Bệnh viện Truyền máu Huyết học từ năm 2005 đến 2015. Đồng thời, là bệnh mới (de novo) được chẩn đoán xác định bệnh Bạch cầu cấp dòng lympho (dựa trên lâm sàng, huyết - tủy đồ). Các bệnh nhân này chưa được điều trị gì trước đó và gia đình đồng ý tham gia điều trị theo phác đồ FRALLE 2000. Cuối cùng, không có chống chỉ định về tim mạch khi điều trị với Anthracyclines (phân suất tống máu EF >50% và điện tâm đồ bình thường). Tiêu chuẩn loại trừ Không hội đủ các tiêu chuẩn chọn bệnh hoặc có 1 trong các tiêu chuẩn sau: Bỏ điều trị. Hoặc bệnh nhi được chẩn đoán bệnh BCCDL nhóm L3 (Burkitt) theo phân loại FAB. Cuối cùng là Trisomy 21 (hội chứng Down). Thiết kế nghiên cứu Hồi cứu hàng loạt ca. KẾT QUẢ Đặc điểm chung Từ 01/01/2005 đến 31/12/2015, tại Bệnh viện Truyền máu Huyết học TP. Hồ Chí Minh, khoa Huyết học trẻ em, có 255 bệnh nhân từ 1 – 15 Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Hội Nghị Khoa Học BV. Truyền máu Huyết học 110 tuổi, được chẩn đoán BCCDL và thỏa các điều kiện chọn mẫu của nghiên cứu. Tuổi trung bình là 6,43 ± 4,2 tuổi. Tỉ lệ nam/nữ là 1,44/1. Bảng 1. Đặc điểm chung của nhóm nghiên cứu Đặc điểm Số lượng (n) Tỉ lệ (%) Tuổi (n=255) ≤1 tuổi 13 5,1% 1 – 10 tuổi 178 69,8% ≥ 10 tuổi 64 25,1% Di truyền phân tử (n=150) Nhóm tốt Đa bộ 21 14,0% t(12;21) 22 14,7% Nhóm không tốt t(1;19) 6 4,0% 11q23 2 1,3% Không bất thường 12 8,0% Đặc điểm Số lượng (n) Tỉ lệ (%) Thiểu bội (<45NST) 9 6,0% t(4;11) 44 29,3% t(9;22) 2 1,3% Bất thường khác 23 15,4% NSTcấy không mọc 9 6,0% Tình trạng dịch não tuỷ (Central nervous system disease) (n=255) CNS1 234 91,8% CNS2 0 0,0% CNS3 12 4,7% DNT bị chạm mạch (TLP+) 9 3,5% Tồn lưu tế bào ác tình (MRD) bằng Flow cytometry (n=129) MRD< 10 -4 34 26,4% 10 -4 ≤ MRD ≤ 10 -2 80 62,0% MRD > 10 -2 15 11,6% Thời gian sống sót Hình 1. Kaplan-Meier biểu diễn thời gian sống toàn thể (OS) và thời gian sống không sự cố (EFS) sau 10 năm Hình 2. Kaplan-Meier biểu diễn thời gian sống không sự cố (EFS) theo phân nhóm dựa trên số lượng bạch cầu và tuổi lúc chẩn đoán Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 111 Hình 3. Kaplan-Meier biểu diễn thời gian sống không sự cố (EFS) theo phân nhóm kiểu hình miễn dịch lúc chẩn đoán và sự nhạy với corticoid Hình 4. Kaplan-Meier biểu diễn thời gian sống không sự cố (EFS) theo phân nhóm dựa trên đột biến nhiễm sắc thể Philadelphia và tồn lưu tế bào ác tính (MRD) Hình 5. Kaplan-Meier biểu diễn thời gian sống toàn bộ (OS) theo CNS Thời gian sống toàn bộ (OS) và thời gian sống không sự cố (EFS) sau 10 năm là 73,7% và 69,5%. Nhóm tuổi từ 1 đến 10 tuổi, kiểu hình miễn dịch dòng B, số lượng bạch cầu lúc chẩn đoán <50 x 109/L, sự nhạy cảm với corticoid, không có đột biến Philadelphia cho thời gian sống tốt hơn nhóm còn lại. Tồn lưu tế bào ác tính (MRD) <10-4 cho tiên lượng tốt nhất. Tình trạng xâm lấn thần kinh ban đầu không ảnh hưởng đến thời gian sống còn của bệnh nhân (Hình 1, 2, 3, 4, 5). Trong 255 bệnh nhân, chúng tôi phân tích từng đặc điểm tiên lượng trên 129 bệnh nhân có thực hiện các xét nghiệm sinh học phân tử và phân tích tồn lưu tế bào ác tính. Bảng 2. Phân tích đa biến các yếu tố ảnh hưởng đến thời gian sống toàn bộ (OS) Yếu tố nguy cơ So sánh HR Cl (95%) p BC ≥ 50x10 9 /L BC < 50x10 9 /L 2,7 1,3 – 5,7 0,01 Nhạy corticoid Không 0,5 0,2 – 1 0,057 Không đột biến Phi Có 0,2 0,06 – 0,7 0,019 MRD < 10 -4 ≥ 10 -4 0,2 0,04 – 0,8 0,027 Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Hội Nghị Khoa Học BV. Truyền máu Huyết học 112 Yếu tố đột biến Philadelphia, tồn lưu tế bào ác tính (MRD), số lượng bạch cầu lúc chẩn đoán ảnh hưởng có ý nghĩa thật sự đến thời gian sống còn (Bảng 2). Bảng 3. Phân tích đa biến các yếu tố ảnh hưởng thời gian sống không sự cố (EFS) Yếu tố nguy cơ So sánh HR Cl (95%) P Tuổi ≤ 1 và ≥10 1 < tuổi < 10 2,9 1,5 – 5,4 0,001 BC ≥ 50x10 9 /L BC < 50x10 9 /L 0,7 0,4 – 1,3 0,29 Nhạy corticoid Không nhạy 0,9 0,4 – 1,9 0,74 Không đột biến Phi Có 0,2 0,05 – 0,6 0,005 MRD < 10 -4 ≥ 10 -4 0,3 0,09 – 0,8 0,017 Yếu tố tuổi lúc chẩn đoán, đột biến Phl(+), tồn lưu tế bào ác tính có ảnh hưởng thật sự lên thời gian sống không sự cố (EFS) (Bảng 3). Tỉ lệ tái phát Tỉ lệ tái phát tích lũy sau 10 năm: Nguy cơ tái phát tích luỹ sau 10 năm là 30,7%. Hình 6. Nguy cơ tái phát tích lũy Tỉ lệ tái phát cao 24,5%, chủ yếu là tái phát tuỷ và tái phát thần kinh trung ương. Tái phát gặp nhiều nhất ở giai đoạn duy trì với tỉ lệ 13% (Hình 6). Biến chứng của điều trị chủ yếu ở mức độ II- III theo WHO. Biến chứng nhiễm trùng cao và gặp ở tất cả các giai đoạn điều trị, nhiều nhất ở giai đoạn tấn công và tăng cường 2. Nhiễm trùng thường gặp là nhiễm trùng tiêu hoá (33,5%), kế đến là nhiễm trùng huyết (17,5%). Viêm phổi chiếm 10,7% số ca nhiễm trùng, chủ yếu gặp ở giai đoạn tăng cường 1 và tăng cường 2 (Hình 7). Độc tính của thuốc thường ở mức độ I-II. Thường gặp nhất là tăng amylase máu, tăng men gan. Tăng men gan gặp ở hầu hết các giai đoạn điều trị. Tăng amylase máu thường gặp ở giai đoạn có sử dụng L-asparaginase. Độc tính và biến chứng Hình 7. Tỉ lệ nhiễm trùng qua các giai đoạn điều trị BÀN LUẬN Bệnh BCCDL thường gặp ở lứa tuổi từ 1 đến 10 tuổi, giảm dần ở lứa tuổi trên 10. Đặc điểm tuổi được dùng để phân nhóm nguy cơ điều trị trong các nghiên cứu của BFM, FRALLE, CCG, COG. Các nghiên cứu gần đây cho thấy, tuổi là một yếu tố tiên lượng độc lập cho các bệnh nhân BCCDL. Tiên lượng tốt ở lứa tuổi từ 1 đến 10 tuổi. Lứa tuổi nhỏ hơn 1 và lớn hơn 10 tuổi cho tiên lượng xấu. Với phác đồ FRALLE 2000, tỉ lệ đạt lui bệnh hoàn toàn khá cao (98%), tương đương với các nghiên cứu khác trên thế giới, cao hơn các nghiên cứu trong nước như nghiên cứu của tác giả Bùi Ngọc Lan với phác đồ CCG 91 là 87,8%(1), hay của tác giả Nguyễn Thị Minh Thy với phác đồ FRALLE 93 là 90,6%(5). Theo kết quả nghiên cứu của chúng tôi, chỉ có đặc điểm đột biến NST Philadelphia ảnh hưởng có ý nghĩa lên tỉ lệ lui bệnh hoàn toàn (p<0,05). Như vậy, chỉ có một số đột biến NST có ý nghĩa tiên lượng độc lập đến sự lui bệnh trong điều trị, và còn nhiều đột biến chưa đánh giá được ý nghĩa tiên lượng thật sự của nó. Tỉ lệ thời gian sống toàn thể (OS) 5 năm của chúng tôi cao hơn các nghiên cứu khác trong Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 113 nước và một số nước châu Á như nghiên cứu của Seksarn (2015) ở Thái Lan với phác đồ ThaiPOG(7) nhưng thấp hơn các nghiên cứu khác ở các nước châu Âu. Tuy nhiên, tỉ lệ thời gian sống không sự cố sau 10 năm trong nghiên cứu chúng tôi gần tương đương với những nghiên cứu lớn của POG hay CCG(2,6). Phân tích thời gian sống còn theo tuổi và theo số lượng bạch cầu lúc nhập viện, chúng tôi nhận thấy: OS - 10 năm, EFS-10 năm của nhóm tuổi >1 và <10 tuổi cao hơn so với nhóm tuổi ≤1 tuổi hay ≥10 tuổi (77,6% vs 65,8% và 74,8% vs 57% với p <0,05). Về kiểu hình miễn dịch, chúng tôi nhận thấy nhóm BCCDL-B có thời gian sống cao hơn so với BCCDL-T. Sau 10 năm thực hiện phác đồ, tỉ lệ tái phát chung trong nghiên cứu của chúng tôi cao hơn gần tương đương so với nghiên cứu hiệu quả của phác đồ FRALLE 93(5), nhưng cao hơn so với nghiên cứu trước đây của chúng tôi cách đây 5 năm và cũng cao hơn các nghiên cứu khác trên thế giới. Điều này cho thấy tỉ lệ tái phát của phác đồ ngày càng tăng, đòi hỏi chúng ta phải nghiên cứu kỹ hơn những phác đồ tiên tiến khác trên thế giới để thay đổi và cập nhật phác đồ điều trị để mang lại hiệu quả điều trị cao hơn. Tử vong trong quá trình điều trị không do tái phát qua các giai đoạn chiếm tỉ lệ 3,1% (8 bệnh nhân). Nguyên nhân chủ yếu gây ra tử vong là nhiễm trùng phổi nặng gây suy hô hấp. Hầu hết bệnh nhân đều có triệu chứng buồn nôn, nôn mức độ I/II, rụng tóc. Các biến chứng khác như tăng men gan, tiêu chảy, đau thượng vị đều gặp ở tất cả giai đoạn hoá trị liệu, giảm BCH. Đa số các tác dụng phụ đều ở mức độ nhẹ, ít ảnh hưởng đến quá trình điều trị. KẾT LUẬN Với phác đồ FRALLE 2000 mà bệnh viện TMHH đã áp dụng từ 2005 trong điều trị BCCDL ở trẻ em đã cho thấy hiệu quả tốt, mang lại thời gian sống lâu dài hơn cho bệnh nhi. Tuy nhiên, tỉ lệ sống còn thấp hơn so với các nghiên cứu khác trên thế giới. Hiện nay, các nước tiên tiến trên thế giới không còn áp dụng phác đồ FRALLE 2000 nữa mà có nhiều lựa chọn phác đồ khác tốt hơn cho tỉ lệ sống còn ngày càng cao (>90%) như phác đồ COG của nhóm nghiên cứu Mỹ. Hơn nữa, cùng với sự phát triển của kỹ thuật di truyền tế bào, một số đột biến có giá trị tiên lượng chưa được đưa vào phân nhóm điều trị trong phác đồ nên việc điều trị theo từng phân nhóm như trước đây sẽ không còn hiệu quả. Để góp phần nâng cao chất lượng cuộc sống cho bệnh nhân, tăng hiệu quả điều trị, ngang tầm với các nước tiên tiến khác trên thế giới. Do đó, việc cập nhật và áp dụng phác đồ điều trị mới cần được tiến hành sớm trong thời gian tới. TÀI LIỆU THAM KHẢO 1. Bùi Ngọc Lan (2007). Nghiên cứu lâm sàng, cận lâm sàng bệnh lơxêmi cấp dòng lympho và điều trị thể nguy cơ không cao ở trẻ em. Luận án Tiến sĩ, Đại học Y Hà Nội. 2. Gaynon PS, Angiolillo AL, et al (2010). Long-term results of the children's cancer group studies for childhood acute lymphoblastic leukemia 1983-2002: a Children's Oncology Group Report. Leukemia, 24(2):285-297. 3. Nguyễn Anh Trí (1997). Điều trị các bệnh máu ác tính cơ quan tạo máu. Nhà xuất bản Y học, pp.160-210. 4. Nguyễn Tấn Bỉnh (1999). Phân loại 319 ca bệnh bạch cầu cấp theo FAB. Y học Thành phố Hồ Chí Minh, 167(1):39-43. 5. Nguyễn Thị Minh Thy (2006). Đánh giá hiệu quả điều trị bạch cầu cấp dòng lympho trẻ em bằng phác đồ FRALLE-93. Y học Thành Phố Hồ Chí Minh, 10(4):536. 6. Salzer WL, Devidas M, et al (2010). Long-term results of the pediatric oncology group studies for childhood acute lymphoblastic leukemia 1984-2001: a report from the children's oncology group. Leukemia, 24(2):355-370. 7. Seksarn P, Wiangnon S, et al (2015). Outcome of Childhood Acute Lymphoblastic Leukemia Treated Using the Thai National Protocols. Asian Pacific Journal of Cancer Prevention, 16(11):4609-4614. 8. Trần Văn Bé (2000). Mười năm hoạt động, điều trị về máu 1999 - 2000. Y học Thành phố Hồ Chí Minh, 248:1-19. Ngày nhận bài báo: 27/08/2019 Ngày phản biện nhận xét bài báo: 06/09/2019 Ngày bài báo được đăng: 15/10/2019
File đính kèm:
 danh_gia_hieu_qua_dieu_tri_benh_bach_cau_cap_dong_lympho_o_t.pdf
danh_gia_hieu_qua_dieu_tri_benh_bach_cau_cap_dong_lympho_o_t.pdf

