Đánh giá hiệu quả điều chỉnh loạn thị giác mạc sẵn có bằng phẫu thuật phaco kết hợp rạch giác mạc rìa
Mục tiêu: Đánh giá hiệu quả điều chỉnh loạn thị giác mạc sẵn có bằng phẫu thuật phaco kết hợp rạch giác
mạc rìa.
Phương pháp: Nghiên cứu tiền cứu 21 mắt của 21 bệnh nhân (tuổi trung bình 70,6 ± 8,7 (từ 50 – 88 tuổi)
đục thủy tinh thể có loạn thị giác mạc sẵn có ≥ 1 diopter. Bệnh nhân được phẫu thuật phaco với vết mổ phaco
kết hợp với 2 đường rạch dãn giác mạc rìa đối xứng qua kinh tuyến giác mạc có công suất khúc xạ cao nhất).
Thị lực không chỉnh kính (UCVA) và số đo bản đồ giác mạc được thực hiện trước mổ và các thời điểm sau mổ 1,
3, 6 tháng. Thị lực có chỉnh kính (BSCVA) được đánh giá ở các thởi điểm sau mổ như trên.
Kết quả: Có sự cải thiện đáng kể về UCVA từ 0,95 ± 0,08 (# 1/10 – 2/10) trước mổ tăng đến 0,39 ± 0,2 (#
8/10 – 9/10) ở thời điểm 6 tháng sau mổ (p < 0,05). Có sự giảm đáng kể về loạn thị giác mạc sẵn có ở nhóm
nghiên cứu từ 1,82 ± 0,52 D trước mổ đến 0,73 ± 0,32 D ở 6 tháng sau mổ (p < 0,05).
Kết luận: Phẫu thuật phaco kết hợp rạch giác mạc rìa là phẫu thuật đơn giản, hiệu quả, an toàn nhằm điều
chỉnh loạn thị giác mạc sẵn có ở bệnh nhân đục thủy tinh thể.

Trang 1

Trang 2
Trang 3
Trang 4

Trang 5

Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Đánh giá hiệu quả điều chỉnh loạn thị giác mạc sẵn có bằng phẫu thuật phaco kết hợp rạch giác mạc rìa

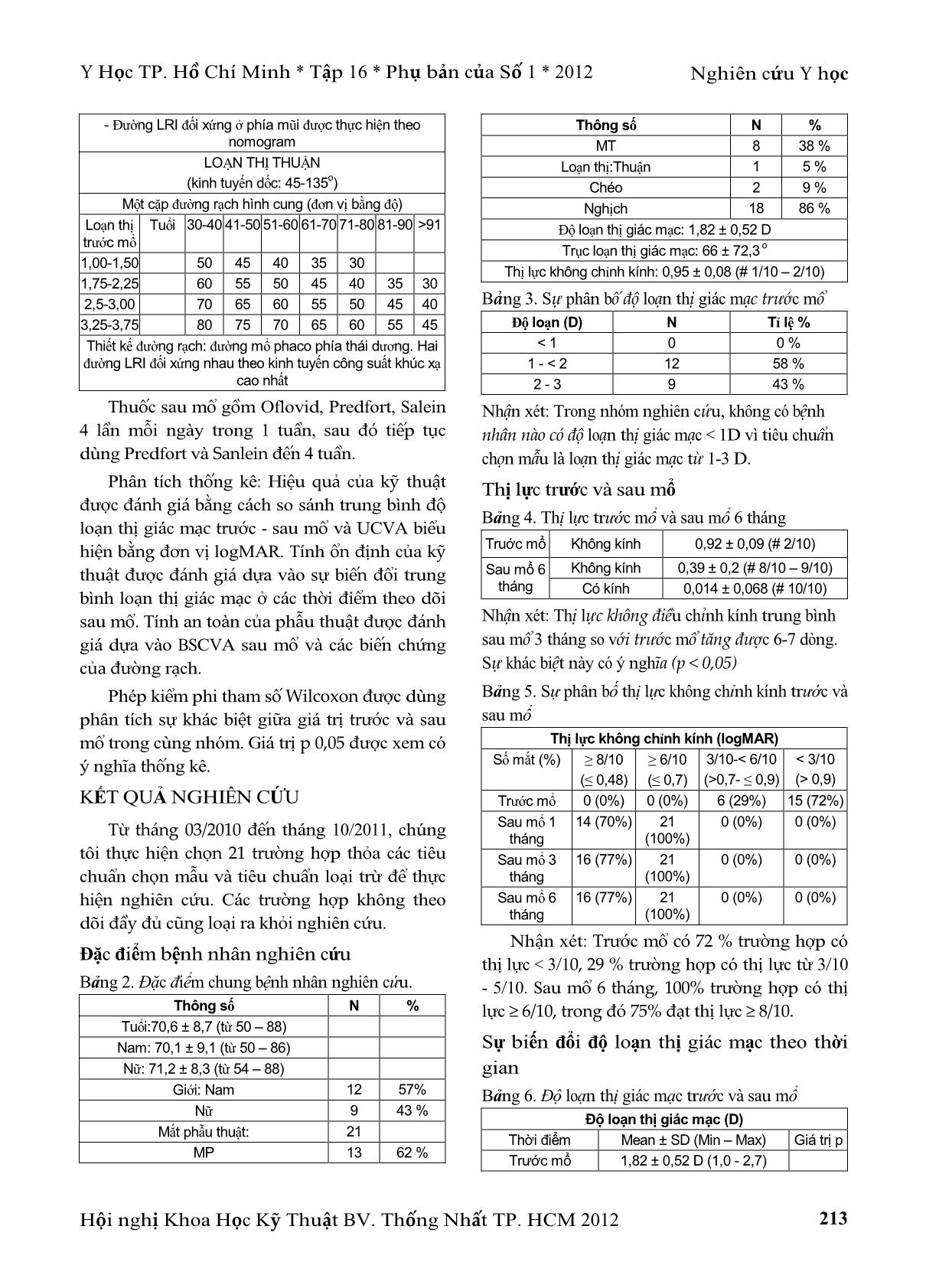
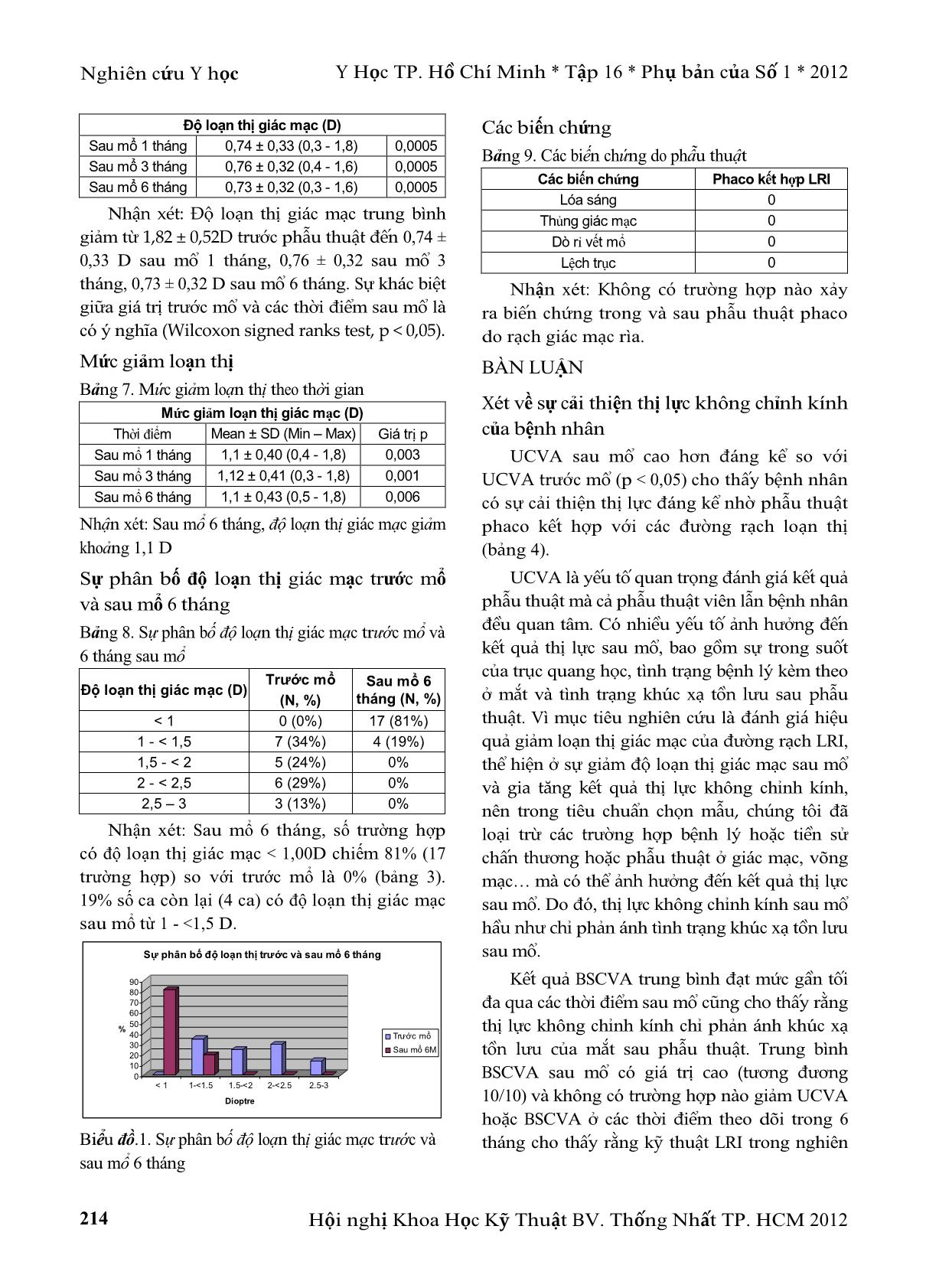
Y Học TP. Hồ Chí Minh * Tập 16 * Phụ bản của Số 1 * 2012 Nghiên cứu Y học Hội nghị Khoa Học Kỹ Thuật BV. Thống Nhất TP. HCM 2012 211 ĐÁNH GIÁ HIỆU QUẢ ĐIỀU CHỈNH LOẠN THỊ GIÁC MẠC SẴN CÓ BẰNG PHẪU THUẬT PHACO KẾT HỢP RẠCH GIÁC MẠC RÌA Trần Đình Tùng* TÓM TẮT Mục tiêu: Đánh giá hiệu quả điều chỉnh loạn thị giác mạc sẵn có bằng phẫu thuật phaco kết hợp rạch giác mạc rìa. Phương pháp: Nghiên cứu tiền cứu 21 mắt của 21 bệnh nhân (tuổi trung bình 70,6 ± 8,7 (từ 50 – 88 tuổi) đục thủy tinh thể có loạn thị giác mạc sẵn có ≥ 1 diopter. Bệnh nhân được phẫu thuật phaco với vết mổ phaco kết hợp với 2 đường rạch dãn giác mạc rìa đối xứng qua kinh tuyến giác mạc có công suất khúc xạ cao nhất). Thị lực không chỉnh kính (UCVA) và số đo bản đồ giác mạc được thực hiện trước mổ và các thời điểm sau mổ 1, 3, 6 tháng. Thị lực có chỉnh kính (BSCVA) được đánh giá ở các thởi điểm sau mổ như trên. Kết quả: Có sự cải thiện đáng kể về UCVA từ 0,95 ± 0,08 (# 1/10 – 2/10) trước mổ tăng đến 0,39 ± 0,2 (# 8/10 – 9/10) ở thời điểm 6 tháng sau mổ (p < 0,05). Có sự giảm đáng kể về loạn thị giác mạc sẵn có ở nhóm nghiên cứu từ 1,82 ± 0,52 D trước mổ đến 0,73 ± 0,32 D ở 6 tháng sau mổ (p < 0,05). Kết luận: Phẫu thuật phaco kết hợp rạch giác mạc rìa là phẫu thuật đơn giản, hiệu quả, an toàn nhằm điều chỉnh loạn thị giác mạc sẵn có ở bệnh nhân đục thủy tinh thể. Từ khóa: loạn thị giác mạc, phẫu thuật phaco, rạch giác mạc rìa. ABSTRACT LIMBAL RELAXING INCISIONS TO CORRECT PRE-EXISTING CORNEAL ASTIGMATISM DURING PHACO SURGERY Tran Dinh Tung * Y Hoc TP. Ho Chi Minh * Vol. 16 - Supplement of No 1 - 2012: 211 - 216 Purpose: To evaluate the effectiveness of phaco surgery associated with limbal relaxing incision (LRI) for correcting preexisting corneal astigmatism. Methods: In a prospective study, 21 eyes of 21 patients (mean age 70.6 ± 8.7 years, range: 50 - 88 years) with cataract and 1 diopter or more of topographic corneal astigmatism underwent phaco surgery with limbal relaxing incisions consisting of 2 arcuate incisions straddling the steepest corneal meridian associated with on- axis incision. Uncorrected visual acuity (UCVA), and corneal topography were recorded preoperatively 1, 3, 6 months postoperatively. Best spectacle corrected visual acuity (BSCVA) were recorded 1, 3, 6 months postoperatively. Results: A statistically significantly improvement in UCVA was seen in the group from 0.95 ± 0.08 (# 1/10 – 2/10) preoperatively to 0.39 ± 0.2 (# 8/10 – 9/10) at 6 months postoperatively (p < 0.05). A statistically significantly reduction in the mean topographic astigmatism were recorded from 1.82 ± 0.52 diopters (D) preoperatively to 0.73 ± 0.32 D at 6 months postoperatively (p < 0.05). Conclusion: Phaco surgery with limbal relaxing incisions are a safe, effective, simple procedure to reduce pre-existing corneal astigmatism. Keyword: corneal astigmatism, phaco surgery, limbal relaxing incisions. * Bệnh viện Thống Nhất TP.Hồ Chí Minh Tác giả liên lạc: BS. CKII. Trần Đình Tùng ĐT: 0913673510 E.mail: tungtran@yahoo.com Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Tập 16 * Phụ bản của Số 1 * 2012 Hội nghị Khoa Học Kỹ Thuật BV. Thống Nhất TP. HCM 2012 212 ĐẶT VẤN ĐẾ Đục thuỷ tinh thể đã được xác định là nguyên nhân hàng đầu gây mù lòa trên toàn thế giới. Phẫu thuật đục thuỷ tinh thể nhằm phục hồi thị lực cho bệnh nhân là một phẫu thuật phổ biến trong ngành mắt. Trong những năm gần đây, phẫu thuật đục thuỷ tinh thể không chỉ nhằm mục đích đơn giản là lấy thuỷ tinh thể đục mà mang lại cho bệnh nhân thị lực không chỉnh kính tốt nhất sau mổ. Thị lực không chỉnh kính sau mổ phụ thuộc nhiều yếu tố, trong đó yếu tố khúc xạ, đặc biệt là loạn thị giác mạc trước mổ (PEA) gây ảnh hưởng đáng kể đến thị lực sau mổ. Có nhiều phương pháp xử lý PEA, trong cuộc mổ hoặc sau cuộc mổ. Chứng tôi nhận thấy kỹ thuật rạch giác mạc rìa là kỹ thuật đơn giản, dễ thực hiện, chi phí thấp, đạt hiệu quả đối với loạn thị giác mạc nhẹ và trung bình là mức loạn thị có tỉ lệ cao và thường gặp. Mục tiêu của nghiên cứu là đánh giá hiệu quả điều chỉnh loạn thị giác mạc sẵn có của phẫu thuật phaco kết hợp rạch giác mạc rìa. ĐỐI TƯỢNG - PHƯƠNG PHÁP NGHIÊN CỨU Thiết kế nghiên cứu Nghiên cứu can thiệp, tiến cứu. Nghiên cứu được thực hiện tại BV Thống Nhất TP. Hồ Chí Minh từ tháng 03/2010 đến tháng 10/2011, gồm 21 mắt của 21 bệnh nhân đục thủy tinh thể có chỉ định phẫu thuật phaco và có độ loạn thị giác mạc đều từ 1- 3 D. Tiêu chuẩn loại trừ gồm các trường hợp bất thường và bệnh lý giác mạc như sẹo giác mạc, mộng thịt, khô mắt nặng, tiền sử chấn thương hoặc phẫu thuật mắt, các bệnh lý mắt trước đó và các trường hợp xảy ra biến chứng phẫu thuật phaco như rách bao sau, mở rộng vết mổ, đặt IOL sulcus. Tất cả các bệnh nhân được thăm khám trước mổ bằng đèn khe, soi đáy mắt trực tiếp, đo nhãn áp, siêu âm mắt, hoặc IOL Master, đo UCV ... ày trong 1 tuần, sau đó tiếp tục dùng Predfort và Sanlein đến 4 tuần. Phân tích thống kê: Hiệu quả của kỹ thuật được đánh giá bằng cách so sánh trung bình độ loạn thị giác mạc trước - sau mổ và UCVA biểu hiện bằng đơn vị logMAR. Tính ổn định của kỹ thuật được đánh giá dựa vào sự biến đổi trung bình loạn thị giác mạc ở các thời điểm theo dõi sau mổ. Tính an toàn của phẫu thuật được đánh giá dựa vào BSCVA sau mổ và các biến chứng của đường rạch. Phép kiểm phi tham số Wilcoxon được dùng phân tích sự khác biệt giữa giá trị trước và sau mổ trong cùng nhóm. Giá trị p 0,05 được xem có ý nghĩa thống kê. KẾT QUẢ NGHIÊN CỨU Từ tháng 03/2010 đến tháng 10/2011, chúng tôi thực hiện chọn 21 trường hợp thỏa các tiêu chuẩn chọn mẫu và tiêu chuẩn loại trừ để thực hiện nghiên cứu. Các trường hợp không theo dõi đầy đủ cũng loại ra khỏi nghiên cứu. Đặc điểm bệnh nhân nghiên cứu Bảng 2. Đặc điểm chung bệnh nhân nghiên cứu. Thông số N % Tuổi:70,6 ± 8,7 (từ 50 – 88) Nam: 70,1 ± 9,1 (từ 50 – 86) Nữ: 71,2 ± 8,3 (từ 54 – 88) Giới: Nam 12 57% Nữ 9 43 % Mắt phẫu thuật: 21 MP 13 62 % Thông số N % MT 8 38 % Loạn thị:Thuận 1 5 % Chéo 2 9 % Nghịch 18 86 % Độ loạn thị giác mạc: 1,82 ± 0,52 D Trục loạn thị giác mạc: 66 ± 72,3 o Thị lực không chỉnh kính: 0,95 ± 0,08 (# 1/10 – 2/10) Bảng 3. Sự phân bố độ loạn thị giác mạc trước mổ Độ loạn (D) N Tỉ lệ % < 1 0 0 % 1 - < 2 12 58 % 2 - 3 9 43 % Nhận xét: Trong nhóm nghiên cứu, không có bệnh nhân nào có độ loạn thị giác mạc < 1D vì tiêu chuẩn chọn mẫu là loạn thị giác mạc từ 1-3 D. Thị lực trước và sau mổ Bảng 4. Thị lực trước mổ và sau mổ 6 tháng Truớc mổ Không kính 0,92 ± 0,09 (# 2/10) Không kính 0,39 ± 0,2 (# 8/10 – 9/10) Sau mổ 6 tháng Có kính 0,014 ± 0,068 (# 10/10) Nhận xét: Thị lực không điều chỉnh kính trung bình sau mổ 3 tháng so với trước mổ tăng được 6-7 dòng. Sự khác biệt này có ý nghĩa (p < 0,05) Bảng 5. Sự phân bố thị lực không chỉnh kính trước và sau mổ Thị lực không chỉnh kính (logMAR) Số mắt (%) ≥ 8/10 (≤ 0,48) ≥ 6/10 (≤ 0,7) 3/10-< 6/10 (>0,7- ≤ 0,9) < 3/10 (> 0,9) Trước mổ 0 (0%) 0 (0%) 6 (29%) 15 (72%) Sau mổ 1 tháng 14 (70%) 21 (100%) 0 (0%) 0 (0%) Sau mổ 3 tháng 16 (77%) 21 (100%) 0 (0%) 0 (0%) Sau mổ 6 tháng 16 (77%) 21 (100%) 0 (0%) 0 (0%) Nhận xét: Trước mổ có 72 % trường hợp có thị lực < 3/10, 29 % trường hợp có thị lực từ 3/10 - 5/10. Sau mổ 6 tháng, 100% trường hợp có thị lực ≥ 6/10, trong đó 75% đạt thị lực ≥ 8/10. Sự biến đổi độ loạn thị giác mạc theo thời gian Bảng 6. Độ loạn thị giác mạc trước và sau mổ Độ loạn thị giác mạc (D) Thời điểm Mean ± SD (Min – Max) Giá trị p Trước mổ 1,82 ± 0,52 D (1,0 - 2,7) Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Tập 16 * Phụ bản của Số 1 * 2012 Hội nghị Khoa Học Kỹ Thuật BV. Thống Nhất TP. HCM 2012 214 Độ loạn thị giác mạc (D) Sau mổ 1 tháng 0,74 ± 0,33 (0,3 - 1,8) 0,0005 Sau mổ 3 tháng 0,76 ± 0,32 (0,4 - 1,6) 0,0005 Sau mổ 6 tháng 0,73 ± 0,32 (0,3 - 1,6) 0,0005 Nhận xét: Độ loạn thị giác mạc trung bình giảm từ 1,82 ± 0,52D trước phẫu thuật đến 0,74 ± 0,33 D sau mổ 1 tháng, 0,76 ± 0,32 sau mổ 3 tháng, 0,73 ± 0,32 D sau mổ 6 tháng. Sự khác biệt giữa giá trị trước mổ và các thời điểm sau mổ là có ý nghĩa (Wilcoxon signed ranks test, p < 0,05). Mức giảm loạn thị Bảng 7. Mức giảm loạn thị theo thời gian Mức giảm loạn thị giác mạc (D) Thời điểm Mean ± SD (Min – Max) Giá trị p Sau mổ 1 tháng 1,1 ± 0,40 (0,4 - 1,8) 0,003 Sau mổ 3 tháng 1,12 ± 0,41 (0,3 - 1,8) 0,001 Sau mổ 6 tháng 1,1 ± 0,43 (0,5 - 1,8) 0,006 Nhận xét: Sau mổ 6 tháng, độ loạn thị giác mạc giảm khoảng 1,1 D Sự phân bố độ loạn thị giác mạc trước mổ và sau mổ 6 tháng Bảng 8. Sự phân bố độ loạn thị giác mạc trước mổ và 6 tháng sau mổ Độ loạn thị giác mạc (D) Trước mổ (N, %) Sau mổ 6 tháng (N, %) < 1 0 (0%) 17 (81%) 1 - < 1,5 7 (34%) 4 (19%) 1,5 - < 2 5 (24%) 0% 2 - < 2,5 6 (29%) 0% 2,5 – 3 3 (13%) 0% Nhận xét: Sau mổ 6 tháng, số trường hợp có độ loạn thị giác mạc < 1,00D chiếm 81% (17 trường hợp) so với trước mổ là 0% (bảng 3). 19% số ca còn lại (4 ca) có độ loạn thị giác mạc sau mổ từ 1 - <1,5 D. 0 10 20 30 40 50 60 70 80 90 % < 1 1-<1.5 1.5-<2 2-<2.5 2.5-3 Dioptre Sự phân bố độ loạn thị trước và sau mổ 6 tháng Trước mổ Sau mổ 6M Biểu đồ.1. Sự phân bố độ loạn thị giác mạc trước và sau mổ 6 tháng Các biến chứng Bảng 9. Các biến chứng do phẫu thuật Các biến chứng Phaco kết hợp LRI Lóa sáng 0 Thủng giác mạc 0 Dò rỉ vết mổ 0 Lệch trục 0 Nhận xét: Không có trường hợp nào xảy ra biến chứng trong và sau phẫu thuật phaco do rạch giác mạc rìa. BÀN LUẬN Xét về sự cải thiện thị lực không chỉnh kính của bệnh nhân UCVA sau mổ cao hơn đáng kể so với UCVA trước mổ (p < 0,05) cho thấy bệnh nhân có sự cải thiện thị lực đáng kể nhờ phẫu thuật phaco kết hợp với các đường rạch loạn thị (bảng 4). UCVA là yếu tố quan trọng đánh giá kết quả phẫu thuật mà cả phẫu thuật viên lẫn bệnh nhân đều quan tâm. Có nhiều yếu tố ảnh hưởng đến kết quả thị lực sau mổ, bao gồm sự trong suốt của trục quang học, tình trạng bệnh lý kèm theo ở mắt và tình trạng khúc xạ tồn lưu sau phẫu thuật. Vì mục tiêu nghiên cứu là đánh giá hiệu quả giảm loạn thị giác mạc của đường rạch LRI, thể hiện ở sự giảm độ loạn thị giác mạc sau mổ và gia tăng kết quả thị lực không chỉnh kính, nên trong tiêu chuẩn chọn mẫu, chúng tôi đã loại trừ các trường hợp bệnh lý hoặc tiền sử chấn thương hoặc phẫu thuật ở giác mạc, võng mạc mà có thể ảnh hưởng đến kết quả thị lực sau mổ. Do đó, thị lực không chỉnh kính sau mổ hầu như chỉ phản ánh tình trạng khúc xạ tồn lưu sau mổ. Kết quả BSCVA trung bình đạt mức gần tối đa qua các thời điểm sau mổ cũng cho thấy rằng thị lực không chỉnh kính chỉ phản ánh khúc xạ tồn lưu của mắt sau phẫu thuật. Trung bình BSCVA sau mổ có giá trị cao (tương đương 10/10) và không có trường hợp nào giảm UCVA hoặc BSCVA ở các thời điểm theo dõi trong 6 tháng cho thấy rằng kỹ thuật LRI trong nghiên Y Học TP. Hồ Chí Minh * Tập 16 * Phụ bản của Số 1 * 2012 Nghiên cứu Y học Hội nghị Khoa Học Kỹ Thuật BV. Thống Nhất TP. HCM 2012 215 cứu có tính an toàn (bảng 4). Xét về sự biến đổi loạn thị giác mạc Trong nghiên cứu, những mắt được thực hiện phẫu thuật phaco kết hợp LRI có trung bình độ loạn thị giác mạc trước mổ là 1,82 ± 0,52 D giảm đến 0,74 ± 0,33 D sau mổ 1 tháng, 0,76 ± 0,32 sau mổ 3 tháng, và 0,73 ± 0,3 D sau mổ 6 tháng. Độ loạn thị giác mạc ở các thời điểm sau mổ 1 tháng, 3 tháng và 6 tháng đều giảm đáng kể so với độ loạn thị giác mạc trước mổ (p < 0,05) (bảng 6). Mức giảm loạn thị của phẫu thuật sau 1 tháng là 1,1 ± 0,4 D, sau 3 tháng là 1,12 ± 0,41 D, và sau 6 tháng là 1,1 ± 0,43 D (bảng 7). Xét về khả năng xảy ra biến chứng của phẫu thuật Trong nghiên cứu này, chúng tôi không gặp trường hợp nào xảy ra biến chứng của phẫu thuật phaco hoặc biến chứng của đường rạch LRI như thủng giác mạc, lóa sáng, nhiễm trùng (bảng 9). Phần lớn các toán đồ LRI của các tác giả Eric Donnefeld, Kevin Miller, James P. Gills đều dùng mức cài đặt độ sâu của dao kim cương là 600 µm và đường rạch LRI thường được thực hiện vào cuối cuộc mổ Phaco(Error! Reference source not found.,3). Đường rạch LRI 600 µm nếu được thực hiện vào đầu cuộc mổ sẽ có nguy cơ thủng giác mạc. Tuy nhiên, trong nghiên cứu của chúng tôi, độ sâu dao kim cương được cài đặt ≥ 90% chiều dày giác mạc chu biên mỏng nhất, nên có thể là 500, 550 hoặc 600 µm tùy thuộc vào kết quả đo chiều dày giác mạc trước mổ, do đó mặc dù đường rạch LRI được thực hiện vào đầu cuộc mổ, nhưng không gây biến chứng thủng giác mạc. Chúng tôi cũng không gặp biến chứng nghiêm trọng của đường rạch LRI là đặt sai kinh tuyến giác mạc loạn thị, mà thường gặp hơn là đặt đường rạch ở kinh tuyến vuông góc 90o với kinh tuyến loạn thị. Việc thận trọng khi đánh giá độ loạn thị và kinh tuyến giác mạc loạn thị trước mổ dựa vào kết quả đo bản đồ giác mạc và khi đánh dấu giác mạc đã giúp loại bỏ nguy cơ biến chứng này. Trong nghiên cứu, chúng tôi kết hợp vết mổ phaco với đường rạch LRI và điều này thường gây biến chứng dò rỉ vết mổ. Tuy nhiên, chúng tôi cũng không gặp trường hợp nào xảy ra biến chứng này. Có lẽ một phần là do chúng tôi đã có một số kinh nghiệm nhất định về phẫu thuật phaco về kỹ thuật cũng như việc sử dụng mức năng lượng hợp lý tránh gây bỏng giác mạc và vết mổ. Chúng tôi cũng không gặp các biến chứng của phẫu thuật phaco mà có thể ảnh hưởng đến thị lực như rách bao sau, phù giác mạc hoặc biến chứng đáy mắt. Về khả năng ứng dụng của phẫu thuật Phaco kết hợp LRI Điều chỉnh loạn thị giác mạc trước mổ bằng phẫu thuật Phaco kết hợp LRI được thực hiện đầu tiên bởi tác giả Budak với loạn thị giác mạc trước mổ từ 1,12 – 3,5 D (trung bình 2,46 ± 0,81D) đã giảm trung bình 1,12 D ± 0,74D(1). Sau đó, Mario Jose Carvalho và cộng sự tiếp tục nghiên cứu, với kết quả mức giảm loạn thị giác mạc sau 6 tháng là 0,9 D. Kết quả nghiên cứu của chúng tôi với loạn thị trước mổ từ 1 – 3D (trung bình 1,82 ± 0,52 D) cũng cho kết quả giảm loạn thị giác mạc trung bình 1,1 ± 0,43D. Dựa vào kết quả các nghiên cứu nói trên, chúng tôi nhận thấy phẫu thuật Phaco kết hợp LRI có hiệu quả làm giảm đáng kể loạn thị giác mạc có trước ở bệnh nhân đục thủy tinh thể. Mức điều chỉnh loạn thị giác mạc của kỹ thuật này từ 1 – 3 D, do đó có thể chỉ định Phaco kết hợp LRI ở các bệnh nhân đục thủy tinh thể có mức loạn thị giác mạc từ 1 – 3 D. Tác dụng giảm loạn thị giác mạc của đường rạch LRI đối với bệnh nhân loạn thị không kèm với phẫu thuật phaco cũng đã được nghiên cứu. Tác giả Budak sau khi nghiên cứu về hiệu quả giảm loạn thị của phẫu thuật Phaco kết hợp LRI vào năm 1998(1) đã có một nghiên cứu thứ hai vào năm 2001 về tác dụng giảm loạn thị giác mạc của đường rạch LRI đối với loạn thị giác mạc bẩm sinh, đã cho kết quả giảm 0,91 D sau 6 Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Tập 16 * Phụ bản của Số 1 * 2012 Hội nghị Khoa Học Kỹ Thuật BV. Thống Nhất TP. HCM 2012 216 tháng(2). Nghiên cứu của tác giả Thái Xuân Đào về tác dụng giảm loạn thị giác mạc của đường rạch LRI ở bệnh nhân sau mổ đục thủy tinh thể, cho thấy hiệu quả giảm loạn thị giác mạc trung bình 1,04 D sau 6 tháng(1). Trong nghiên cứu của chúng tôi, không có trường hợp nào biến chứng thủng giác mạc, lóa sáng Dụng cụ đòi hỏi cho kỹ thuật này chủ yếu chỉ là dao kim cương với các mức cài đặt độ sâu khác nhau 500 – 550 – 600 µm. Kỹ thuật này cũng đơn giản và dễ học. Do đó, khả năng ứng dụng của kỹ thuật là khả thi cho hầu hết các phẫu thuật viên phaco hoặc khúc xạ. Tuy nhiên, nhược điểm của kỹ thuật này là làm yếu giác mạc bởi các đường rạch. KẾT LUẬN Qua nghiên cứu, chúng tôi nhận thấy phẫu thuật Phaco kết hợp rạch giác mạc rìa là một phương pháp phẫu thuật an toàn, đơn giản, hiệu quả và đáng tin cậy nhằm điều chỉnh loạn thị giác mạc sẵn có ở bệnh nhân đục thể thủy tinh, giảm loạn thị tồn lưu và nâng cao thị lực không chỉnh kính cho bệnh nhân sau phẫu thuật. TÀI LIỆU THAM KHẢO 1. Budak K, Friedman NJ, Koch DD (1998), “Limbal relaxing incisions with cataract surgery”. J Cataract Refract Surg;24:503-508 2. Budak K, YILMAZ G, Aslan BS, DUMAN S (2001) “Limbal relaxing incision in congenital astigmatism: 6 months follow-up” – Journal Cataract Refractive Surgery; 27: 715-719 ASCRS and ESCRS. 3. Nichamin LD (2006), “Astigmatism control”. Ophthalmol Clinic North America 19:485-493. 4. Thái Xuân Đào (2008), “Khảo sát phẫu thuật rạch vùng rìa giác mạc điều chỉnh loạn thị giác mạc sau mổ đục thủy tinh thể” - Luận văn chuyên khoa cấp II, Trường Đại học Y dược thành phố Hồ Chí Minh. Y Học TP. Hồ Chí Minh * Tập 16 * Phụ bản của Số 1 * 2012 Nghiên cứu Y học Hội nghị Khoa Học Kỹ Thuật BV. Thống Nhất TP. HCM 2012 217 HƯỚNG DẪN BỆNH NHÂN TỰ ĐÁNH GIÁ TRIỆU CHỨNG BƯỚU LÀNH TUYẾN TIỀN LIỆT BẰNG THANG ĐIỂM IPSS Lê Thị Kim Chi*, Nguyễn Thanh Thúy*, Nguyễn Thị Nhàn* TÓM TẮT Tổng quan: Phần lớn các bệnh nhân bướu lành tuyến tiền liệt đến điều trị do các triệu chứng gây khó chịu, ảnh hưởng đến chất lượng cuộc sống của họ. Thang điểm IPSS được dùng để đánh giá ban đầu các bệnh nhân có hội chứng tiền liệt tuyến. Tuy nhiên, thang điểm này thường khó tự trả lời đối với các bệnh nhân lớn tuổi. Nghiên cứu nhằm mục đích giúp các bệnh nhân trả lời đúng các câu hỏi của thang điểm IPSS bằng sử dụng các câu hỏi phụ. Đối tượng và phương pháp nghiên cứu: Nghiên cứu tiền cứu thực hiện ở 41 bệnh nhân bướu lành tuyến tiền liệt được đánh giá điểm IPSS trước phẫu thuật cắt đốt nội soi tại khoa Ngoại Bệnh viện Thống Nhất. Kết quả: 41 bệnh nhân bướu lành tuyến tiền liệt với sự giúp đỡ của điều dưỡng đã trả lời đúng thang điểm IPSS trước phẫu thuật. Tuổi trung bình của các bệnh nhân là 74,95 ± 9,42, Điểm IPSS trung bình là 26,05 ± 7,29, 82,93% bệnh nhân có triệu chứng nặng. Kết luận: Thang điểm IPSS dùng lượng giá các triệu chứng của bướu lành tuyến tiền liệt. Thang điểm IPSS quan trọng trong xác định độ nặng của bệnh lý này cũng như để theo dõi sự đáp ứng với điều trị. Các câu hỏi phụ giúp các bệnh nhân lớn tuổi hiểu và trả lời thang điểm IPSS dễ dàng hơn. Từ khóa: IPSS, tuyến tiền liệt. ABSTRACT GUIDING THE BPH PATIENTS HOW TO USE THE IPSS FOR ASSESMENT SYMPTOMS OF PROSTATISM Le Thi Kim Chi, Nguyen Thanh Thuy, Nguyen Thi Nhan * Y Hoc TP. Ho Chi Minh * Vol. 16 - Supplement of No 1 - 2012: 217 -220 Background: Most patients seeking treatment for BPH do so because of bothersome symptoms that effect the quality of their life. The IPSS is recomended as the symptom scoring instrument to be used in the initial assesment of each patient presenting with symptoms of prostatism. However, it is often difficult to answer these questions for the elderly patients. Purpose: Using additional questions to help the patient corectly answer the IPSS questions. Patients and methods: A prospective study on 41 BPH patients was assessed the IPSS before TURP at Surgical department of Thong Nhat Hospital. Results: 41 patients with helping of the nurses corectly answer the IPSS questions. The mean patient age is 74.95 ± 9.42, the mean IPSS is 26.05 ± 7.29, 82.93% patients are severe BPH. Conclusion: The IPSS quantifies the symptoms of BPH. It is impotant to determine the severity of the disease and to document the response to therapy, to assess the patient's symptoms. The additional questions help the elderly patients to understand and answer the IPSS questions easier. Key words: IPSS, Prostate. * Bệnh viện Thống Nhất TP.Hồ Chí Minh Tác giả liên lạc: ĐD. Lê Thị Kim Chi ĐT: 0913 004 549 Email : lethikimchi@gmail.com
File đính kèm:
 danh_gia_hieu_qua_dieu_chinh_loan_thi_giac_mac_san_co_bang_p.pdf
danh_gia_hieu_qua_dieu_chinh_loan_thi_giac_mac_san_co_bang_p.pdf

