Đặc điểm dịch tễ học - Lâm sàng và các yếu tố nguy cơ của nhiễm khuẩn hô hấp cấp tính nặng ở trẻ em dưới 5 tuổi
Đặt vấn đề: Việc xác định được các nguy cơ của nhiễm khuẩn hô hấp cấp tính (NKHHCT) nặng góp giảm
tỉ lệ mắc và tử vong do NKHHCT. Nghiên cứu chúng tôi nhằm: khảo sát dịch tễ học, đặc điểm lâm sàng và các
yếu tố liên quan đến NKHHCT nặng.
Đối tượng và phương pháp nghiên cứu: Trẻ từ 1 tháng - 5 tuổi có biểu hiện ho hoặc dấu hiệu nặng liên
quan đến NKHHCT được điều trị tại khoa Nhi bao gồm hồi sức Nhi – bệnh viện Khánh Hòa từ 6/2015 -
12/2018. Việc phân tích để xác địch các yếu tố nguy cơ của NKHHCT nặng được so sánh giữa hai nhóm: đơn vị
hồi sức (ICU) và không ICU dựa vào dịch tễ, lâm sàng và kết quả xét nghiệm.
Kết quả: Với 376 trường hợp NKHHCT nặng điều trị tại ICU, tỉ lệ tử vong (5%), tuổi trung bình (5,1
tháng), thời gian nằm viện (7 ngày). Tuổi < 6 tháng, suy dinh dưỡng là một trong những yếu tố nguy cơ
NKHHCT nặng được tìm thấy. Về lâm sàng, rút lõm ngực (93,1%), thở nhanh (91,8%), khò khè (83,2%), rale
nổ (63,6%) chiếm tỉ lệ cao ở trẻ nhập ICU (p <0,001). Ngoài ra, Human rhinovirus/enterovirus chiếm 31,4% ở
nhóm ICU.
Kết luận: Nhiễm trùng HRV/ENT liên quan với NKHHCT nặng. Trẻ <6 tháng, suy dinh dưỡng là một
trong những yếu tố nguy cơ của NKHHCT nặng.

Trang 1

Trang 2

Trang 3
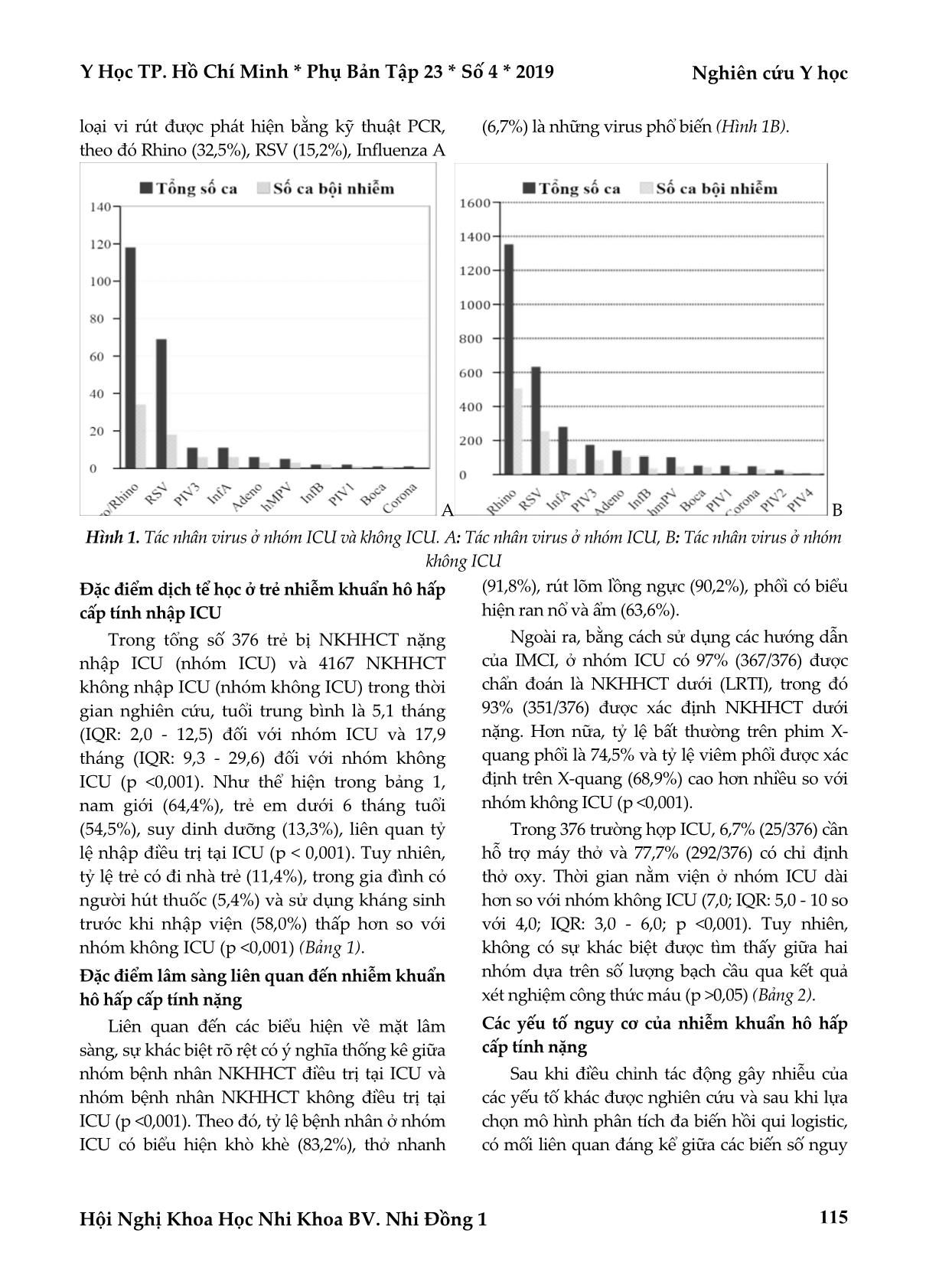
Trang 4
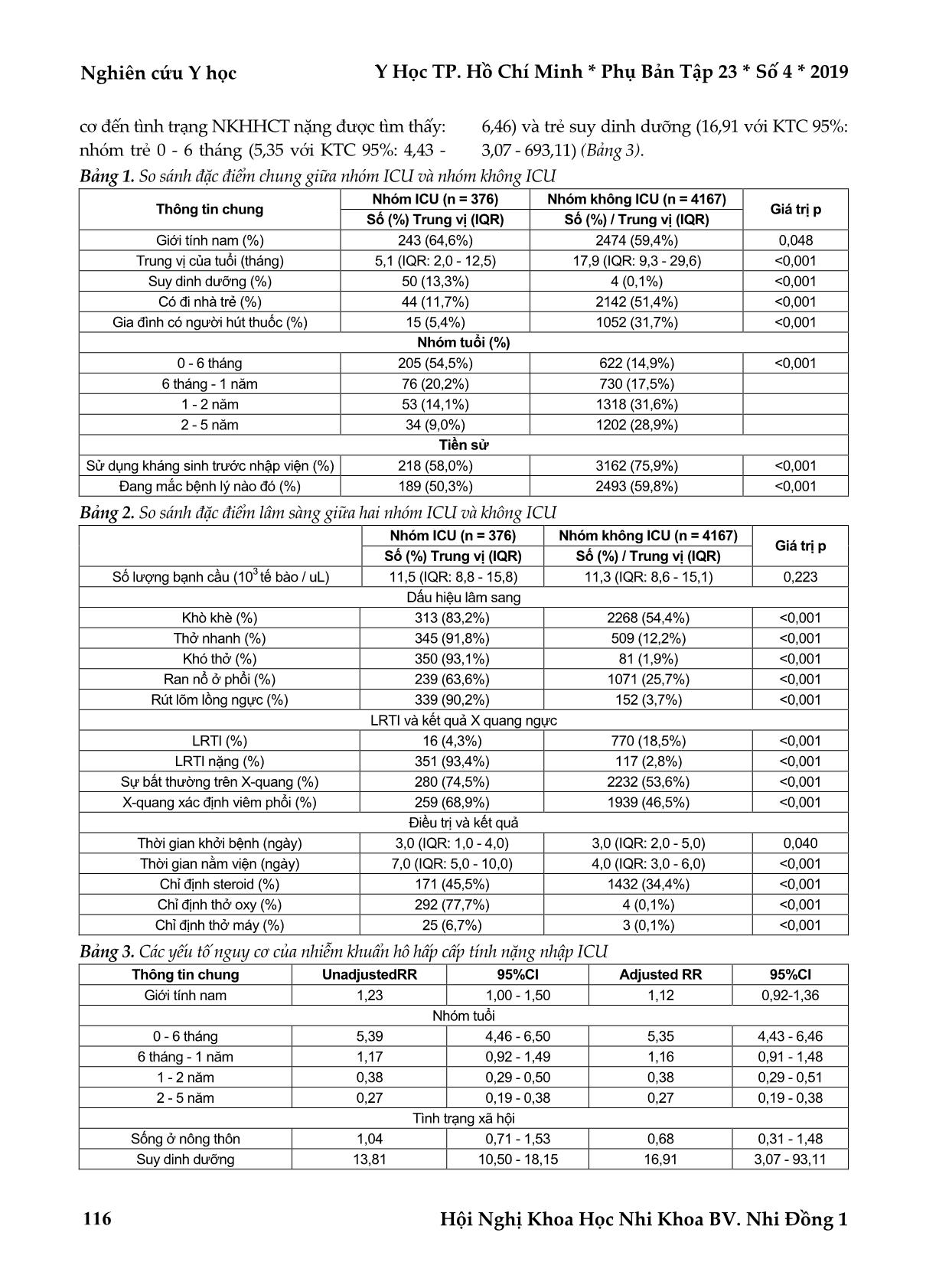
Trang 5

Trang 6

Trang 7

Trang 8
Tóm tắt nội dung tài liệu: Đặc điểm dịch tễ học - Lâm sàng và các yếu tố nguy cơ của nhiễm khuẩn hô hấp cấp tính nặng ở trẻ em dưới 5 tuổi

Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 112 ĐẶC ĐIỂM DỊCH TỄ HỌC - LÂM SÀNG VÀ CÁC YẾU TỐ NGUY CƠ CỦA NHIỄM KHUẨN HÔ HẤP CẤP TÍNH NẶNG Ở TRẺ EM DƯỚI 5 TUỔI Võ Minh Hiền*, Nguyễn Ngọc Huy*, Keisuke Yoshihara**, Lay Myint Yoshida** TÓM TẮT Đặt vấn đề: Việc xác định được các nguy cơ của nhiễm khuẩn hô hấp cấp tính (NKHHCT) nặng góp giảm tỉ lệ mắc và tử vong do NKHHCT. Nghiên cứu chúng tôi nhằm: khảo sát dịch tễ học, đặc điểm lâm sàng và các yếu tố liên quan đến NKHHCT nặng. Đối tượng và phương pháp nghiên cứu: Trẻ từ 1 tháng - 5 tuổi có biểu hiện ho hoặc dấu hiệu nặng liên quan đến NKHHCT được điều trị tại khoa Nhi bao gồm hồi sức Nhi – bệnh viện Khánh Hòa từ 6/2015 - 12/2018. Việc phân tích để xác địch các yếu tố nguy cơ của NKHHCT nặng được so sánh giữa hai nhóm: đơn vị hồi sức (ICU) và không ICU dựa vào dịch tễ, lâm sàng và kết quả xét nghiệm. Kết quả: Với 376 trường hợp NKHHCT nặng điều trị tại ICU, tỉ lệ tử vong (5%), tuổi trung bình (5,1 tháng), thời gian nằm viện (7 ngày). Tuổi < 6 tháng, suy dinh dưỡng là một trong những yếu tố nguy cơ NKHHCT nặng được tìm thấy. Về lâm sàng, rút lõm ngực (93,1%), thở nhanh (91,8%), khò khè (83,2%), rale nổ (63,6%) chiếm tỉ lệ cao ở trẻ nhập ICU (p <0,001). Ngoài ra, Human rhinovirus/enterovirus chiếm 31,4% ở nhóm ICU. Kết luận: Nhiễm trùng HRV/ENT liên quan với NKHHCT nặng. Trẻ <6 tháng, suy dinh dưỡng là một trong những yếu tố nguy cơ của NKHHCT nặng. Từ khóa: nhiễm khuẩn hô hấp cấp tính nặng ở trẻ em, các yếu tố nguy cơ ABSTRACT EPIDEMICOLOGIC - CLINICAL CHARACTERISTICS AND RISK FACTORS FOR SEVERE ACUTE RESPIRATORY INFECTIONS IN CHILDREN UNDER 5 YEARS OLD Vo Minh Hien, Nguyen Ngoc Huy, Keisuke Yoshihara, Lay Myint Yoshida * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 4 - 2019: 112 - 119 Objectives: It is important to identify the risks of severe ARIs to reduce morbidity and mortality caused by acute respiratory infections (ARIs). Our study aims to: investigate epidemiological-clinical characteristics and clarify risk factors relating to severe ARIs. Methods: Children aged from 1 month - 5 years presented cough or signs of severe ARIs admitted to Pediatric department including Intensive Care Unit (ICU) - Khanh Hoa general hospital from 6/2015 - 12/2018 were enrolled. The analysis to identify the major risk factors for severe ARIs were compared between two groups: ICU and non-ICU based on epidemiology, clinical presentations and result of investigations. Results: A total of 376 ARIs admitted ICU during the study period. In which, the mortality rate (5%), median age was 5.1 months, the duration of hospitalization was 7 days. Age <6 months, malnutrition were considered to be risk factors for severe ARIs in our study. Concerning clinical features, chest wall indrawing (93.1%), tachypnea (91.8%), wheezing (83.2%), crackles (63.6%) were associated with severe ARIs (p <0.001). Moreover, HRV/ENT was responsible for 31.4% of the ICU cases. Conclusions: HRV/ENT infection asscociated with severe ARIs. Age < 6 months, malnutrition were *Bệnh viện Đa khoa tỉnh Khánh Hòa **Viện nghiên cứu bệnh Nhiệt đới Nagasaki Tác giả liên lạc: ThS.BS. Võ Minh Hiền ĐT: 0906456350 Email: doctorhien80@yahoo.com Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 113 identified to be risk factors for ICU related ARIs. Key words: severe ARIs in children, risk factors ĐẶT VẤN ĐỀ Nhiễm trùng đường hô hấp cấp tính (NKHHCT) vẫn là nguyên nhân hàng đầu gây tử vong ở trẻ dưới 5 tuổi trên toàn thế giới(6). Theo tác giả Nair H(12), ước tính rằng 15 triệu trẻ em nhập viện vì nhiễm khuẩn hô hấp cấp tính nặng và rất nặng trong năm 2010, và sẽ có 3 trẻ mất do nhiễm khuẩn hô hấp cấp tính mỗi 2 phút. Năm 2008, tổ chức y tế thế giới (WHO)(15) đã bao gồm Việt Nam là một trong số 15 quốc gia có tỷ lệ mắc NKHHCT cao với ước tính khoảng 2,9 triệu ca trong một năm. Mặc dù đã có tiến triển trong trong những năm gần đây, nhưng tỷ lệ mắc NKHHCT và đặc biệt tỷ lệ NKHHCT nặng dẫn đến tử vong vẫn cao gấp 10 lần so với các nước Úc, Nhật. Do đó, việc phát hiện sớm những yếu tố nguy cơ có liên quan đến NKHHCT nặng góp phần quan trọng nhằm giảm tỷ lệ mắc cũng như tỷ lệ tử vong đặc biệt ở trẻ em dưới 5 tuổi(11). Tuy nhiên, rất ít nghiên cứu về vấn đề này được thực hiện ở các nước đang phát triển, nơi mà tỷ lệ mắc và tử vong do NKHHCT vẫn là nguyên nhân hàng đầu. Do đó, nghiên cứu của chúng tôi nhằm: Khảo sát đặc điểm dịch tễ học - lâm sàng của nhiễm khuẩn hô hấp cấp tính nặng ở trẻ em dưới 5 tuổi nhập viện. Xác định các yếu tố nguy cơ của nhiễm khuẩn hô hấp cấp tính nặng. ĐỐI TƯỢNG - PHƯƠNG PHÁP NGHIÊN CỨU Thiết kế nghiên cứu, địa điểm và thời gian nghiên cứu Đây là một thiết kế nghiên cứu tiến cứu được thực hiệ ... ;0,05) (Bảng 2). Các yếu tố nguy cơ của nhiễm khuẩn hô hấp cấp tính nặng Sau khi điều chỉnh tác động gây nhiễu của các yếu tố khác được nghiên cứu và sau khi lựa chọn mô hình phân tích đa biến hồi qui logistic, có mối liên quan đáng kể giữa các biến số nguy Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 116 cơ đến tình trạng NKHHCT nặng được tìm thấy: nhóm trẻ 0 - 6 tháng (5,35 với KTC 95%: 4,43 - 6,46) và trẻ suy dinh dưỡng (16,91 với KTC 95%: 3,07 - 693,11) (Bảng 3). Bảng 1. So sánh đặc điểm chung giữa nhóm ICU và nhóm không ICU Thông tin chung Nhóm ICU (n = 376) Nhóm không ICU (n = 4167) Giá trị p Số (%) Trung vị (IQR) Số (%) / Trung vị (IQR) Giới tính nam (%) 243 (64,6%) 2474 (59,4%) 0,048 Trung vị của tuổi (tháng) 5,1 (IQR: 2,0 - 12,5) 17,9 (IQR: 9,3 - 29,6) <0,001 Suy dinh dưỡng (%) 50 (13,3%) 4 (0,1%) <0,001 Có đi nhà trẻ (%) 44 (11,7%) 2142 (51,4%) <0,001 Gia đình có người hút thuốc (%) 15 (5,4%) 1052 (31,7%) <0,001 Nhóm tuổi (%) 0 - 6 tháng 205 (54,5%) 622 (14,9%) <0,001 6 tháng - 1 năm 76 (20,2%) 730 (17,5%) 1 - 2 năm 53 (14,1%) 1318 (31,6%) 2 - 5 năm 34 (9,0%) 1202 (28,9%) Tiền sử Sử dụng kháng sinh trước nhập viện (%) 218 (58,0%) 3162 (75,9%) <0,001 Đang mắc bệnh lý nào đó (%) 189 (50,3%) 2493 (59,8%) <0,001 Bảng 2. So sánh đặc điểm lâm sàng giữa hai nhóm ICU và không ICU Nhóm ICU (n = 376) Nhóm không ICU (n = 4167) Giá trị p Số (%) Trung vị (IQR) Số (%) / Trung vị (IQR) Số lượng bạnh cầu (10 3 tế bào / uL) 11,5 (IQR: 8,8 - 15,8) 11,3 (IQR: 8,6 - 15,1) 0,223 Dấu hiệu lâm sang Khò khè (%) 313 (83,2%) 2268 (54,4%) <0,001 Thở nhanh (%) 345 (91,8%) 509 (12,2%) <0,001 Khó thở (%) 350 (93,1%) 81 (1,9%) <0,001 Ran nổ ở phổi (%) 239 (63,6%) 1071 (25,7%) <0,001 Rút lõm lồng ngực (%) 339 (90,2%) 152 (3,7%) <0,001 LRTI và kết quả X quang ngực LRTI (%) 16 (4,3%) 770 (18,5%) <0,001 LRTI nặng (%) 351 (93,4%) 117 (2,8%) <0,001 Sự bất thường trên X-quang (%) 280 (74,5%) 2232 (53,6%) <0,001 X-quang xác định viêm phổi (%) 259 (68,9%) 1939 (46,5%) <0,001 Điều trị và kết quả Thời gian khởi bệnh (ngày) 3,0 (IQR: 1,0 - 4,0) 3,0 (IQR: 2,0 - 5,0) 0,040 Thời gian nằm viện (ngày) 7,0 (IQR: 5,0 - 10,0) 4,0 (IQR: 3,0 - 6,0) <0,001 Chỉ định steroid (%) 171 (45,5%) 1432 (34,4%) <0,001 Chỉ định thở oxy (%) 292 (77,7%) 4 (0,1%) <0,001 Chỉ định thở máy (%) 25 (6,7%) 3 (0,1%) <0,001 Bảng 3. Các yếu tố nguy cơ của nhiễm khuẩn hô hấp cấp tính nặng nhập ICU Thông tin chung UnadjustedRR 95%CI Adjusted RR 95%CI Giới tính nam 1,23 1,00 - 1,50 1,12 0,92-1,36 Nhóm tuổi 0 - 6 tháng 5,39 4,46 - 6,50 5,35 4,43 - 6,46 6 tháng - 1 năm 1,17 0,92 - 1,49 1,16 0,91 - 1,48 1 - 2 năm 0,38 0,29 - 0,50 0,38 0,29 - 0,51 2 - 5 năm 0,27 0,19 - 0,38 0,27 0,19 - 0,38 Tình trạng xã hội Sống ở nông thôn 1,04 0,71 - 1,53 0,68 0,31 - 1,48 Suy dinh dưỡng 13,81 10,50 - 18,15 16,91 3,07 - 93,11 Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 117 BÀN LUẬN Tác nhân gây bệnh của nhiễm trùng đường hô hấp cấp tính nặng trong số trẻ nhập viện ICU từ tháng 6, 2015 đến tháng 12, 2018 Trong giai đoạn nghiên cứu, chúng tôi ghi nhận rằng vi rút là một trong những nguyên nhân chủ yếu của nhiễm trùng hô hấp cấp tính nặng ở trẻ em nhập ICU ở khoa Nhi – bệnh viện Khánh Hoà. Trong số 376 mẫu bệnh phẩm dịch mũi họng từ bệnh nhi nhập ICU được xét nghiệm định danh bằng kỹ thuật PCR thì có 50,3% (189/376) dương tính với ít nhất 1 trong các loại vi rút trên. Tuy nhiên, sự khác biệt rõ rệt về tác nhân gây bệnh NKHHCT khác nhau giữa bệnh nhân NKHHCT có biểu hiện nặng (ICU) và bệnh nhân không có biểu hiện nặng (không nhập ICU) được ghi nhận ở trong nghiên cứu của chúng tôi, theo đó ở nhóm bệnh nhân không có biểu hiện NKHHCT nặng thì không tìm thấy sự hiện diện của Enterovirus, trong khi đó ở bệnh nhân nhập ICU thì Rhino/Entero virus là nguyên nhân hàng đầu chiếm 31,4%; tiếp đến là RSV (18,4%), PIV3 (6%). Một trong các tác giả Asner (2014)(2) cho thấy ở bệnh nhân nhập viện vì NKHHCT nặng thì HRV/ENT chiếm 31,8%. Tương tự, tác giả Engelmann (2107)(8) đã chứng minh rằng 57% trường hợp nhiễm Enterovirus có dấu hiệu NKHHCT nặng cần được theo dõi và điều trị tại ICU. Tuy nhiên, kết quả của chúng tôi khác với kết quả của tác giả Holly M Biggs(5) khi ghi nhận HRV/EV chiếm 25% ở bệnh nhân NKHHCT và 11% nhập ICU, và tác giả Savage (2018)(16) cho thấy Enterovirus chịu trách nhiệm 28% tổng số bệnh nhân NKHHCT bao gồm ICU và không ICU. Như chúng ta biết rằng, sở dĩ có sự khác nhau cũng có thể do bệnh nhân nhiễm Enterovirus có biểu hiện không có triệu chứng hoặc từ nhẹ như viêm long hô hấp trên hoặc rối loạn tiêu hóa cho đến một số trường hợp thể rất nặng như là EV-D68 có thể gây ra các triệu chứng hô hấp nghiêm trọng hoặc Enterovirus 71 gây các triệu chứng tay chân miệng(16). Do đó, sự hiện diện của Enterovirus không được tìm thấy ở bệnh nhân không nhập ICU có thể do bệnh nhân có những dấu hiệu hoặc triệu chứng khác nổi bật hơn so với viêm long hô hấp nên được chẩn đoán và theo dõi ở các bệnh phòng khác trong nghiên cứu của chúng tôi. Tuy nhiên, nghiên cứu của chúng tôi nhận thấy rằng sự nhiễm trùng HRV/ENT liên quan đến NKHHCT nặng. Các dấu hiệu lâm sàng liên quan đến nhiễm khuẩn hô hấp cấp tính nặng Kết quả nghiên cứu của chúng tôi cho thấy ở nhóm ICU thì 6,7% có chỉ định thở máy và 77% có chỉ định thở oxy, thời gian điều trị kéo dài hơn so với nhóm không ICU (7 với 3, p <0,001). Ngoài ra, số bệnh nhân nhập ICU được chẩn đoán NKHHCT nặng là 93,4% (p <0,001), theo đó tỷ lệ khá cao (69,5%) bệnh nhân được xác định viêm phổi trên X-quang so với nhóm không ICU (46,5%). Thêm vào đó, các triệu chứng lâm sàng như khò khè (83,2%), khó thở (93,1%), rút lõm lồng ngực (90,2%), thở nhanh (91,8%), phổi có biểu hiện rale ẩm nổ (63,6%) đều liên quan với việc chỉ định theo dõi và điều trị tại ICU (p <0,001). Các nghiên cứu khác nhau ở trẻ em bị NKHHCT đã chỉ ra rằng thiếu oxy là yếu tố nguy cơ cao gây tử vong và việc phát hiện kịp thời các triệu chứng nặng để chỉ định can thiệp sớm góp phần làm giảm tỷ lệ tử vong do NKHHCT(7,10). Theo tác giả Yashwant (2012), ở các nước đang phát triển nơi có phương tiện đo SpO2 hoặc việc thực hiện khí máu không dễ dàng có sẵn ở tất cả các trung tâm, do đó việc phát hiện thiếu oxy bằng những triệu chứng lâm sàng ở bệnh nhân NKHHCT có thể đóng một vai trò rất quan trọng trong thực hành lâm sàng nhằm giảm nguy cơ diễn biến nặng nếu không được can thiệp kịp thời. Theo đó, các dấu hiệu lâm sàng tiên đoán cho tình trạng thiếu oxy như rút lõm thành ngực thành ngực (độ nhạy = 90%), rale nổ (độ nhạy = 87%), phập phồng cánh mũi (độ nhạy = 84%), thở nhanh (độ nhạy = 81%), tím tái (tiên đoán thiếu oxy = 88%)(14). Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 118 Các yếu tố nguy cơ của nhiễm khuẩn hô hấp cấp tính nặng Nhiễm trùng đường hô hấp cấp tính(12) là nguyên nhân chính gây bệnh tật và là một trong những lý do thường gặp nhất đối với việc sử dụng các dịch vụ y tế trên toàn thế giới, và người ta đã ước tính rằng có thể ngăn chặn tới 25% các bệnh NKHHCT nghiêm trọng nếu giải quyết yếu tố nguy cơ chịu trách nhiệm cho những nhiễm trùng này. Trong nghiên cứu hiện tại, sau khi điều chỉnh tác động gây nhiễu của các yếu tố khác được nghiên cứu và sau khi lựa chọn mô hình phân tích đa biến hồi qui logistic, các biến số nguy cơ liên quan đến tình trạng NKHHCT được tìm thấy trong nghiên cứu của chúng tôi là nhóm tuổi 0 - 6 tháng và suy dinh dưỡng. Với kết quả từ việc phân tích đa biến, nhóm trẻ từ 0 - 6 tháng nhập ICU là 54,5% và không ICU là 14,9%. Sự khác biệt này cho thấy nhóm tuổi 0 - 6 tháng có nguy cơ mắc NKHHCT nặng cao gấp 5,35 lần (95%CI 4,43 - 6,46). Tuy nhiên, nghiên cứu ở Greeenland(9), cho thấy ở những trẻ > 6 tháng tuổi thì nguy cơ NKHHCT cao hơn so với nhóm trẻ < 6 tháng tuổi. Tương tự, nghiên cứu khác được thực hiện tại năm khu ổ chuột của thành phố Dhaka(4) cho thấy ở trẻ sơ sinh >6 tháng tuổi nguy cơ mắc NKHHCT cao gấp 1,85 lần so với nhóm trẻ <6 tháng. Sở dĩ, nghiên cứu của chúng tôi nhận thấy trẻ 0 - 6 tháng có nguy cơ bị NKHHCT nặng hơn có thể do cơ quan hô hấp và miễn dịch của trẻ phát triển chưa hoàn chỉnh ở lứa tuổi 0 - 6 tháng, ngoài ra dấu hiệu lâm sàng nhận biết trẻ có biểu hiện ban đầu của NKHHCT rất khó để phát hiện nên chỉ đến khi trẻ có có biểu hiện nặng gia đình mới thực sự tìm kiếm sự giúp đỡ của nhân viên y tế nên tỷ lệ trẻ biểu hiện NKHHCT nặng có tỷ lệ cao nhất ở nhóm 0 - 6 tháng trong nghiên cứu của chúng tôi. Ngoài yếu tố tuổi, nghiên cứu của chúng tôi đã cho thấy trẻ có biểu hiện suy dinh dưỡng(20) (thiếu cân: cân nặng theo tuổi < 2 SD, thấp còi: chiều cao cho tuổi <2 SD và gầy: cân nặng cho chiều cao <2 SD) trong nhóm ICU là 13,3% và ở nhóm không ICU là 0,1% (p <0,001). Kết quả cũng ghi nhận rằng trẻ bị suy dinh dưỡng có nguy cơ NKHHCT nặng gấp 16,91 lần (95% CI 3,07 – 93,11). Kết quả này cũng phù hợp với các nghiên cứu từ các tác giả(13,17) ở các quốc gia đang phát triển khi ghi nhận có mối liên quan giữa suy dinh dưỡng và nguy cơ mắc NKHHCT nặng bằng cách sử dụng phân tích đa biến. Ngoài ra, các tác giả cũng cho rằng suy dinh dưỡng là yếu tố liên quan rõ rệt đến viêm phổi nặng và có nguy cơ tử vong cao. KẾT LUẬN Trẻ nhiễm HRV/ENT liên quan với NKHHCT nặng. Ngoài ra các triệu chứng lâm sàng liên quan đến NKHHCT nặng bao gồm khò khè, rút lõm lồng ngực, thở nhanh, phổi có ral nổ và ẩm. Thêm vào đó, trẻ nhỏ dưới 6 tháng, suy dinh dưỡng là một trong những yếu tố nguy cơ dẫn đến NKHHCT nặng. Lời cám ơn: Chúng tôi nhân cơ hội này xin bày tỏ lòng biết ơn chân thành đến các cán bộ y tế tại Bệnh viện Đa khoa Khánh Hòa và cán bộ Sở Y tế Khánh Hòa trong việc thu thập mẫu lâm sàng và quản lý dữ liệu lâm sàng nhiễm khuẩn hô hấp cấp tính. Chúng tôi cũng muốn gửi lời cảm ơn đến bệnh nhân và gia đình bệnh nhân đã tham gia vào nghiên cứu của chúng tôi. Cuối cùng nhưng không kém phần quan trọng, cám ơn nhân viên hành chính và giáo sư tại Khoa Nhi nhiễm của Viện nghiên cứu bệnh Nhiệt đới ở Nagasaki. LỢI ÍCH CẠNH TRANH Các tác giả đã tuyên bố rằng không có lợi ích cạnh tranh tồn tại. TÀI LIỆU THAM KHẢO 1. Agweyu A, Lilford RJ, English M (2018). “Appropriateness of clinical severity classi cation of new WHO childhood pneumonia guidance: a multi-hospital, retrospective, cohort study”. Lancet Glob Health, 6(1):e74-83. 2. Asner SA, Petrich A, Hamid JS, et al (2014). “Clinical severity of rhinovirus/enterovirus compared to other respiratory viruses in children”. Influenza Other Respir Viruses, 8(4):436-42. 3. Ayieko P, English M (2007). “Case Management of Childhood Pneumonia in Developing Countries”. Pediatr Infect Dis J, 26(5):432-440. 4. Bhuyan GS, Hossain MA, Sarker SK, et al (2016). “Bacterial and viral pathogen spectra of acute respiratory infections in under- Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 4 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học Nhi Khoa BV. Nhi Đồng 1 119 5 children in hospital settings in Dhaka city”. PloS One, 12(3):e0174488. 5. Biggs HM, McNeal M, Nix WA, et al (2017). “Enterovirus D68 Infection Among Children with Medically Attended Acute Respiratory Illness, Cincinnati, Ohio, July–October 2014”. Clin Infect Dis, 65(2):315-323. 6. Bryce J, Shibuya K, Black RE, et al (2005). “WHO estimates of the causes of death in children”. Lancet, 365 (9465):1147-52. 7. Djelantik IG, Gessner BD, Sutanto A , et al (2003). “Case fatality proportions and predictive factors for mortality among children hospitalized with severe pneumonia in a rural developing country setting”. J Trop Pediatr, 49(6):327-32. 8. Engelmann I, Fatoux M, Lazrek M (2017). “Enterovirus D68 detection in respiratory specimens: Association with severe disease”. J Med Virol, 89(7):1201-1207. 9. Koch A, et al (2002). “Population-Based Study of Acute Respiratory Infections in Children, Greenland”. Emerg Infect Dis, 8(6):586-593. 10. Lazzerini M, Sonego M, Pellegrin MC (2015). “Hypoxaemia as a Mortality Risk Factor in Acute Lower Respiratory Infections in Children in Low and Middle-Income Countries: Systematic Review and Meta- Analysis”. Plos One, 10(9): e0136166. 11. Liu L, Hogan D, Perin J, Rudan I, et al (2015). “Global, regional, and national causes of child mortality in 2000- 13, with projections to inform post-2015 priorities: an updated systematic analysis”. Lancet, 385(9966):430-40. 12. Nair H, Rundan I, Gessner BD, et al (2013). “Global and regional burden of hospital admissions for severe acute lower respiratory infections in young children in 2010: a systematic analysis”. Lancet, 381(9875):1380-1390. 13. Paynter S, Lucero MG, Tallo V, et al (2014). “Malnutrition: a risk factor for severe respiratory syncytial virus infection and hospitalization”. Pediatr Infect Dis J, 33(3):267-71. 14. Rao YK, Midha T, Kumar P, Tripathi VN, Rai OP (2012). “Clinical predictors of hypoxemia in Indian children with acute respiratory tract infection presenting to pediatric emergency department”. World J Pediatr, 8(3):247-251. 15. Rudan I, Biloglav Z, Mulhollandd K, et al (2008). “Epidemiology and etiology of childhood pneumonia”. Bulletin of the World Health Organization, 86(5):408–416. 16. Savage TJ, Kuypers J, Chu HY, et al (2018). “Enterovirus D-68 in children presenting for acute care in the hospital setting”. Influenza Other Respir Viruses, 12(4):522-528. 17. Singleton RJ1, Wirsing EA, Haberling DL, et al (2009). “Risk Factors for Lower Respiratory Tract Infection Death Among Infants in the United States, 1999-2004”. Pediatrics, 124(4):e768– e776. 18. Teo S, Stanford J, Rao A, et al (2016). “Paediatric acute care: Highlights from the PAC-APLS conference, Sydney, 2015”. Emerg Med Australas, 28(6):746-748. 19. WHO (2005). “Technical updates of the guidelines on the Integrated management of childhood illness (IMCI): evidence and recommendations for further adaptations”. WHO, 2005:1- 45. 20. WHO (2009). “Child growth standards and the identi cation of severe acute malnutrition in infants and children”. WHO, https://wwwwhoint/maternal_child_adolescent/. 21. Yoshida LM, Yamamoto T, et al (2010). “Viral pathogens associated with acute respiratory infections in central vietnamese children”. Pediatr Infect Dis J, 29(1):75-77. Ngày nhận bài báo: 20/07/2019 Ngày phản biện nhận xét bài báo: 30/07/2019 Ngày bài báo được đăng: 05/09/2019
File đính kèm:
 dac_diem_dich_te_hoc_lam_sang_va_cac_yeu_to_nguy_co_cua_nhie.pdf
dac_diem_dich_te_hoc_lam_sang_va_cac_yeu_to_nguy_co_cua_nhie.pdf

