Báo cáo loạt ca bệnh nhi xuất huyết giảm tiểu cầu miễn dịch sau tiêm phòng tại viện Huyết học truyền máu trung ương 2016 – 2017
Mục tiêu: Mô tả một số đặc điểm của loạt ca bệnh nhi Xuất huyết giảm tiểu cầu miễn dịch sau tiêm phòng
và bước đầu đánh giá kết quả điều trị Xuất huyết giảm tiểu cầu miễn dịch sau tiêm phòng ở trẻ em tại Viện
Huyết học – Truyền máu Trung ương giai đoạn 2016-2017.
Đối tượng và phương pháp nghiên cứu: Nghiên cứu mô tả hàng loạt ca trên 45 ca bệnh nhi xuất huyết
giảm tiểu cầu miễn dịch sau tiêm phòng.
Kết quả: Giới nam chiếm ưu thế, phần lớn nằm trong độ tuổi 1-6 tháng tuổi; vaccine Quinvaxem và vaccine
BCG là 2 tác nhân chủ yếu (44,5% và 31,1%).Thời điểm xuất hiện triệu chứng bệnh thay đổi theo loại vaccine, ở
nhóm tiêm Quinvaxem phần lớn triệu chứng bệnh xuất hiện sớm trước 7 ngày (45%), ở nhóm tiêm vaccine BCG
chủ yếu lại xuất hiện muộn sau 28 ngày (57,2%). Hầu hết bệnh nhi có biểu hiện xuất huyết dưới da và niêm mạc
(82%), không có trường hợp nào bị xuất huyết nội sọ. Số lượng tiểu cầu lúc nhập viện thấp, với số trung vị là
khoảng 10 G/L. Hai phương pháp điều trị chủ yếu là corticoid (64,4%) và IVIG (22,65%). Tỷ lệ đáp ứng khỏi
bệnh cao (93%).
Kết luận: Ghi nhận loạt ca bệnh nhi bị Xuất huyết giảm tiểu cầu miễn dịch có tiền sử tiêm phòng gần thời
điểm phát bệnh. Hầu hết diễn biên cấp tính và đáp ứng tốt với điều trị. Chúng tôi chưa có bằng chứng chứng
minh tình trạng Xuất huyết giảm tiểu cầu miễn dịch ở những bệnh nhi này là do tiêm phòng. Cần có các nghiên
cứu sâu hơn, rộng hơn về mối liên quan giữa tiêm phòng và Xuất huyết giảm tiểu cầu miễn dịch ở trẻ em

Trang 1

Trang 2
Trang 3

Trang 4
Trang 5

Trang 6

Trang 7
Tóm tắt nội dung tài liệu: Báo cáo loạt ca bệnh nhi xuất huyết giảm tiểu cầu miễn dịch sau tiêm phòng tại viện Huyết học truyền máu trung ương 2016 – 2017

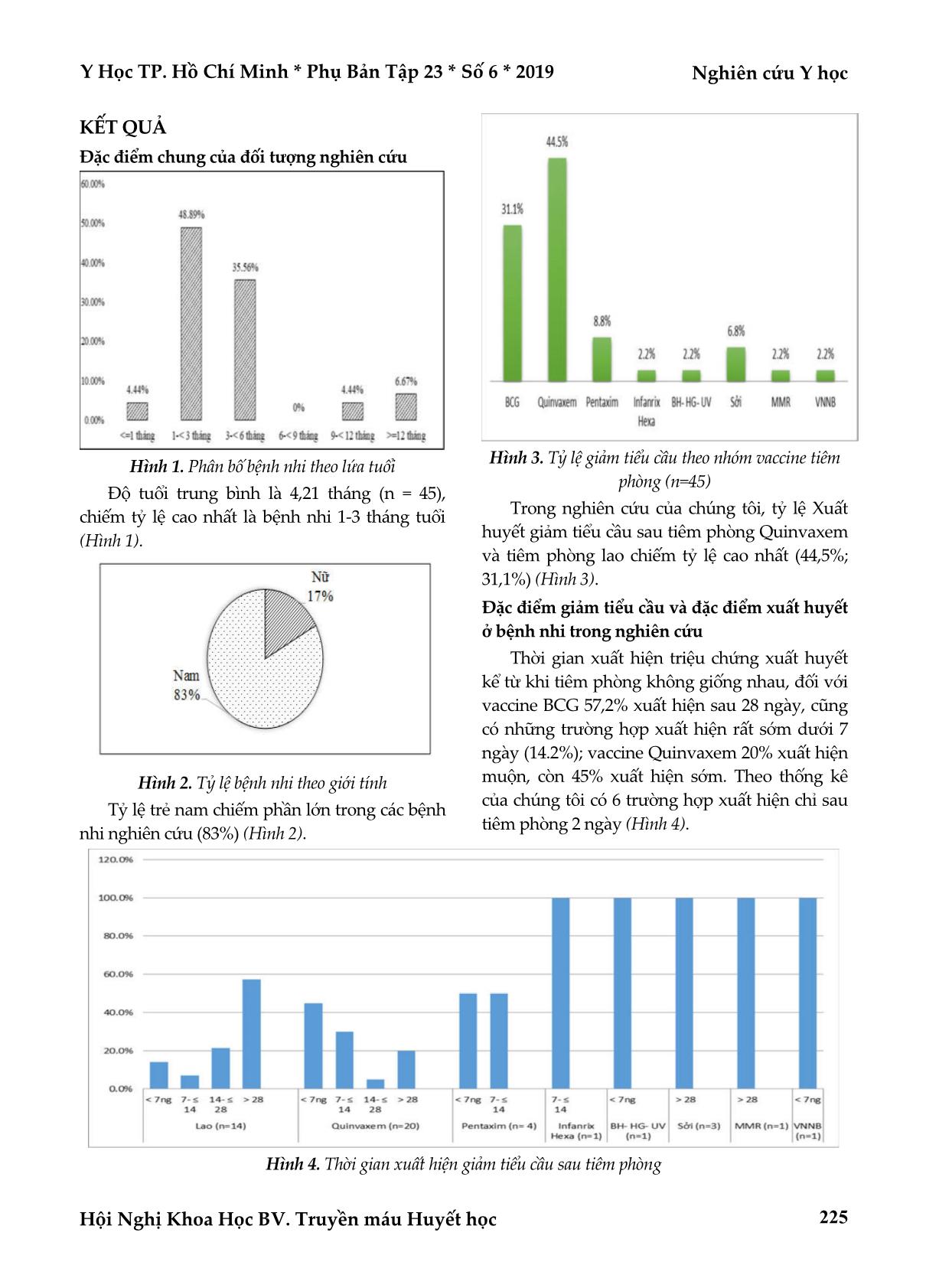
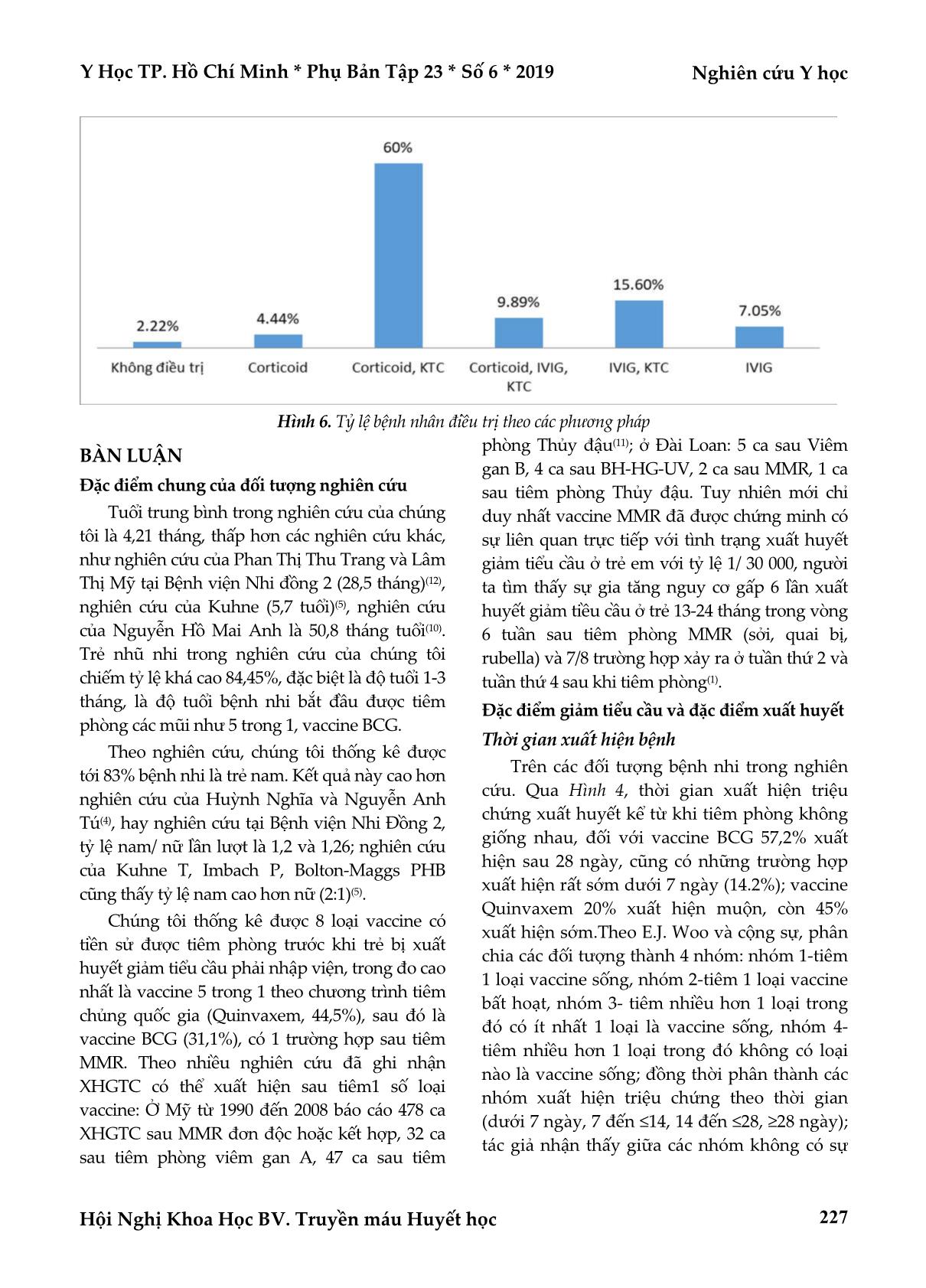
Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 223 BÁO CÁO LOẠT CA BỆNH NHI XUẤT HUYẾT GIẢM TIỂU CẦU MIỄN DỊCH SAU TIÊM PHÒNG TẠI VIỆN HUYẾT HỌC TRUYỀN MÁU TRUNG ƯƠNG 2016 – 2017 Trần Thu Thủy*, Dương Thị Hưng*, Hoàng Thị Hồng**, Trần Quỳnh Mai*, Mai Lan*, Bạch Quốc Khánh* TÓM TẮT Mục tiêu: Mô tả một số đặc điểm của loạt ca bệnh nhi Xuất huyết giảm tiểu cầu miễn dịch sau tiêm phòng và bước đầu đánh giá kết quả điều trị Xuất huyết giảm tiểu cầu miễn dịch sau tiêm phòng ở trẻ em tại Viện Huyết học – Truyền máu Trung ương giai đoạn 2016-2017. Đối tượng và phương pháp nghiên cứu: Nghiên cứu mô tả hàng loạt ca trên 45 ca bệnh nhi xuất huyết giảm tiểu cầu miễn dịch sau tiêm phòng. Kết quả: Giới nam chiếm ưu thế, phần lớn nằm trong độ tuổi 1-6 tháng tuổi; vaccine Quinvaxem và vaccine BCG là 2 tác nhân chủ yếu (44,5% và 31,1%).Thời điểm xuất hiện triệu chứng bệnh thay đổi theo loại vaccine, ở nhóm tiêm Quinvaxem phần lớn triệu chứng bệnh xuất hiện sớm trước 7 ngày (45%), ở nhóm tiêm vaccine BCG chủ yếu lại xuất hiện muộn sau 28 ngày (57,2%). Hầu hết bệnh nhi có biểu hiện xuất huyết dưới da và niêm mạc (82%), không có trường hợp nào bị xuất huyết nội sọ. Số lượng tiểu cầu lúc nhập viện thấp, với số trung vị là khoảng 10 G/L. Hai phương pháp điều trị chủ yếu là corticoid (64,4%) và IVIG (22,65%). Tỷ lệ đáp ứng khỏi bệnh cao (93%). Kết luận: Ghi nhận loạt ca bệnh nhi bị Xuất huyết giảm tiểu cầu miễn dịch có tiền sử tiêm phòng gần thời điểm phát bệnh. Hầu hết diễn biên cấp tính và đáp ứng tốt với điều trị. Chúng tôi chưa có bằng chứng chứng minh tình trạng Xuất huyết giảm tiểu cầu miễn dịch ở những bệnh nhi này là do tiêm phòng. Cần có các nghiên cứu sâu hơn, rộng hơn về mối liên quan giữa tiêm phòng và Xuất huyết giảm tiểu cầu miễn dịch ở trẻ em. Từ khóa: xuất huyết giảm tiểu cầu miễn dịch, tiêm phòng vaccine ABSTRACT CASE SERIES REPORT OF IMMUNE THROMBOCYTOPENIA PURPURA IN CHIDREN FOLLOWED VACCINATION IN NATIONAL INSTITUTE OF HEMATOLOGY AND BLOOD TRANSFUSION, 2016-2017 Tran Thu Thuy, Duong Thi Hung, Hoang Thi Hong, Tran Quynh Mai, Mai Lan, Bach Quoc Khanh * Ho Chi Minh City Journal of Medicine * Supplement of Vol. 23 – No. 6 - 2019: 223 - 229 Objectives: Describe some characteristics of the series of pediatric patient with ITP followed vaccination and initially assess the results of treatment at the National Institute of Hematology - Blood Transfusion period 2016-2017. Methods: The study describes a series of 45 pediatric patients with ITP followed vaccination. Results: Male gender predominates, mostly in the age of 1-6 months; Quinvaxem vaccine and BCG vaccine are two main agents (44.5% and 31.1%). At the time of the occurrence of disease, symptoms varying according to the type of vaccine, for Quinvaxem, ITP mostly appear before 7 days (45%); For BCG vaccine, it mainly occurs later than 28 days (57.2%). Most pediatric patients present with subcutaneous and mucosal hemorrhage (82%), with no cases of intracranial hemorrhage. The platelet count at admission is low, with a median number of about 10 G/L. The two main methods are corticosteroids (64.4%) and IVIG (22.65%). The response rate is high (93%). *Viện Huyết học Truyền máu Trung Ương **Đại học Y Hà Nội Tác giả liên lạc: ThS.BS. Trần Thu Thủy ĐT: 0902282824 Email: bsthuthuy@gmail.com Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Hội Nghị Khoa Học BV. Truyền máu Huyết học 224 Conclusion: Record series of pediatric patients with ITP after a recent vaccination. Most are acute and respond well to treatment. We have no evidence to prove that ITP in these patients is due to vaccination. Further and more extensive research is necessary for clarify the relationship between vaccination and ITP. Key words: immune thrombocytopenic purpura, vaccination ĐẶT VẤN ĐỀ Xuất huyết giảm tiểu cầu miễn dịch (Immune thrombocytopenic purpura – ITP) là một trong những bệnh bất thường chảy máu phổ biến nhất ở trẻ em, với tỷ lệ khoảng 4/100 000 trẻ/ năm(2,6). Theo tác giả Mai Lan và cộng sự, bên cạnh Lơ xê mi cấp, Xuất huyết giảm tiểu cầu miễn dịch là một trong hai bệnh chiếm tỷ lệ cao nhất trong mô hình bệnh tật và trong nhóm mới mắc tại khoa Bệnh máu trẻ em, Viện Huyết học–Truyền máu Trung ương (32,9%)(7). Xuất huyết giảm tiểu cầu miễn dịch ở trẻ em thường có biểu hiện cấp tính, lành tính, đáp ứng hoàn toàn 80-90% sau 6 tháng dùng thuốc hay không điều trị, tuy nhiên trong giai đoạn cấp nếu có xuất huyết não – màng não bệnh nhân có thể tử vong(9). Xuất huyết giảm tiểu cầu miễn dịch ở trẻ em có thể xuất hiện sau nhiễm virus như EBV, CMV, thủy dậu, sởi, Rubella, các virus viêm gan (A, B, C), sau nhiễm trùng đường hô hấp trên, viêm dạ dày ruột... hoặc sau tiêm phòng(13), cho đến nay chỉ có duy nhất một loại vaccin được chứng minh có mối liên quan thực sự gây ra Giảm tiểu ... hứ 1 đến ngày thứ 42 sau tiêm phòng). Tiêu chuẩn loại trừ Không mắc các tình trạng nhiễm trùng cấp tính (nhiễm trùng đường hô hấp, viêm dạ dày ruột, nhiễm EBV, CMV) tại thời điểm chẩn đoán, hoặc sau khi tiêm phòng đến lúc chẩn đoán. Sử dụng các thuốc có nguy cơ gây giảm tiểu cầu. Có các dị tật bẩm sinh (do không loại trừ bất thường đáp ứng miễn dịch hay các hội chứng bẩm sinh có giảm tiểu cầu). Phương pháp nghiên cứu Nghiên cứu mô tả loạt ca. Trong khoảng thời gian từ tháng 1/2016 đến tháng 12/2017, chúng tôi chọn được 45 trường hợp đáp ứng được tiêu chuẩn lựa chọn và tiêu chuẩn loại trừ. Địa điểm nghiên cứu: Khoa Bệnh máu trẻ em, Viện Huyết học – Truyền máu trung ương. Quản lý và xử lý số liệu Số liệu được quản lý và xử lý bằng Excell và phần mềm SPSS 20.0. Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 225 KẾT QUẢ Đặc điểm chung của đối tượng nghiên cứu Hình 1. Phân bố bệnh nhi theo lứa tuổi Độ tuổi trung bình là 4,21 tháng (n = 45), chiếm tỷ lệ cao nhất là bệnh nhi 1-3 tháng tuổi (Hình 1). Hình 2. Tỷ lệ bệnh nhi theo giới tính Tỷ lệ trẻ nam chiếm phần lớn trong các bệnh nhi nghiên cứu (83%) (Hình 2). Hình 3. Tỷ lệ giảm tiểu cầu theo nhóm vaccine tiêm phòng (n=45) Trong nghiên cứu của chúng tôi, tỷ lệ Xuất huyết giảm tiểu cầu sau tiêm phòng Quinvaxem và tiêm phòng lao chiếm tỷ lệ cao nhất (44,5%; 31,1%) (Hình 3). Đặc điểm giảm tiểu cầu và đặc điểm xuất huyết ở bệnh nhi trong nghiên cứu Thời gian xuất hiện triệu chứng xuất huyết kể từ khi tiêm phòng không giống nhau, đối với vaccine BCG 57,2% xuất hiện sau 28 ngày, cũng có những trường hợp xuất hiện rất sớm dưới 7 ngày (14.2%); vaccine Quinvaxem 20% xuất hiện muộn, còn 45% xuất hiện sớm. Theo thống kê của chúng tôi có 6 trường hợp xuất hiện chỉ sau tiêm phòng 2 ngày (Hình 4). Hình 4. Thời gian xuất hiện giảm tiểu cầu sau tiêm phòng Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Hội Nghị Khoa Học BV. Truyền máu Huyết học 226 Hình 5. Đặc điểm xuất huyết của BN lúc vào viện Trong nghiên cứu của chúng tôi, trẻ em bị xuất huyết giảm tiểu cầu sau tiêm phòng vào viện chủ yếu với biểu hiện xuất huyết dưới da (82%), 12% có xuất huyết dưới da kèm theo xuất huyết niêm mạc miệng và 6% kèm đi ngoài phân có máu, không có trưởng hợp nào vào viện trong tình trạng bị xuất huyết sọ não (Hình 5). Bảng 1. Số lượng tiểu cầu của bệnh nhi lúc vào viện Số lượng tiểu cầu (G/L) Trung vị Thấp nhất Cao nhất BCG (n=14) 9 3 15 Quinvaxem (n= 20) 11 5 65 Pentaxim (n= 4) 6 3 77 Infanrix Hexa (n=1) 6 BH- HG- UV (n=1) 10 Sởi (n=3) 11 3 13 MMR (n=1) 5 VNNB (n =1) 3 Số lượng tiểu cầu tại thời điểm nhập viện của nhóm bệnh nhi nghiên cứu thấp nhất là 3G/l, cao nhất là 77 G/L (trường hợp nàyđã được điều trị tại bệnh viện tuyến dưới trước đó) (Bảng 1). Điều trị và kết quả điều trị Truyển khối tiểu cầu và điều trị corticoid là phương pháp điều trị phổ biến nhất (60%) (Hình 6). Số ngày điều trị trung bình để số lượng tiểu cầu trên 100 là 5,44 ngày. Giảm tiểu cầu sau tiêm phòng sởi có thời gian điều trị trung bình dài nhất (11 ngày) (Bảng 2). Bảng 2. Số ngày điều trị để đạt số lượng tiểu cầu >100 G/L Trung bình Ngắn nhất Dài nhất BCG (n=14) 4,11 2 6 Quinvaxem (n= 20) 7,62 1 20 Pentaxim (n= 4) 3,50 2 6 Infanrix Hexa (n=1) 7,0 BH- HG- UV (n=1) 1,0 Sởi (n=3) 11 4 18 MMR (n=1) 5 VNNB (n =1) 2 Số lượng tiểu cầu trung bình sau một tháng khám lại đối với mỗi loại vaccine đều >100 G/L. Có 3 trường hợp bệnh nhi tiểu cầu vẫn thấp sau 1 tháng, 1 trường hợp TC chỉ được 13 G/L và phải nhập viện tiếp tục điều trị (Bảng 3). Bảng 3. Số lượng tiểu cầu sau 1 tháng khám lại Số lượng tiểu cầu (G/l) Trung bình Thấp nhất Cao nhất BCG (n=14) 425,57 310 532 Quinvaxem (n= 20) 303,8 13 455 Pentaxim(n= 4) 322.5 143 422 Infanrix Hexa (n=1) 123 BH- HG- UV (n=1) 554 Sởi (n=3) 186 110 262 MMR (n=1) 272 VNNB (n =1) 356 Hình 7. Tỷ lệ bệnh nhi đáp ứng điều trị sau một tháng Tỷ lệ bệnh nhân đáp ứng với điều trị cao (93%) (Hình 7). Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 227 Hình 6. Tỷ lệ bệnh nhân điều trị theo các phương pháp BÀN LUẬN Đặc điểm chung của đối tượng nghiên cứu Tuổi trung bình trong nghiên cứu của chúng tôi là 4,21 tháng, thấp hơn các nghiên cứu khác, như nghiên cứu của Phan Thị Thu Trang và Lâm Thị Mỹ tại Bệnh viện Nhi đồng 2 (28,5 tháng)(12), nghiên cứu của Kuhne (5,7 tuổi)(5), nghiên cứu của Nguyễn Hồ Mai Anh là 50,8 tháng tuổi(10). Trẻ nhũ nhi trong nghiên cứu của chúng tôi chiếm tỷ lệ khá cao 84,45%, đặc biệt là độ tuổi 1-3 tháng, là độ tuổi bệnh nhi bắt đầu được tiêm phòng các mũi như 5 trong 1, vaccine BCG. Theo nghiên cứu, chúng tôi thống kê được tới 83% bệnh nhi là trẻ nam. Kết quả này cao hơn nghiên cứu của Huỳnh Nghĩa và Nguyễn Anh Tú(4), hay nghiên cứu tại Bệnh viện Nhi Đồng 2, tỷ lệ nam/ nữ lần lượt là 1,2 và 1,26; nghiên cứu của Kuhne T, Imbach P, Bolton-Maggs PHB cũng thấy tỷ lệ nam cao hơn nữ (2:1)(5). Chúng tôi thống kê được 8 loại vaccine có tiền sử được tiêm phòng trước khi trẻ bị xuất huyết giảm tiểu cầu phải nhập viện, trong đo cao nhất là vaccine 5 trong 1 theo chương trình tiêm chủng quốc gia (Quinvaxem, 44,5%), sau đó là vaccine BCG (31,1%), có 1 trường hợp sau tiêm MMR. Theo nhiều nghiên cứu đã ghi nhận XHGTC có thể xuất hiện sau tiêm1 số loại vaccine: Ở Mỹ từ 1990 đến 2008 báo cáo 478 ca XHGTC sau MMR đơn độc hoặc kết hợp, 32 ca sau tiêm phòng viêm gan A, 47 ca sau tiêm phòng Thủy đậu(11); ở Đài Loan: 5 ca sau Viêm gan B, 4 ca sau BH-HG-UV, 2 ca sau MMR, 1 ca sau tiêm phòng Thủy đậu. Tuy nhiên mới chỉ duy nhất vaccine MMR đã được chứng minh có sự liên quan trực tiếp với tình trạng xuất huyết giảm tiểu cầu ở trẻ em với tỷ lệ 1/ 30 000, người ta tìm thấy sự gia tăng nguy cơ gấp 6 lần xuất huyết giảm tiều cầu ở trẻ 13-24 tháng trong vòng 6 tuần sau tiêm phòng MMR (sởi, quai bị, rubella) và 7/8 trường hợp xảy ra ở tuần thứ 2 và tuần thứ 4 sau khi tiêm phòng(1). Đặc điểm giảm tiểu cầu và đặc điểm xuất huyết Thời gian xuất hiện bệnh Trên các đối tượng bệnh nhi trong nghiên cứu. Qua Hình 4, thời gian xuất hiện triệu chứng xuất huyết kể từ khi tiêm phòng không giống nhau, đối với vaccine BCG 57,2% xuất hiện sau 28 ngày, cũng có những trường hợp xuất hiện rất sớm dưới 7 ngày (14.2%); vaccine Quinvaxem 20% xuất hiện muộn, còn 45% xuất hiện sớm.Theo E.J. Woo và cộng sự, phân chia các đối tượng thành 4 nhóm: nhóm 1-tiêm 1 loại vaccine sống, nhóm 2-tiêm 1 loại vaccine bất hoạt, nhóm 3- tiêm nhiều hơn 1 loại trong đó có ít nhất 1 loại là vaccine sống, nhóm 4- tiêm nhiều hơn 1 loại trong đó không có loại nào là vaccine sống; đồng thời phân thành các nhóm xuất hiện triệu chứng theo thời gian (dưới 7 ngày, 7 đến ≤14, 14 đến ≤28, ≥28 ngày); tác giả nhận thấy giữa các nhóm không có sự Nghiên cứu Y học Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Hội Nghị Khoa Học BV. Truyền máu Huyết học 228 khác biệt nhiều, triệu chứng xuất huyết có thể xuất hiện sớm (dưới 7 ngày) hoặc muộn (trên 28 ngày), chỉ duy nhất trong nhóm 4 tỷ lệ xuất huyết sớm dưới 7 ngày cao hơn các khoảng thời gian khác(13). Đặc điểm xuất huyết của các bệnh nhi trong nghiên cứu Xuất huyết do giảm tiểu cầu thường chỉ xuất hiện khi tiểu cầu dưới 100 G/L, xuất huyết do giảm tiểu cầu ở trẻ em thường được chia thành 3 mốc: xuất huyết dưới da, xuất huyết niêm mạc và xuất huyết nội sọ. Tại thời điểm nhập viện, số trung vị của số lượng tiểu cầu là trên dưới 10 G/l, thấp nhất là 3G/l – đây là mức tiểu cầu nguy hiểm, ngoài tình trạng xuất huyết dưới da, niêm mạc còn có thể gây xuất huyết nội sọ dẫn đến tử vong. Trong nghiên cứu của chúng tôi, tất cả các bệnh nhi đều có biểu hiện xuất huyết dưới da, đa phần là dạng chấm, nốt, 12% kèm thêm xuất huyết niêm mạc miệng, 6% kèm đi ngoài có máu và chưa có trường hợp nào có biểu hiện xuất huyết nội sọ.Tuy nhiên, trên lâm sàng, do phần lớn các bệnh nhi ở độ tuổi rất nhỏ nên tình trạng xuất huyết cũng khá nặng, hầu hết là biểu hiện xuất huyết dưới da toàn thân với các chấm, nốt xuất huyết dày đặc. Theo nhiều nghiên cứu khác cũng cho thấy đa phần bệnh nhi có biểu hiện XHDD và niêm mạc, như nghiên cứu của Black C, Kaye JA, Jick H chủ yếu là XHDD,1 số đi ngoài phân đen, tiểu máu, 1 trường hợp xuất huyết não (tuy nhiên trường hợp này có liên quan đến chấn thương vùng đầu)(1). Thực tế phần lớn có tiểu cầu giảm ở ngưỡng rất nặng nhưng ít khi có xuất huyết nặng. Như vậy không thể chỉ dựa vào số lượng tiểu cầu để đánh giá bệnh nhân luôn có xuất huyết nặng kèm theo, nhưng cần thận trọng trước các trường hợp có xuất huyết nặng kèm theo tiểu cầu quá thấp. Số lượng tiểu cầu lúc vào viện Theo nghiên cứu, chúng tôi thấy có những bệnh nhi vào viện với tình trạng tiểu cầu giảm rất nặng, thấp nhất 3 G/L. Một số trường hợp tiểu cầu cao hơn (cao nhất là 65 G/L và 77 G/L), đây là các bệnh nhi đã được truyền Khối tiểu cầu cấp cứu và dùng corticoid ở bệnh viện tuyển dưới trước khi chuyển lên Viện chúng tôi. Điều trị và đáp ứng điều trị Có nhiều phương pháp để điểu trị Xuất huyết giảm tiểu cầu miễn dịch, bao gồm phương pháp nội khoa và phẫu thuật cắt lách. Trong điều trị nội khoa, 2 thuốc thường được lựa chọn đầu tay là corticoid và IVIG (Itravenous immunous immunoglobulin). Trong nghiên cứu của chúng tôi, phần lớn các bệnh nhi được điều trị bằng corticoid (64,44%); 22,65% dùng IVIG; đa phần được truyền Khối tiểu cầu kết hợp với thuốc nhằm mục đích nâng nhanh số lượng tiểu cầu khỏi mức nguy hiểm; 2% bệnh nhi có số lượng tiểu cầu >50G/l và không có triệu chứng xuất huyết mới nên được theo dõi số lượng tiểu cầu. Theo nghiên cứu khác của tác giả Neunert, tỷ lệ dùng corticoid đơn độc và IVIG đơn độc tương tự nhau, 24,44% vs 24%(8). Trung bình sau 5,44 ngày chúng tôi nâng được số lượng tiểu cầu >100G/l, có trường hợp chỉ cần 1 hoặc 2 ngày, số ngày điều trị dài nhất là 20 ngày tiểu cầu mới lên được ngưỡng an toàn. Sau một tháng kiểm tra lại, số lượng tiểu cầu trung bình đạt 196,14G/l, tuy nhiên còn 7% bệnh nhi có tiểu cầu <100G/l. Nghiên cứu tại Bệnh viện Nhi đồng 2, đánh giá sau 28 ngày điều trị, 5 trường hợp ngưng theo dõi, 3 trường hợp sử dụng lại IVIG lần 2, 2 BN chuyển sang dùng corticoid, Tỷ lệ đạt mức an toàn là 86,9%. Kết quả tại Bệnh viện Nhi đồng 2, tỷ lệ thất bại là 13,1%, tương tự với nghiên cứu của Huỳnh Nghĩa, tỷ lệ đáp ứng là 80%, phù hợp với nghiên cứu của chúng tôi(4). Cũng theo nghiên cứu của France EK, Glanz J, Xu S, Hambidge S và cộng sự: trên 90% đáp ứng hoàn toàn, dưới 10% phát triển thành XHGTC mạn tính, trẻ từ 12- 23 tháng tỷ lệ tiến triển thành XHGTC mạn tính tương tự nhau ở nhóm tiêm và không tiêm vaccine (7% so với 10%)(3). Như vậy nhóm Xuất huyết giảm tiểu cầu miễn dịch có tình trạng xuất huyết nhiều, nặng, Y Học TP. Hồ Chí Minh * Phụ Bản Tập 23 * Số 6 * 2019 Nghiên cứu Y học Hội Nghị Khoa Học BV. Truyền máu Huyết học 229 số lượng tiểu cầu thấp, khi được chú ý can thiệp điều trị phối hợp sớm, tích cực, theo dõi sát vẫn có thể cho kết quả đáp ứng rất tốt (ngay cả trường hợp không thể dùng IVIG vì lý do chi phí cao). Nhóm không đáp ứng là những trường hợp tiểu cầu tăng chậm và dao động, đây là những trường hợp cần theo dõi sát để tìm ra lựa chọn điều trị phù hợp. KẾT LUẬN Chúng tôi ghi nhận loạt ca bệnh nhi bị Xuất huyết giảm tiểu cầu miễn dịch có tiền sử tiêm phòng trong vòng 42 ngày trước thời điểm phát bệnh. Hầu hết diễn biên cấp tính, chủ yếu chỉ có biểu hiên xuất huyết dưới da, và đa số đáp ứng tốt với điều trị. Chúng tôi chưa có bằng chứng chứng minh tình trạng Xuất huyết giảm tiểu cầu miễn dịch ở những bệnh nhi này là do tiêm phòng. Cần có các nghiên cứu sâu hơn, rộng hơn về mối liên quan giữa tiêm phòng và xuất huyết giảm tiểu cầu miễn dịch ở trẻ em. TÀI LIỆU THAM KHẢO 1. Black C, Kaye JA, Jick H (2003). MMR vaccine and idiopathic thrombocytopaenic purpura. British Journal of Clinical Pharmacology, 55(1):107–111. 2. Bolton-Maggs PHB (2000). Idiopathic thrombocytopenic purpura. Arch Dis Child, 83:220–222. 3. France EK, Glanz J, Xu S, Hambidge S, Yamasaki K, Black SB, et al. (2008). Vaccine Safety Datalink Team. Risk of immune thrombocytopenic purpura after measles-mumps-rubella immunization in children. Pediatrics, 121:687-92. 4. Huỳnh Nghĩa, Nguyễn Tú Anh (2011). Đánh giá hiệu quả của immunoglobulin truyền tĩnh mạch và prednisone trong điều trị xuất huyết giảm tiểu cầu miễn dịch giai đoạn cấp ở trẻ em tại BV. Truyền máu Huyết học TP.HCM. Y học Thành phố Hồ Chí Minh, 15(4):121–126. 5. Kühne T., Buchanan G.R., Zimmerman S., et al. (2003). A prospective comparative study of 2540 infants and children with newly diagnosed idiopathic thrombocytopenic purpura (ITP) from the intercontinental childhood ITP study group. Journal of Pediatrics, 143(5):605–608. 6. Labarque V, Van Geet C. (2014). Clinical practice: immune thrombocytopenia in paediatrics. Eur J Pediatr, 173(2):163-72. 7. Mai Lan, Hoàng Thị Hồng, Trần Thu Thủy và cộng sự (2018). Nghiên cứu mô hình bệnh tật tại khoa bệnh máu trẻ em, Viện Huyết học - Truyền máu Trung ương giai đoạn 2016-2017. Y học Việt Nam, 408(5):72–80. 8. Neunert C.E., Buchanan G.R., Imbach P, et al. (2008). Severe hemorrhage in children with newly diagnosed immune thrombocytopenic purpura. Blood, 112(10):4003–4008. 9. Nguyễn Công Khanh, Bùi Văn Viên (2009). Hội chứng xuất huyết ở trẻ em. - Bài giảng Nhi khoa, 102–117. Nhà xuất bản Y học Hà Nội, pp.102–117. 10. Nguyễn Hoàng Mai Anh (2008). Đánh giá hiệu quả của phác đồ dùng prednisolone uống liều cao với methylprednisolone tĩnh mạch trong điều trị xuất huyết giảm tiểu cầu cấp tính lần đầu mức độ nặng ở trẻ em. Luận văn Thạc sỹ Y học, Trường Đại học Y dược TP Hồ Chí Minh. 11. O’Leary ST, Glanz JM, McClure DL, Akhtar A, Daley MF, Nakasato C, et al. (2012). The risk of immune thrombocytopenic purpura after vaccination in children and adolescents. Pediatrics, 129:248-55. 12. Phan Thị Thu Trang, Lâm Thị Mỹ (2012). Khảo sát đáp ứng điều trị xuất huyết giảm tiểu cầu miễn dịch cấp ở trẻ em có tiểu cầu dưới 20.000/ml tại Bệnh viện Nhi đồng 2 từ 15-03-2011 đến 15- 08-2011. Y học Việt Nam, 8(396):27–36. 13. Woo Emily Jane Woo, Wise Robert P. Wise, Wise Robert P. Wise, ey et al. (2011). Thrombocytopenia after vaccination: Case reports to the US Vaccine Adverse Event Reporting System, 1990–2008. Vaccine, 29:1319–1323. Ngày nhận bài báo: 25/07/2019 Ngày phản biện nhận xét bài báo: 04/09/2019 Ngày bài báo được đăng: 15/10/2019
File đính kèm:
 bao_cao_loat_ca_benh_nhi_xuat_huyet_giam_tieu_cau_mien_dich.pdf
bao_cao_loat_ca_benh_nhi_xuat_huyet_giam_tieu_cau_mien_dich.pdf

