Bài giảng Thủ thuật xâm lấn trong chẩn đoán tiền sản
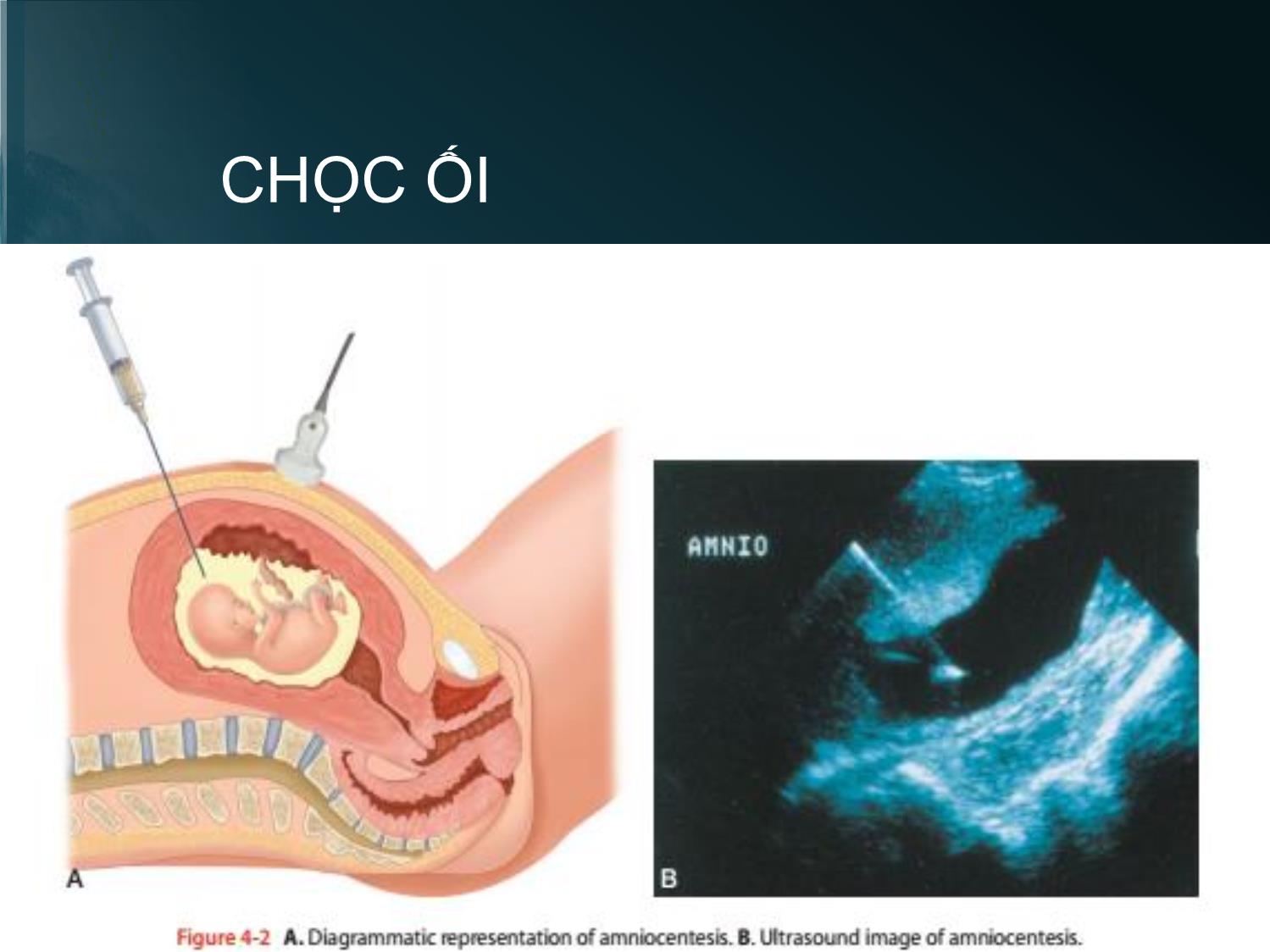
CHỌC ỐI
• Khuyến cáo:
• Thực hiện sau 15 tuần (A)
• Kim: 20-22G dưới hướng dẫn siêu âm (B)
• Tránh đi xuyên qua nơi cắm dây rốn, tốt nhất là
tránh bánh nhau, đặc biệt là thai phụ có Rh (-) (C)
• Nên bỏ 2 mL nước ối đầu để giảm thiểu nhiễm tế
bào mẹ (C)CHỌC ỐI
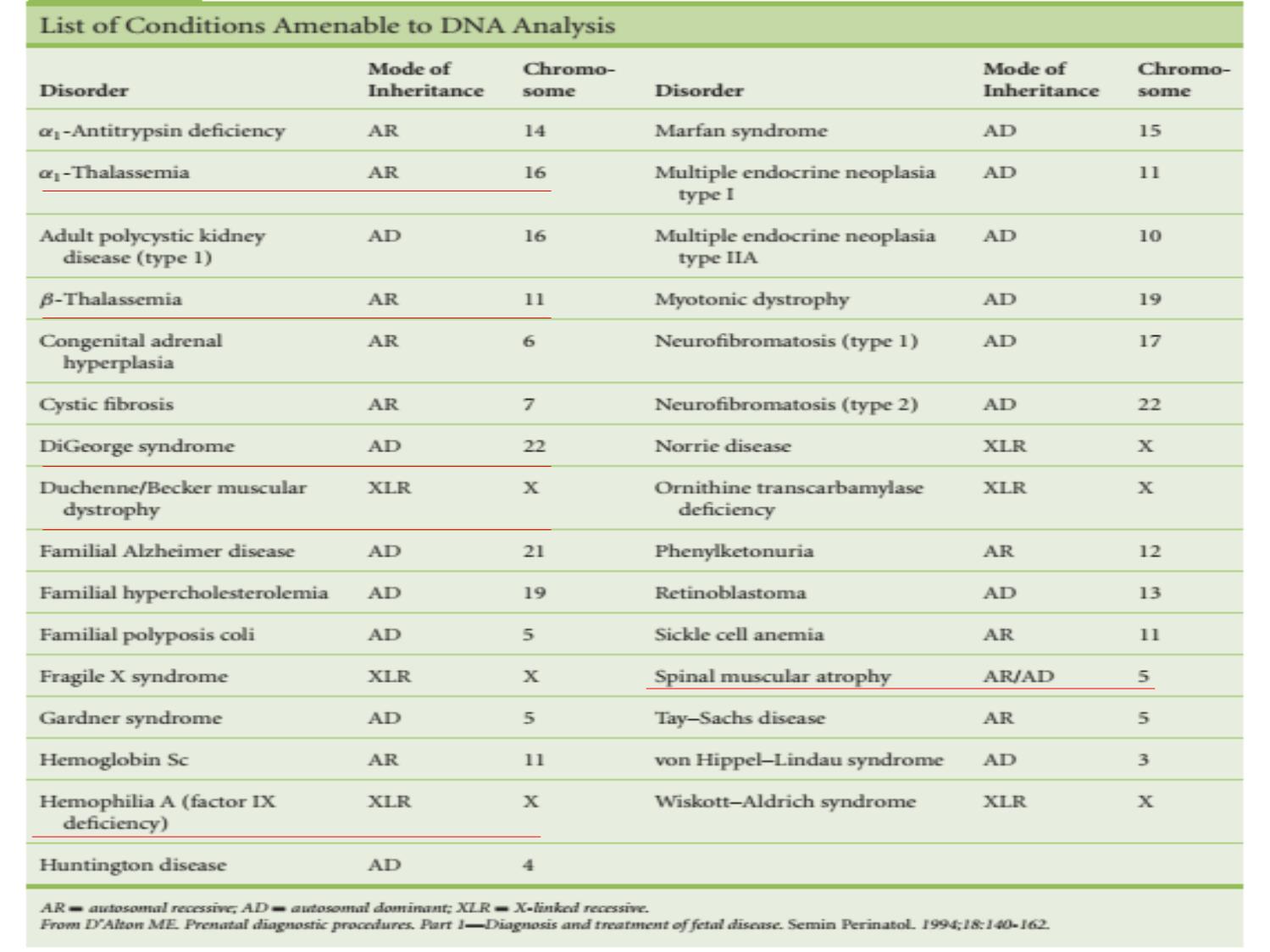
• Chỉ định: Xét nghiệm tế bào học, sinh
hóa, phân tích DNA.
• VD:
• Chẩn đoán bệnh lý di truyền:
• Lệch bội nhiễm sắc thể (nhiều nhất)
• Các bệnh lý di truyền đơn gen
• Các bệnh lý nhiễm trùng bào thai
• Các XN chỉ số sinh hóa trong dịch ối

Trang 1

Trang 2
Trang 3

Trang 4

Trang 5
Trang 6

Trang 7

Trang 8

Trang 9

Trang 10
Tải về để xem bản đầy đủ
Bạn đang xem 10 trang mẫu của tài liệu "Bài giảng Thủ thuật xâm lấn trong chẩn đoán tiền sản", để tải tài liệu gốc về máy hãy click vào nút Download ở trên
Tóm tắt nội dung tài liệu: Bài giảng Thủ thuật xâm lấn trong chẩn đoán tiền sản

THỦ THUẬT XÂM LẤN TRONG CHẨN ĐOÁN TiỀN SẢN • Đơn vị Tiền sản – Khoa Chăm sóc trước sinh CHỌC ỐI CHỌC ỐI • Khuyến cáo: • Thực hiện sau 15 tuần (A) • Kim: 20-22G dưới hướng dẫn siêu âm (B) • Tránh đi xuyên qua nơi cắm dây rốn, tốt nhất là tránh bánh nhau, đặc biệt là thai phụ có Rh (-) (C) • Nên bỏ 2 mL nước ối đầu để giảm thiểu nhiễm tế bào mẹ (C) CHỌC ỐI • Chỉ định: Xét nghiệm tế bào học, sinh hóa, phân tích DNA. • VD: • Chẩn đoán bệnh lý di truyền: • Lệch bội nhiễm sắc thể (nhiều nhất) • Các bệnh lý di truyền đơn gen • Các bệnh lý nhiễm trùng bào thai • Các XN chỉ số sinh hóa trong dịch ối KĨ THUẬT CHỌC ỐI • Kim: • 20G – 22G • Đi kim dứt khoát (để tránh làm căng màng ối) • Lượng ối rút: tùy chỉ định (15-30mL) • Thời điểm: • >15 tuần (chọc ối sớm làm tăng đáng kể tỉ lệ mất thai, khoèo, rỉ ối) • XN: • Tỉ lệ cấy thất bại: 0.1%, (sau 28 tuần: 9.7%) • Khảm trong tế bào ối: 0.25% BIẾN CHỨNG CHỌC ỐI • Tỉ lệ mất thai 0.1-1% (B) • Tỉ lệ vỡ ối sau TT 1 – 2 %; tiên lượng tốt hơn những ca vỡ ối tự nhiên PPROM (B) • Tổn thương thai và biến chứng nghiêm trọng cho mẹ: rất hiếm (D) • Kinh nghiệm có thể làm giảm yếu tố nguy cơ mất thai. Đi kim nhiều lần, dịch ối lẫn máu, thai bất thường có thể làm tăng nguy cơ mất thai (C) • Tỉ lệ mất thai: 0.11% • Tỉ lệ sẩy thai trong vòng 28 ngày: 0.56%, thai lưu trong vòng 42 ngày là 0.09% BIẾN CHỨNG CHỌC ỐI • Nhiễm trùng ối: <0.1% • Sang chấn cho thai: rất rất hiếm • Một số yếu tố nguy cơ làm tăng tỉ lệ biến chứng (bằng chứng chưa thống nhất): • U xơ TC, dị dạng TC, màng ối chưa xáp nhập màng đệm, máu tụ dưới màng đệm, mẹ có tiền căn hoặc mới xuất huyết gần đây, béo phì (BMI > 40), đa sản (>3), đang viêm âm đạo, tiền căn >3 lần sẩy thai (2+) QUY TRÌNH CHỌC ỐI 1. Tư thế người bệnh : Nằm ngửa 2. Bộc lộ vùng bụng- rửa bụng lần 1 bằng cồn trắng 700 3. Trải săng lỗ 4. Siêu âm kiểm tra thai, nhau ,ối : Chú ý khoang chọc ối 5. Sát khuẩn lần 2 ( vùng đưa kim vào) bằng Bétadine 6. Chọc bằng kim chọc ối (spinocan 20G ) QUY TRÌNH CHỌC ỐI 7. Dùng syringe 3cc rút 2cc nước ối bỏ đi 8. Dùng syringe 10cc rút 10 – 20cc nước ối để XN 9. Rút kim – dán băng keo 10. Siêu âm lại và cho bệnh nhân xem tim thai nhi vẫn đập bình thường 11. Cho người bệnh theo dõi tại chỗ khỏang 30 phút ---> Ổn ---> Về • Nguy cơ lây truyền dọc trên thai phụ viêm gan B sau chọc ối thấp. Nên biết tình trạng HbeAg để tư vấn nguy cơ liên quan (II-1C) • (HBV DNA > 7 log 10 copies/ml, làm tăng nguy cơ lây truyền dọc: 50% vs 4.5%) • Chọc ối / thai phụ viêm gan C không làm tăng nguy cơ lây truyền dọc (II-2C) • Thai phụ HIV, có làm tăng nguy cơ (đặc biệt trong nhóm không điều trị trước sinh) → cẩn trọng (II-2D) • Với nhóm thai phụ này: cố gắng tối đa tránh đi kim xuyên nhau (II-1B) SOGC GUIDELINES • Chọc ối / đa thai Khuyến cáo vẫn chọc trên cả hai túi ối dù song thai một nhau (trừ khi một nhau được chẩn đoán trước 14 tuần, hai thai tương đồng về tăng trưởng và giải phẫu học) SINH THIẾT GAI NHAU SINH THIẾT GAI NHAU • CVS: Chorionic villus sampling nên thực hiện sau 10 tuần (A) • Được mô tả từ 1970s, thực hành lâm sàng từ 1980 • Thực hiện ngã bụng hay âm đạo, tùy kinh nghiệm người làm và vị trí bánh nhau • Không có RCT nào so sánh tỉ lệ mất thai giữa làm và không làm CVS, thử nghiệm quan sát cho thấy tỉ lệ này thấp, 0.2 – 2% (B) • Nguy cơ sẩy thai càng giảm với người làm càng kinh nghiệm. Đâm kim lặp lại và tuổi thai < 10 tuần tăng nguy cơ mất thai (B) KỸ THUẬT • 2 ngã đi kim: bụng và âm đạo, tỉ lệ mất thai và lấy mẫu thành công như nhau (1+) • Ngã bụng: • Tê tại chỗ, đi kim 17 – 20G, dưới áp lực âm (do bs tự tạo hoặc máy hút hỗ trợ) đưa kim tới lui từ 1 – 10 lần để lấy mẫu mô nhau. • Ngã âm đạo: • Có thể dùng forceps (1) sinh thiết hoặc catheter ((1) được ưa chuộng hơn) • Tối thiểu phải lấy được 5mg mô nhau • Tỉ lệ lấy mẫu thất bại: 2.5 – 4.8% KỸ THUẬT • Thời điểm: không thực hiện trước 10 tuần (vì nguy cơ đoạn chi và thiểu sản x.hàm dưới) • XN: • Tỉ lệ cấy mô nhau thất bại: 0.5% • Thể khảm bánh nhau chiếm 1%, cần tư vấn di truyền và khuyến cáo chọc ối để phân biệt khảm thật hay khảm bánh nhau (confined placental mosaicism). BIẾN CHỨNG • Nguy cơ mất thai cộng dồn sau CVS: 0.2 – 2% • Cập nhật mới nhất 2016, không có ảnh hưởng của CVS trên tỉ lệ mất thai (nguy cơ sẩy thai, 0.21% 21 ngày sau CVS) (2+) • Tỉ lệ sẩy thai như nhau giữa 2 ngã CVS BIẾN CHỨNG • Xuất huyết âm đạo (10%); ngã âm đạo nhiều hơn ngã bụng (30%) (2-) • Rỉ ối < 0.5% • Nhiễm trùng ối, cực kỳ hiếm • Không có bằng chứng mối liên quan đến tiền sản giật và thai chậm tăng trưởng (vì tổn thương nhau) • Yếu tố tăng nguy cơ tai biến: NT tăng, PAPP-A thấp (2+) LẤY MÁU CUỐNG RỐN • Lấy máu cuống rốn: Fetal Blood Sampling LẤY MÁU CUỐNG RỐN • Nên thực hiện ngã bụng sau 18 tuần, dùng kim 20-22G dưới hướng dẫn siêu âm • Chỉ định hay gặp nhất của lấy máu cuống rốn là đánh giá tình trạng khảm sau chọc ối hoặc đánh giá huyết động học của thai • Yếu tố tăng nguy cơ mất thai sau TT: thai bất thường cấu trúc (gồm phù thai), IUGR, và có thể tuổi thai dưới 24 tuần (B) • Mô tả lần đầu vào năm 1987 KỸ THUẬT • Đi kim 20 – 22G ngã bụng dưới hướng dẫn siêu âm liên tục vào TM rốn. • Nếu nhau mặt trước, cố gắng đi vào nơi cắm dây rốn • Nhau mặt sau, có thể đi quai tự do hoặc đoạn TM rốn cắm vào bụng thai (4) • Rút máu nên nhờ người hỗ trợ • Có thể lấy máu của TM trong gan, lợi • Cơ chế ép cầm máu tại chỗ, giảm nguy cơ mất máu cho thai, giảm xuất huyết mẹ con, chắc chắn nguồn gốc máu là từ thai BIẾN CHỨNG • Tỉ lệ mất thai: 1 – 2% • Yếu tố tăng nguy cơ biến chứng: thai bất thường, IUGR và tuổi thai < 24 tuần • IUGR (8.9%); bất thường cấu trúc (13.1%); siêu âm bình thường (1%), trước 24 tuần (2.7%) / chung (1%) • Người thực hiện thủ thuật phải có kinh nghiệm BẢNG KIỂM TRƯỚC VÀ SAU TT • Tình trạng Rhesus của mẹ và kháng thể bất thường trong máu mẹ. • Anti D dự phòng nếu mẹ Rh (-) • Tình trạng bệnh nhiễm của mẹ (HIV, HBV, HCV) • Kháng sinh dự phòng hiện không được khuyến cáo • Điều kiện vô trùng của phòng thủ thuật • Bản tường trình thủ thuật phải đính kèm trong hồ sơ KHÁNG SINH DỰ PHÒNG • RCT tại Ý (n=34 923) so sánh KS dự phòng Azithromycin và không dùng thuốc, giảm tỉ lệ sẩy thai (0.03 vs 0.28%) và vỡ ối non (0.06 vs 1.12%); n.cứu gây nhiều tranh cãi về tính khoa học và pháp lý. • N.cứu hồi cứu (n=1744), về KS dự phòng (amoxicillin/clavulanic acid hoặc azithromycin) không cho thấy sự khác biệt về tỉ lệ mất thai KHÁNG SINH DỰ PHÒNG • Không đủ bằng chứng khoa học đủ mạnh ủng hộ kháng sinh dự phòng trước thủ thuật xâm lấn ĐA THAI • Tỉ lệ mất thai sau CVS và chọc ối tương tự ở song thai (C) • Chọc ối trong song thai • Hai nhau: • Lấy nước ối ở cả 2 túi. • Kĩ thuật đi 2 kim / kĩ thuật đi xuyên màng ối • 1.8% chọc trên cùng một túi ối • Một nhau: • Ưu tiên kĩ thuật đi hai kim để tránh chọc trên 1 túi ối ĐA THAI • CVS trong song thai: • Hai nhau: • Hai lần chọc với hai kim khác nhau hoặc chọc một lần với đổi nòng kim bên trong. Lây mẫu không chính xác: 3-4% • Có thể kết hợp: 1 đi ngã bụng 1 đi ngã âm đạo • Một nhau: • Lấy mẫu 1 lần ở đường xích đạo chia 2 túi ối • Có thể chuyển chọc ối lấy mẫu trên 2 túi ối nếu thai sau IVF hoặc tăng trưởng / bất thường cấu trúc không tương hợp TRUYỀN ỐI – GIẢM ỐI THIỂU ỐI • AFI (amniotic fluid) <5 cm, hoặc DP (deepest pool, MVP: maximum vertical pocket) <2cm • 4 – 5.5 % thai kỳ • Có thể do giảm sản xuất hoặc mất quá nhiều nước ối • Xảy ra ở bất kỳ thời điểm nào của thai kỳ, thường nhất là vào ba tháng cuối. • Xuất hiện càng sớm, tiên lượng càng xấu. THIỂU ỐI • Nguyên nhân: • Ối vỡ non • Bất thường bẩm sinh của hệ tiết niệu • Suy tuần hoàn nhau thai • Hội chứng truyền máu trong song thai • Thai quá ngày (>42 tuần) • Mẹ có bệnh lý mạn tính như cao huyết áp. Hệ quả của thiểu ối • Thiểu ối nặng và sớm có thể gây thiểu sản phổi, bất thường chi và tăng trưởng kém • Tăng nguy cơ: • Sẩy thai, sinh non, thai lưu • Trong chuyển dạ, thiểu ối tăng nguy cơ suy thai do chèn ép rốn • Potter syndrome BRA • Pulmonary hypoplasia • Oligohydramnios • Twisted skin (wrinkly skin) • Twisted facies (Potter facies) • Extremities defects • Renal agenesis (bilateral) THIỂU ỐI – TRUYỀN ỐI • Kết cục xấu: thai lưu, tử vong chu sinh, sa dây rốn hoặc chèn ép dây rốn, các bất thường chi do chèn ép, thiểu sản phổi (gây tử vong lên tới 80%) Đặt vấn đề: Truyền ối để điều trị • Khó khăn do thiểu ối gây ra: • Chẩn đoán hình ảnh bất thường thai • Nếu nghi ngờ có aneuploid → chọc ối khó khăn • Thiểu ối nặng + fetal distress ở tuổi thai sớm → chỉ định chấm dứt thai kỳ sớm → đồng nghĩa với việc can thiệp mà không biết trước kết cục Đặt ra vấn đề: Truyền ối để chẩn đoán Truyền ối chẩn đoán • Christopher R.Harman 2008: • 155 ca truyền ối dưới hướng dẫn siêu âm (truyền dd normal saline ấm, 200ml dưới 28 tuần, 300ml sau 28 tuần) • → 102 ca phát hiện bất thường mới trên siêu âm, 32 ca được chẩn đoán có ối rỉ non, 6 ca nghi ngờ dị tật không còn tìm thấy, 10% không có hiệu quả rõ rệt; 6% diễn tiến tới sanh non với kết cục tử vong thai. Truyền ối điều trị • Thiểu sản phổi: • Tranquilli Al, 2005: RCT trên 34 thai phụ, giảm có ý nghĩa thiểu sản phổi (12% so với 53%, RR:0.22) • De Carolis M, 2004: non randomized comparative study, tỉ lệ thiểu sản phổi trong những trẻ sinh sống là 23% (6/26) ở nhóm điều trị so với 31% (4/13) ở nhóm chứng • Tử vong sơ sinh: • Tranquilli Al: như nhau giữa nhóm điều trị và nhóm chứng • Một số non randomized study cho kết quả giảm có ý nghĩa giữa nhóm điều trị và nhóm chứng Truyền ối điều trị • Thời gian nước ối được duy trì • 2 báo cáo loạt ca (case series) cho thấy thời gian kéo dài lượng nước ối bình ổn là trên 48 giờ hoặc lâu hơn • Thời gian kéo dài từ lúc can thiệp đến vỡ ối • Tranquilli Al, 2005: kéo dài ở nhóm điều trị hơn nhóm chứng (21 ngày so với 8 ngày) • 2 nghiên cứu non randomized comparative cho thấy kéo dài thêm được 37 ngày so với 9 ngày • BV Từ Dũ • Thực hiện từ 2012 • Ca đầu tiên: truyền ối 3 lần vì vô ối không rõ lý do, chấm dứt thai kỳ ở tuổi thai 27 tuần vì suy thận (beta 2 microglobulin/máu cuống rốn 7.2 mg/L) Truyền ối • Tiêu chuẩn chọn bệnh: Tuổi thai 16 tuần, đơn thai, không có bằng chứng của ối rỉ non (truyền ối cũng giúp chẩn đoán có ối rỉ non trước đó), không có dấu chuyển dạ, không có dấu hiệu nhau bong non • Tiêu chuẩn loại trừ: Thai dị tật nặng tiên lượng tử vong, chuyển dạ hoạt động, nhau bong non, nhiễm trùng ối Đa ối • Nếu thấy đa ối / song thai một nhau phải nghĩ ngay TTTS ($ truyền máu trong song thai) • Tử vong chu sinh của đa ối vô căn giống như của thai kỳ bình thường • Nguyên nhân: • 50% vô căn • 20% do dị tật: thai vô sọ, não úng thủy, dò khí – thực quản, hẹp thực quản, hẹp dạ dày, hẹp tá tràng, cột sống chẻ đôi, sứt môi – chẻ vòm, CCAM, thoát vị hoành, loạn sản xương, hội chứng Beckwith-Wiedemann, lệch bội NST. Đa ối • Nguyên nhân: • 7% do TTTS / song thai • 5% do mẹ đái tháo đường trước mang thai • 8% do những NN khác như bất đồng Rhesus, phù thai và nhiễm trùng bào thai TORCH Giảm ối • Thủ thuật tương tự chọc ối • Dưới hướng dẫn siêu âm, dùng kim 18 – 20 G • Nếu dự trù giảm lượng nhiều, dùng máy hút • Không giảm quá 4.5 l trong 1 lần thủ thuật để tránh biến chứng nhau bong non. XIN CHÂN THÀNH CẢM ƠN
File đính kèm:
 bai_giang_thu_thuat_xam_lan_trong_chan_doan_tien_san.pdf
bai_giang_thu_thuat_xam_lan_trong_chan_doan_tien_san.pdf

