Bài giảng Khuyến cáo các can thiệp sản khoa để cải thiện kết cục trẻ sinh non
THUẬT NGỮ
SPB (Spontaneous preterm birth): sinh non tự phát
◦ PTL (preterm labor): sinh non
◦ PSROM (preterm spontaneous rupture of
membranes): ối vỡ tự nhiên trước ngày dự sinh
◦ PPROM (preterm premature rupture of
membranes): ối vỡ non và thai non tháng
◦ Bất thường cổ TC (cervical weakness)
(Không bao gồm chỉ định sinh non vì bệnh lý mẹ -
thai)
(Di Renzo et al., Guidelines for the management of spontaneous preterm labour
2006)ĐỊNH NGHĨA
Sinh non: tuổi thai > 22 tuần đến < 37 tuần
WHO 2014:
Thai gần đủ tháng 37- 38 tuần 6 ngày
Thai đủ tháng 39 - 41 tuần
Phân độ sinh non :
Cực non < 28 tuần
Rất non: từ 28 – 31 tuần 6 ngày
Non trung bình: từ 32 – 33 tuần 6 ngày
Non muộn : từ 34 – 36 tuần 6 ngày

Trang 1

Trang 2

Trang 3

Trang 4

Trang 5
Trang 6
Trang 7
Trang 8
Trang 9
Trang 10
Tải về để xem bản đầy đủ
Tóm tắt nội dung tài liệu: Bài giảng Khuyến cáo các can thiệp sản khoa để cải thiện kết cục trẻ sinh non

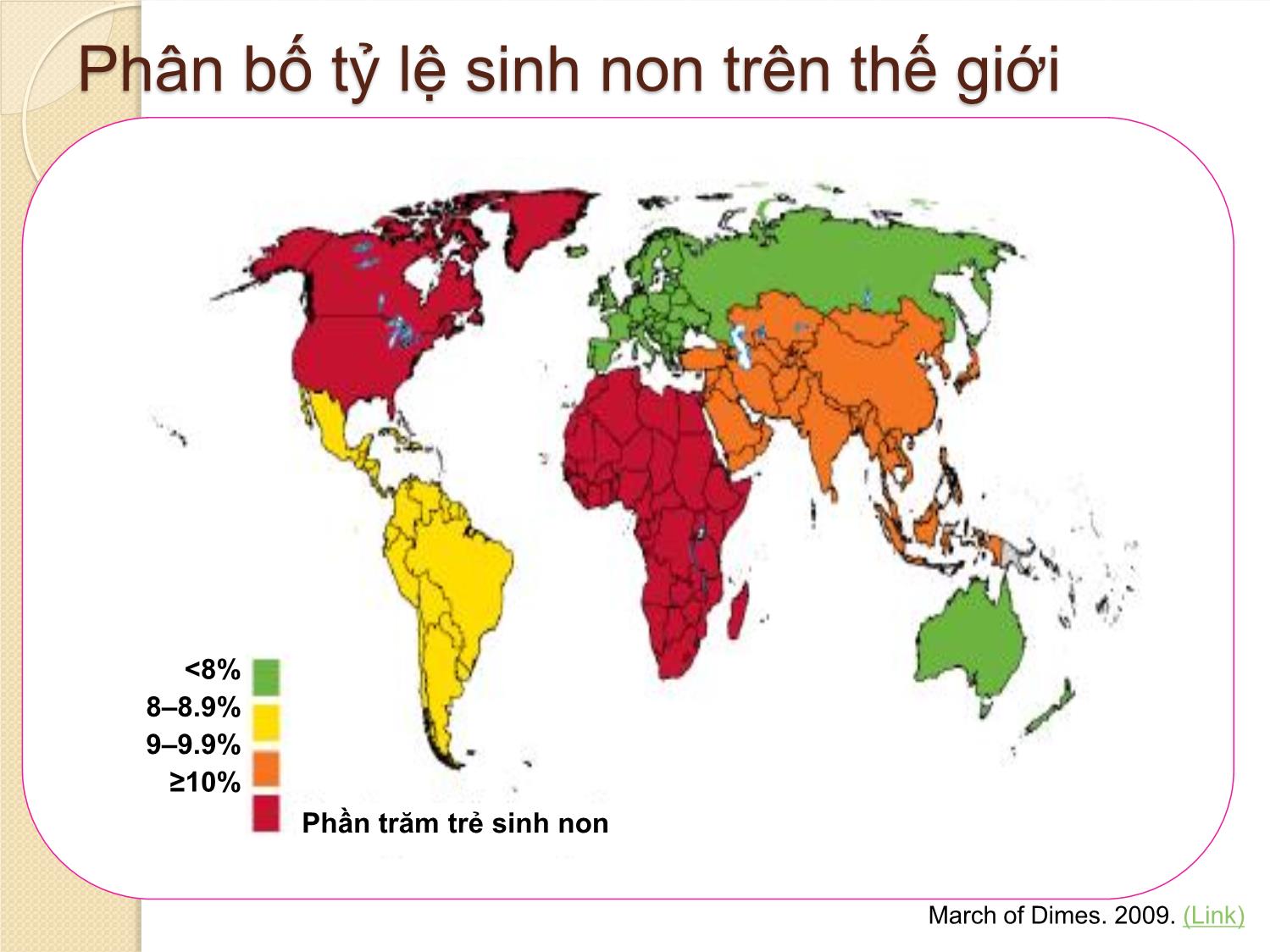
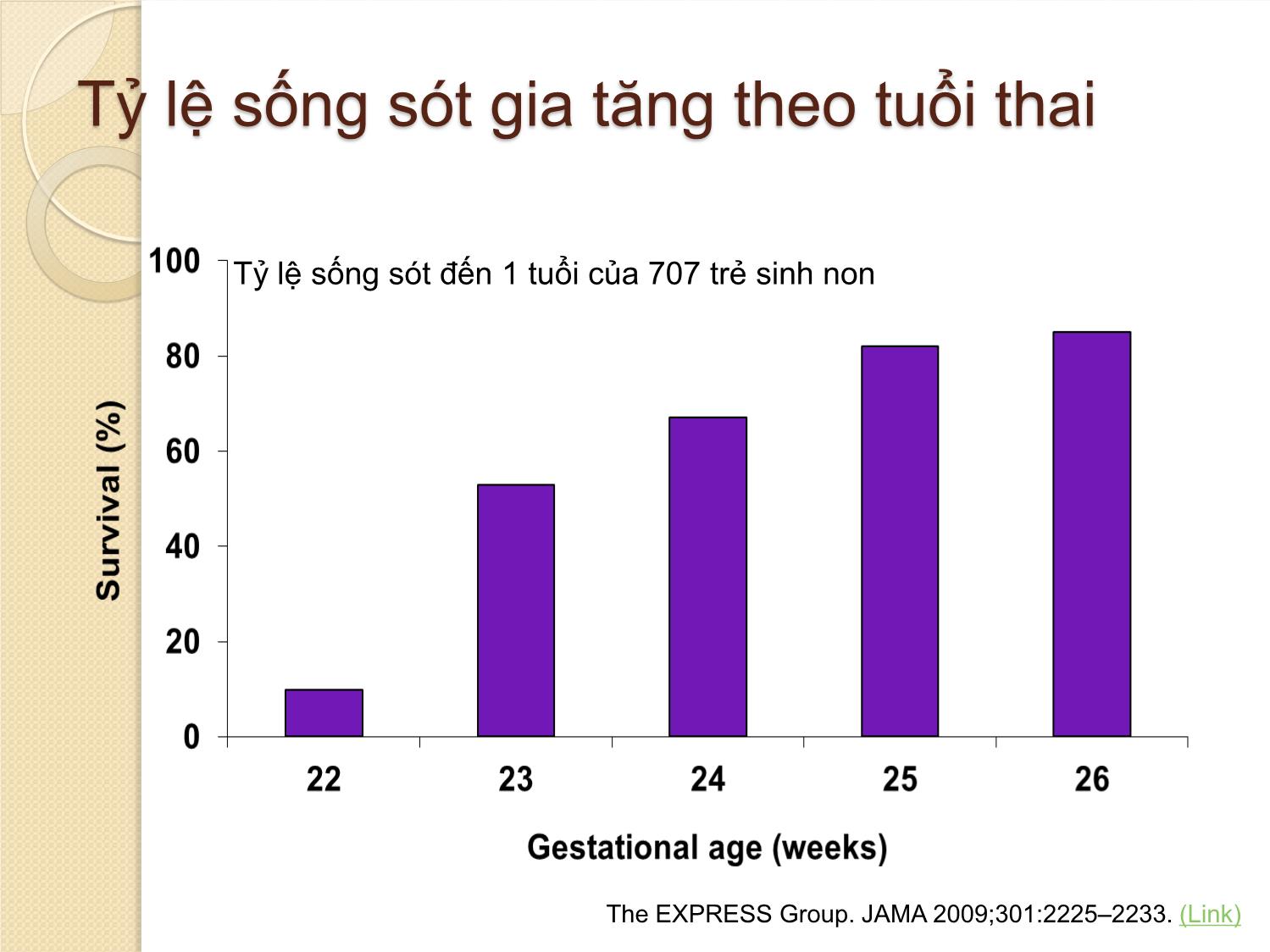
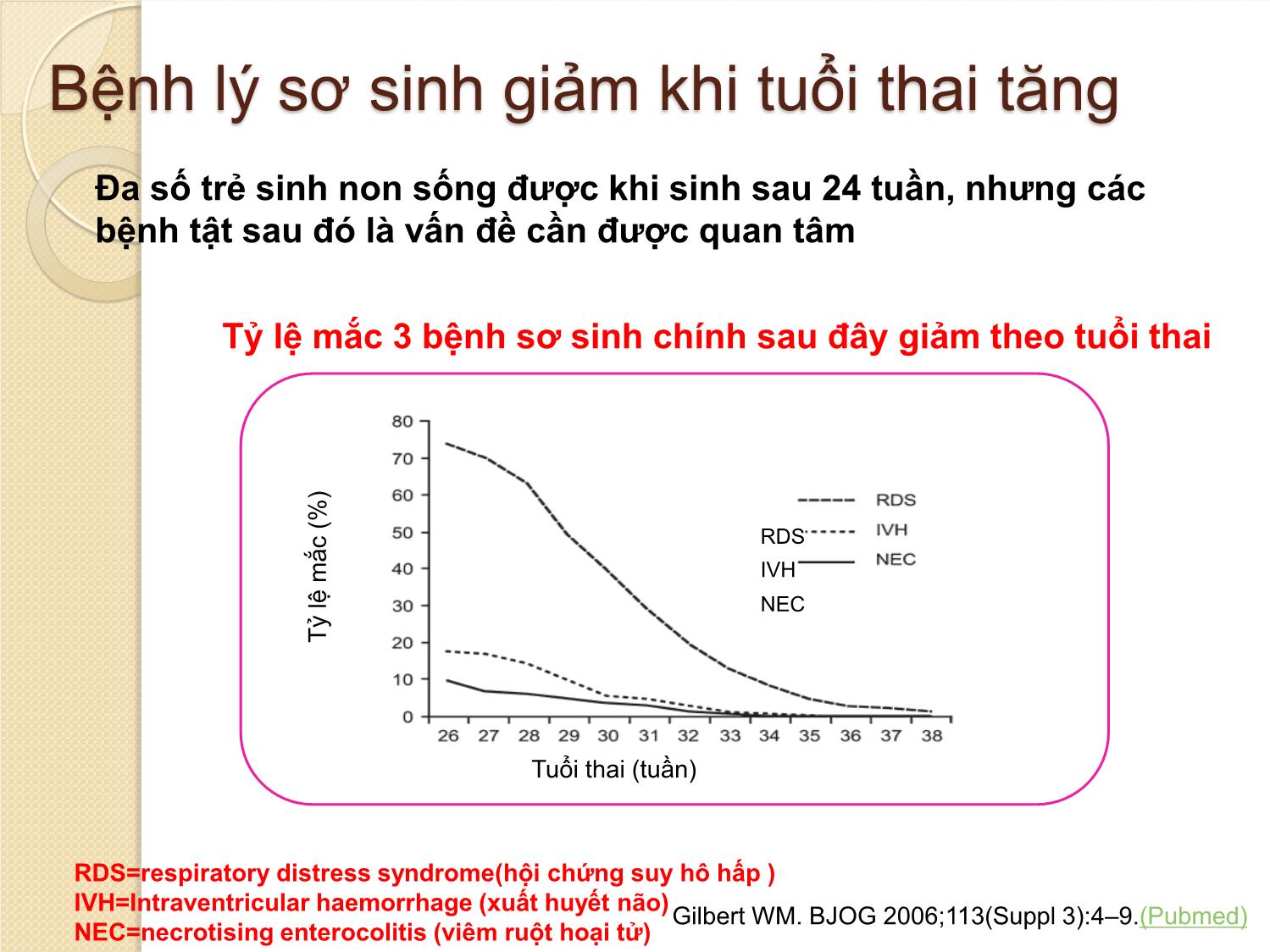
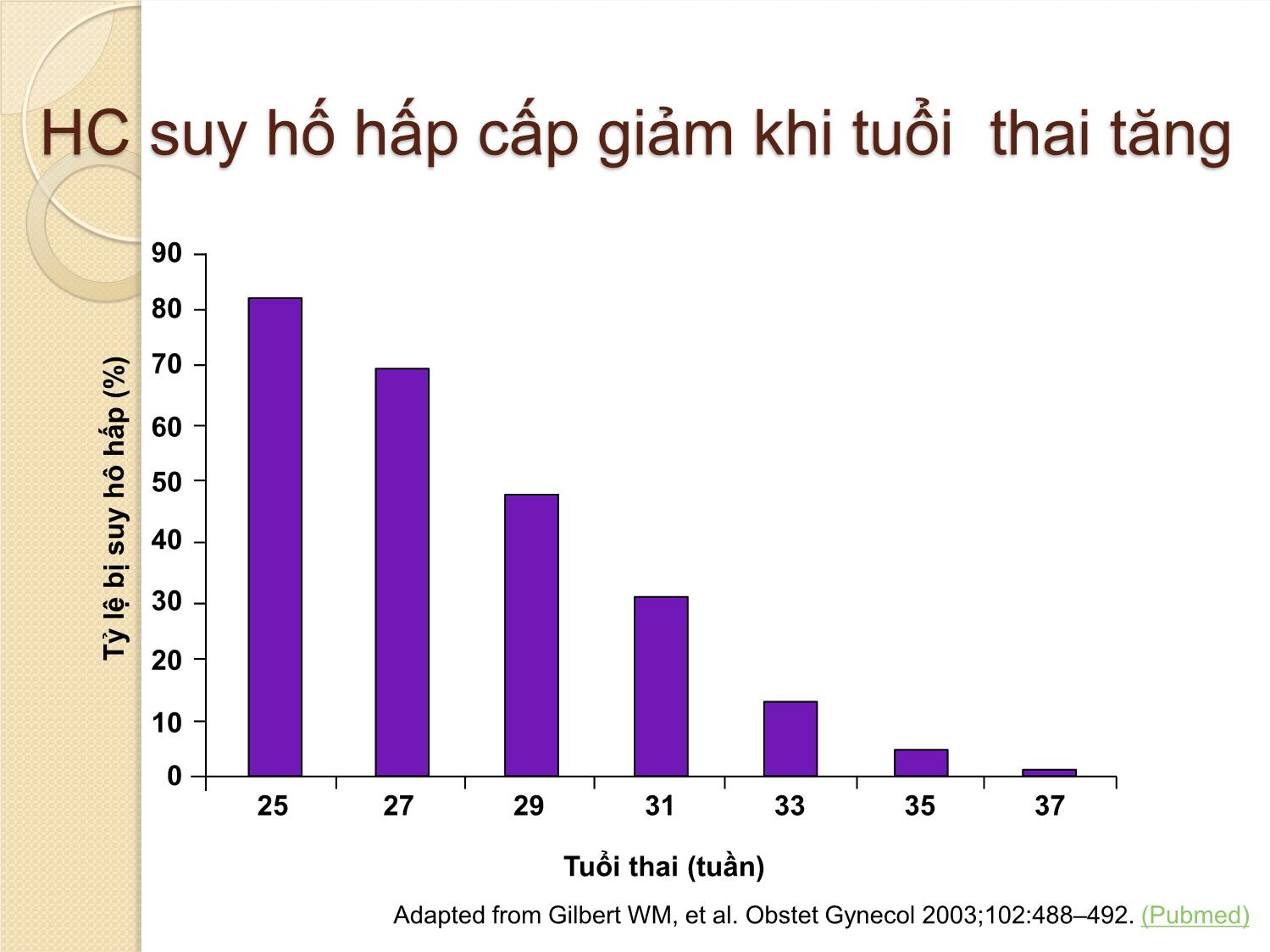
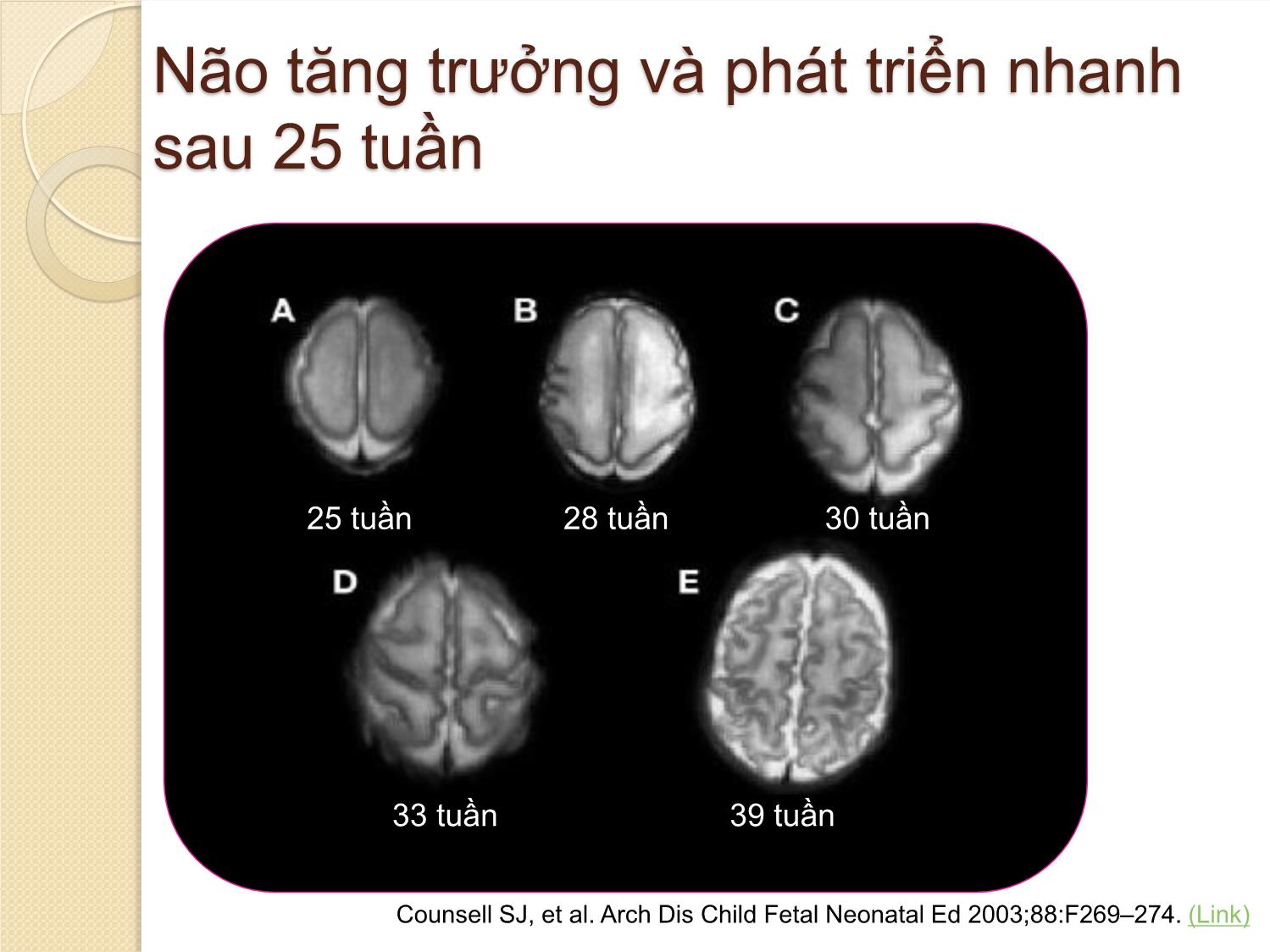
KHUYẾN CÁO CÁC CAN THIỆP SẢN KHOA ĐỂ CẢI THIỆN KẾT CỤC TRẺ SINH NON Bs Nguyễn Bá Mỹ Nhi Bệnh viện Từ Dũ THUẬT NGỮ SPB (Spontaneous preterm birth): sinh non tự phát ◦ PTL (preterm labor): sinh non ◦ PSROM (preterm spontaneous rupture of membranes): ối vỡ tự nhiên trước ngày dự sinh ◦ PPROM (preterm premature rupture of membranes): ối vỡ non và thai non tháng ◦ Bất thường cổ TC (cervical weakness) (Không bao gồm chỉ định sinh non vì bệnh lý mẹ - thai) (Di Renzo et al., Guidelines for the management of spontaneous preterm labour 2006) ĐỊNH NGHĨA Sinh non: tuổi thai > 22 tuần đến < 37 tuần WHO 2014: Thai gần đủ tháng 37- 38 tuần 6 ngày Thai đủ tháng 39 - 41 tuần Phân độ sinh non : Cực non < 28 tuần Rất non: từ 28 – 31 tuần 6 ngày Non trung bình: từ 32 – 33 tuần 6 ngày Non muộn : từ 34 – 36 tuần 6 ngày CẦN DỰ PHÒNG DOẠ SANH NON ? Sinh non biến chứng sản khoa có bệnh suất - tử suất hàng đầu ở sơ sinh (SS) Hoa kỳ (2005): ◦ Tử vong SS do sinh non 42/1000 ( so với 5/1000 ca sinh sống nói chung) ◦ < 32 tuần tử vong năm đầu đời 144/1000 ca sinh sống ( so với 1,8/ 1000 ca sinh đủ tháng) ( ROCG) ◦ Trẻ sinh non nhiều di chứng nặng về thần kinh, vận động, mắt , ruột Tỉ lệ sanh non ngày càng tăng do: ◦ Kỹ thuật hổ trợ sinh sản phát triển ◦ Tỉ lệ đa thai tăng Việt Nam: ◦ Tỉ lệ trẻ sinh non / nhẹ cân: 19% mô hình bệnh tật SS ◦ Tử vong SS 59% trẻ < 5 tuổi, 70,4% trẻ <1 tuổi Cần phòng ngừa và xử trí sinh non Phân bố tỷ lệ sinh non trên thế giới March of Dimes. 2009. (Link) <8% 8–8.9% 9–9.9% ≥10% Phần trăm trẻ sinh non Tỷ lệ sống sót gia tăng theo tuổi thai Tỷ lệ sống sót đến 1 tuổi của 707 trẻ sinh non The EXPRESS Group. JAMA 2009;301:2225–2233. (Link) Bệnh lý sơ sinh giảm khi tuổi thai tăng Đa số trẻ sinh non sống được khi sinh sau 24 tuần, nhưng các bệnh tật sau đó là vấn đề cần được quan tâm Tỷ lệ mắc 3 bệnh sơ sinh chính sau đây giảm theo tuổi thai T ỷ lệ m ắ c ( % ) Tuổi thai (tuần) RDS=respiratory distress syndrome(hội chứng suy hô hấp ) IVH=Intraventricular haemorrhage (xuất huyết não) NEC=necrotising enterocolitis (viêm ruột hoại tử) RDS IVH NEC Gilbert WM. BJOG 2006;113(Suppl 3):4–9.(Pubmed) HC suy hố hấp cấp giảm khi tuổi thai tăng Adapted from Gilbert WM, et al. Obstet Gynecol 2003;102:488–492. (Pubmed) 25 27 37 35 T ỷ l ệ b ị s u y h ô h ấ p ( % ) Tuổi thai (tuần) 0 20 40 60 80 90 33 31 29 70 50 30 10 Não tăng trưởng và phát triển nhanh sau 25 tuần Counsell SJ, et al. Arch Dis Child Fetal Neonatal Ed 2003;88:F269–274. (Link) 25 tuần 28 tuần 30 tuần 33 tuần 39 tuần Thần kinh chậm phát triển ở trẻ 11 tuổi: tỉ lệ cao ở những trẻ sinh < 26 tuần Johnson S, et al. Pediatrics 2009;124:e249–e257. (Link) Suy yếu nhẹ Suy yếu trung bình Suy yếu nặng Nhận thức Thần kinh vận động Thị giác Thính giác T ỷ l ệ t rẻ e m ( % ) 2015 KHUYẾN CÁO CÁC CAN THIỆP SẢN KHOA ĐỂ CẢI THIỆN KẾT CỤC TRẺ SINH NON Khuyến cáo (1): Corticosteroid trước sinh Khuyến khích điều trị cho PN có nguy cơ sinh non từ 24 đến 34 tuần - Xác định tuổi thai - Tiên lượng sẽ sanh non - Không có nhiễm trùng - Có khả năng theo dõi và xử trí sanh non (trước và trong khi sinh) - Có khả năng chăm sóc SS non tháng (hồi sức, chăm sóc thân nhiệt, nuôi dưỡng, điều trị nhiễm trùng, sử dụng oxy an toàn) Corticosteroides trước sinh (KC1) 1.1. Nên được tiêm khi tiên lượng sinh non xảy ra trong vòng 7 ngày, kể từ ngày bắt đầu điều trị, bao gồm cả trong 24 giờ đầu tiên 1.2. Bất kể sinh đơn thai hay đa thai 1.3. Vỡ ối sớm, không dấu hiệu nhiễm trùng 1.4. Không khuyến cáo khi có nhiễm trùng ối 1.5. Không khuyến cáo khi mổ lấy thai ở tuổi thai non - muộn (34-36 tuần 6 ngày) Corticosteroides trước sinh (KC1) 1.6. Khuyến cáo ở thai kỳ có RL tăng huyết áp, có nguy cơ sinh non 1.7. Có nguy cơ sinh non ở một thai nhi chậm tăng trưởng trongTC 1.8. Mẹ có tiểu đường trước khi mang thai – có nguy cơ sinh non, và phải kiểm soát đường huyết mẹ 1.9. Tiêm bắp (IM) dexamethasone hoặc betamethasone (tổng cộng 24 mg, chia nhiều lần) 1.10. Lặp lại corticosteroid trước sinh nếu sinh non không xảy ra trong vòng 7 ngày, sau liều ban đầu Hiệu quả corticosteroid trước sinh Mẹ: ◦ Nguy cơ nhiễm trùng không tăng ◦ Không tác dụng phụ Con: - Giảm 32% tử vong sơ sinh - Giảm 35% bệnh màng trong - Giảm thời gian thở máy (MD -1,42 ngày) và sử dụng oxy (MD -2,86 ngày) - Giảm 40% bại não phải điều trị - Giảm 51% chậm phát triển tâm thần Sử dụng glucocorticosteroids là điều tối quan trọng trong sanh non Di Renzo GC, et al. J Perinat Med 2006;34:359–366. (Pubmed) ‘Việc sử dụng một liều đơn glucocorticosteroids, là điều tối quan trọng trong điều trị, nhằm phòng ngừa hội chứng suy hô hấp, tổn thương não và gia tăng tỷ suất sống còn cho thai nhi ở các sản phụ sanh non từ 24 -33 tuần’ European Association of Perinatal Medicine Study Group Khuyến cáo (2) : Thuốc giảm co ngăn ngừa sinh non Điều trị giảm co (tấn công và duy trì) không khuyến cáo cho PN có nguy cơ sinh non nhằm mục đích cải thiện kết cục sơ sinh Thuốc giảm co ngăn ngừa sinh non (KC2) Không sử dụng để cải thiện dự hậu cho trẻ sinh non (chỉ sử dụng để sử dụng giúp đủ liều hỗ trợ phổi & kịp chuyển SP đến cơ sở có NICU) Nifedipine: - Khởi đầu 10-30 mg - Tấn công 10-20 mg/4-8 giờ, đến khi hết gò hoặc đủ 48 giờ Betamimetics : không nên sử dụng vì tác dụng phụ của thuốc vả đôi khi đe doạ tính mạng Thuốc giảm co ngăn ngừa sinh non (KC 2) Không nên phối hợp các thuốc giảm co Không nên sử dụng thuốc giảm co nếu: - Vỡ ối non ( PPROM) - Nhiễm trùng ối ( choriamniotitis) - Nhau bong non - Bệnh tim Thuốc giảm co nên được sử dụng với mục tiêu rõ ràng và trong thời gian ngắn Trì hoãn cuộc sinh: • Để đủ thời gian sử dụng Corticosteroid • Đủ thời gian chuyển đến đơn vị chăm sóc sơ sinh NICU Mục tiêu lựa chọn Mục tiêu ưu tiên Petraglia F, et al. J Mat Fetal Neonatal Med 2009;22:24–30. (Pubmed) Trì hoãn cuộc sinh : • Tối ưu hóa kết cục sơ sinh • Giảm tỷ lệ thương vong và tử vong Các loại thuốc giảm co Nhóm thuốc Hoạt chất Cơ chế tác động Lưu ý Đồng vận β Ritodrine (Yutopar), terbutaline, fenoterol, và salbutamol Giãn cơ thông qua hoạt hóa receptor β2 Hơn 20 năm có mặt trên thị trường Magnesium sulphate Chưa rõ ràng Được sử dụng rộngrãi ở US, hiện tại không được phép sử dụng Ức chế Calcium Nifedipine, nicardipine Chẹn kênh Canxi Được sử dụng “off- label” trong điều trị dọa sanh non Đối vận receptor Oxytocin Atosiban Gắn kết với receptor của oxytocin và ức chế sự kích hoạt kênh canxi Điều trị đâu tay trong dọa sinh non tai nhiều quốc gia trên thế giới “Atosiban là một tiến bộ trong các thuốc giảm co và nên được cân nhắc như là lựa chọn đầu tay trong xử trí sinh non” (Guidelines for the management of spontaneous preterm labor Gian Carlo Di Renzo1,*, Lluis Cabero Roura2 and the European Association of Perinatal Medicine-Study Group on ‘‘Preterm Birth’’**) Hướng Dẫn Quốc Tế Xử trí chuyển dạ sinh non 2006 Khuyến cáo (3): MgSO4 bảo vệ thai nhi chống biến chứng thần kinh Sử dụng Magesium sulfate được khuyến cáo cho PN có nguy cơ sinh non < 32 tuần, nhằm phòng ngừa bại não sơ sinh và trẻ em MgSO4 bảo vệ thai nhi chống biến chứng thần kinh ( KC 3) Sử dụng MgSO4 cho SP có nguy cơ sinh non < 32 tuần, để phòng ngừa bại não sơ sinh Bất kể đơn thai hay đa thai Chỉ nên cho nếu dự đoán sinh trong vòng 24 giờ MgSO4 bảo vệ thai nhi chống biến chứng thần kinh Nên sử dụng dù không có chỉ định sản khoa ( SP không bị TSG) Giảm tần suất và tử vong do bại não MgSO4 bảo vệ thai nhi chống biến chứng thần kinh 3 cách sử dụng MgSO4: ◦ Tiêm mạch 4 g trong 20 phút, sau đó 1 g /giờ đến khi sanh, hay trong 24 giờ ◦ Tiêm mạch 4 g trong 30 phút hoặc tiêm mạch bolus 4 g liều duy nhất ◦ Tiêm mạch 6 g trong 20–30 minutes, sau đó duy trì 2 g/ giờ Khuyến cáo (4): kháng sinh trước sinh KS thường qui không khuyến cáo ở PN chuyển dạ sinh non - ối còn, không dấu hiệu nhiễm trùng trên LS Không sử dụng KS kết hợp Amoxicillin- clavulanic acid, do tăng nguy cơ viêm ruột hoại tử sơ sinh Có thể thay Penicilline (Amoxicilline) nếu không có KS có Erythromycine Kháng sinh trước sinh KS trường hợp vỡ ối: - Erythromycine 250mg x 4 lần/ngày x 10 ngày (uống) hoặc đến khi sinh - Không đề cập đến nhiễm liên cầu trùng nhóm B (GBS) - XN vi sinh chẩn đoán GBS Khuyến cáo (5): lựa chọn cách sanh Không chỉ định mổ lấy thai thường quy để cải thiện dự hậu cho trẻ sinh non MLT theo nguyên nhân sản khoa
File đính kèm:
 bai_giang_khuyen_cao_cac_can_thiep_san_khoa_de_cai_thien_ket.pdf
bai_giang_khuyen_cao_cac_can_thiep_san_khoa_de_cai_thien_ket.pdf

